Las escalas de predicción de riesgo utilizadas en síndromes coronarios agudos (SCA) utilizan modelos incrementales para estimar mortalidad para frecuencias cardiacas (FCs)> 60 lpm. Sin embargo, estudios previos comunicaron una relación no lineal entre la FC y los eventos, lo que sugiere que la FC baja puede tener un papel pronóstico no reconocido. El objetivo fue valorar el impacto pronóstico de las FCs baja en el SCA, definida como frecuencia cardiaca de admisión <50 lpm.
MétodosEl estudio analizó datos del registro AMIS Plus, una cohorte de pacientes hospitalizados con SCA entre 1999 y 2021. El criterio de valoración principal fue la mortalidad hospitalaria por todas las causas, mientras que el compuesto de mortalidad por todas las causas se estableció por eventos cardiacos/cerebrovasculares mayores como secundario. Se adoptó una metodología estadística multinivel para evaluar el papel pronóstico de la FC baja en el SCA.
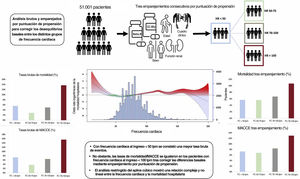
ResultadosSe incluyó a 51.001 pacientes. La estimación cruda mostró una distribución bimodal de las variables resultados primaria y secundaria a FCs bajas y altas. Se observó una relación no lineal entre FCs y mortalidad intrahospitalaria mediante análisis restringido de spline cúbico. Una FC entre 50-75 mostró menor mortalidad que FC <50 lpm (OR=0,67; IC95%, 0,47-0,99) solo tras el análisis primario multivariado, no confirmado tras análisis múltiples de sensibilidad. Tras la puntuación de propensión emparejada, se hizo evidente el desvanecimiento progresivo del papel pronóstico de la FC <50 lpm.
ConclusionesLas FCs baja al ingreso en SCA se asocian a una mayor tasa cruda de eventos adversos. No obstante, tras la corrección de las diferencias basales, no se confirmó el papel pronóstico de la FC baja, sino que representa más bien un marcador de morbilidad subyacente. Estos resultados pueden ser clínicamente relevantes para mejorar la precisión de las puntuaciones de riesgo en el SCA.
Palabras clave
La frecuencia cardiaca (FC) en reposo es un parámetro fisiológico fácil de determinar, fácil de obtener y de coste bajo en todas las situaciones clínicas. Décadas de investigaciones han evaluado el valor pronóstico de la FC en reposo en las distintas situaciones clínicas, junto con su función como factor de riesgo cardiovascular y metabólico. Su importancia se ha confirmado tanto en personas sanas como en los pacientes con enfermedades cardiovasculares conocidas, como la hipertensión, el síndrome metabólico y la diabetes1. También se ha identificado el efecto perjudicial del aumento de la FC como factor que favorece la aparición y evolución de la arteriopatía coronaria2.
En los pacientes con dolor torácico agudo y sospecha clínica de síndrome coronario agudo (SCA), la FC al ingreso es el primer signo clínico registrado cuando se acude al médico, a menudo antes que cualquier otro parámetro clínico o analítico como la presión arterial, el ECG o los biomarcadores cardiacos.
Por la facilidad, la rapidez y la fiabilidad de su evaluación, por su evidente utilidad clínica y por su naturaleza continua, la FC se ha identificado como uno de los pocos factores capaces de estratificar el pronóstico de los pacientes con SCA al ingreso y, en consecuencia, se incluye en varias escalas de predicción del riesgo clínico, tales como la PURSUIT y la GRACE3,4. La guía europea vigente ha destacado la importancia de estas escalas en la práctica clínica y propone utilizar la escala de riesgo GRACE, además de la evaluación clínica, para predecir resultados a corto y largo plazo en los pacientes con SCA5.
Aunque la escala GRACE adoptó un modelo gradual para tener en cuenta el impacto pronóstico nocivo de la FC en el SCA, con un aumento progresivo del riesgo de mortalidad hospitalaria y a los 6 meses solo en el caso de una FC > 60 lpm, y se asumió que los pacientes con una FC <50 lpm corren el mismo riesgo que aquellos con una FC de 60 lpm4,6, hay indicios de una relación no lineal entre la FC y la tasa de eventos, con una tasa elevada de episodios evidentes también con las FC bajas.
En particular, en numerosos estudios retrospectivos en los que se describe la relación entre los eventos adversos y la FC al ingreso se informa del patrón conocido como «curva en J», con frecuencias más altas en ambos extremos de la distribución de la FC (FC muy baja y muy alta)7–11. Esta observación también se ha confirmado en un análisis a posteriori y a gran escala de la iniciativa de mejora de la calidad del estudio CRUSADE, que incluye datos de 135.164 pacientes12.
Sin embargo, la asociación entre la bradicardia y una mayor probabilidad de sufrir eventos a corto plazo sigue siendo esquiva y potencialmente sesgada. Esto se debe a que, incluso en cohortes grandes con SCA, en última instancia no se pudo confirmar la existencia de una asociación por el tamaño relativamente reducido de la muestra de pacientes con una FC baja al ingreso7,9,11, por la ausencia de datos apropiados sobre los trastornos de la conducción auriculoventricular asociados11 y por la presencia de diferencias importantes en los valores iniciales sin las correcciones apropiadas adoptadas para equilibrar el efecto de las características clínicas, con un nuevo impacto pronóstico en los distintos grupos de FC.
En consecuencia, el objetivo del estudio es evaluar la asociación entre la bradicardia al ingreso y las observaciones clínicas en el infarto agudo de miocardio (IAM) en una cohorte grande de pacientes coetáneos incluidos en el registro multicéntrico de IAM en Suiza AMIS Plus.
MÉTODOSDiseño del estudio y objetivoEl AMIS Plus es un registro prospectivo, de ámbito nacional, iniciado por investigadores que recoge datos clínicos y las observaciones clínicas notificadas por los investigadores de los pacientes con IAM (con o sin elevación del segmento ST) ingresados en más de 84 hospitales suizos, con un registro en curso desde 1997. Los detalles sobre el registro se hallan disponibles online13. Los centros participantes proporcionan datos que cada uno de los pacientes aporta de forma voluntaria a partir de un cuestionario estándar especializado que incluye más de 300 ítems.
La obtención de los datos, cuya coherencia se comprueba, está centralizada en el Instituto de Epidemiología, Bioestadística y Prevención de la Universidad de Zúrich. El registro fue aprobado por el Comité federal de ética de investigación clínica de Suiza, el Consejo suizo de seguridad de datos y las Comisiones cantonales de ética apropiadas. El presente análisis fue autorizado por el Comité directivo del AMIS Plus. El protocolo del estudio se ajusta a las directrices éticas de la Declaración de Helsinki.
El objetivo de este estudio basado en el registro es evaluar la correlación entre la FC <50 lpm al ingreso y la mortalidad a corto plazo en los pacientes con IAM.
Población del estudioEn el estudio se incluyó a los pacientes con IAM con o sin elevación del segmento ST (IAMCEST, IAMSEST) incluidos en el registro entre el 1 de enero de 1999 y el 27 de mayo de 2021. El IAM se definió según la definición universal de infarto de miocardio en el momento de inclusión del paciente14–17.
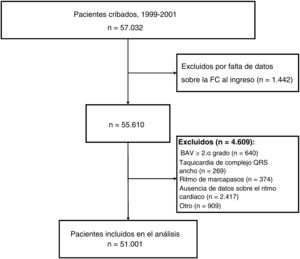
Los criterios de exclusión fueron falta de datos sobre la FC al ingreso, indicios de bloqueo auriculoventricular (AV) de grado ≥ 2, taquicardia del QRS ancho, ritmo de marcapasos u otros ritmos sin especificar al ingreso.
Para identificar el impacto clínico y pronóstico de las distintas FC en el momento de acudir al médico, proporcionar un mensaje clínicamente significativo, permitir comparaciones con análisis recientes derivados del registro7 y verificar, en última instancia, si la suposición de que el riesgo estimado para los pacientes con FC al ingreso <50 lpm es igual al de los pacientes con FC de 60 lpm, se estratificó a los pacientes en 4 grupos según la FC en el momento del primer registro del ECG (FC <50, 50-75, 76-100 y > 100 lpm).
RESULTADOSEl objetivo principal fue la mortalidad hospitalaria por cualquier causa. El objetivo secundario fue un criterio compuesto de mortalidad por cualquier causa y complicaciones cardiacas graves, como los eventos cerebrovasculares y los infartos recurrentes.
Entre todas las complicaciones hospitalarias obtenidas, las que se tuvieron en cuenta en el presente análisis se definieron como:
- •
Shock cardiogénico: signos persistentes de hipotensión o edema pulmonar (clase de Killip IV) junto con signos clínicos o analíticos de alteración del gasto cardiaco con hipoperfusión tisular.
- •
Evento cerebrovascular: cualquier evento neurológico, sea isquémico, trombótico o hemorrágico, confirmado por un neurólogo o en la imagen cerebral.
- •
Infarto hospitalario recurrente: signos o síntomas clínicos de isquemia con cambios en el ECG indicativos de nueva isquemia (nuevos cambios en el segmento ST o nuevo bloqueo de la rama izquierda del haz de His) y un incremento identificado recientemente de los biomarcadores cardiacos (definido como un aumento doble de la fracción MB de la creatincinasa por encima del límite superior de la normalidad o de la troponina por encima de los valores umbral de cada uno de los hospitales en lo que respecta al IAM) tras el evento clínico inicial.
Los datos se presentan como el porcentaje de casos válidos para las variables categóricas y como media ± desviación estándar o medianas [intervalo intercuartílico] para las variables continuas. Las diferencias relacionadas con las características basales se compararon mediante la prueba de la t de Student para datos independientes o la prueba de suma de rangos de Kruskal-Wallis, en su caso, y la prueba de la χ2 de Pearson.
En todos los casos, los índices estadísticos se basan en los datos válidos para la variable respectiva. Para verificar en última instancia la asociación entre la bradicardia y el pronóstico en pacientes con IAM, se adoptó un enfoque estadístico a varios niveles. Se evaluó la asociación entre los parámetros clínicos que incluyen la FC y la mortalidad hospitalaria con un enfoque tradicional que reproduce los utilizados en análisis publicados anteriormente7–11, basados en análisis univariantes y multivariantes. Se adoptó un enfoque gradual de regresión logística para identificar los factores de predicción de la mortalidad hospitalaria en el conjunto de la población. Para comprobar la solidez de la asociación entre los distintos grupos de FC y el resultado, se hicieron análisis de regresión logística multivariante de sensibilidad múltiple en los distintos subgrupos de pacientes, y se incluyó o excluyó alternativamente a los participantes con tratamientos en curso (es decir, bloqueadores beta y antagonistas del calcio no dihidropiridínicos) que pudieran influir en la FC al ingreso y a los pacientes con fibrilación auricular; por último, se adoptó un efecto aleatorio para el centro de estudio.
En los análisis de regresión logística se incluyeron todos los casos con datos completos para las variables consideradas.
Para evaluar la relación entre la FC al ingreso (considerada una variable continua) y el riesgo de mortalidad hospitalaria, también se hizo un análisis adicional de sensibilidad con regresión logística y modelización de la FC con splines cúbicos restringidos18. Para ajustar el modelo se utilizó un modelo aditivo generalizado con splines de regresión penalizados. El resultado fueron 12,47 grados de libertad.
También se llevaron a cabo 3 análisis secuenciales de emparejamiento por puntuación de propensión para corregir los desequilibrios iniciales entre los distintos grupos de FC (es decir, FC <50 frente a 50-75 lpm, FC <50 frente a 76-100 lpm y FC <50 frente a > 100 lpm).
Para estimar las puntuaciones de propensión, se incluyeron las siguientes 8 características clínicamente apropiadas en una regresión logística con una de las variables dicotómicas del grupo de FC como variable dependiente: edad, sexo, creatinina <83μmol/l (dicotomizada en la mediana), reanimación tras parada cardiaca extrahospitalaria, shock cardiogénico al ingreso, IAMCEST y toma regular de bloqueadores beta o antagonistas del calcio. Se hizo un emparejamiento 1:1. Cuando hubo valores ausentes para las variables mencionadas, se sustituyeron los datos por imputaciones múltiples mediante ecuaciones encadenadas con 10 iteraciones y la generación de 5 conjuntos de datos.
Se evaluó la eficacia estadística del procedimiento comparando las diferencias medias estandarizadas entre los pacientes emparejados de las 3 muestras. Los resultados de la regresión logística se presentan como odds ratio (OR) con su intervalo de confianza del 95% (IC95%). Un valor de probabilidad de p <0,05 se consideró significativo. Para los análisis estadísticos se utilizaron los programas IBM SPSS Statistics versión 27 (IBM Corp., Estados Unidos) y R statistics (versión 4,0.5).
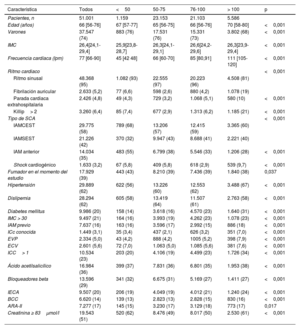
RESULTADOSDe los 59.354 pacientes incluidos en el registro en el periodo predefinido del estudio, cumplían los criterios de inclusión 51.001 (85%), con una media de edad de 66 (56-76) años. En la figura 1 se muestra el flujo de pacientes. En la tabla 1 se muestran las características clínicas basales estratificadas según la FC al ingreso. En la tabla 1 del material adicional se enumeran los tratamientos intensivos brindados al ingreso.
Características basales estratificadas por FC al ingreso
| Característica | Todos | <50 | 50-75 | 76-100 | > 100 | p |
|---|---|---|---|---|---|---|
| Pacientes, n | 51.001 | 1.159 | 23.153 | 21.103 | 5.586 | |
| Edad (años) | 66 [56-76] | 67 [57-77] | 65 [56-75] | 66 [56-76] | 70 [58-80] | <0,001 |
| Varones | 37.547 (74) | 883 (76) | 17.531 (76) | 15.331 (73) | 3.802 (68) | <0,001 |
| IMC | 26,4[24,1-29,4] | 25,9[23,8-28,7] | 26,3[24,1-29,1] | 26,6[24,2-29,6] | 26,3[23,9-29,4] | <0,001 |
| Frecuencia cardíaca (lpm) | 77 [66-90] | 45 [42 48] | 66 [60-70] | 85 [80,91] | 111 [105-120] | <0,001 |
| Ritmo cardiaco | <0,001 | |||||
| Ritmo sinusal | 48.368 (95) | 1.082 (93) | 22.555 (97) | 20.223 (96) | 4.508 (81) | |
| Fibrilación auricular | 2.633 (5,2) | 77 (6,6) | 598 (2,6) | 880 (4,2) | 1.078 (19) | |
| Parada cardiaca extrahospitalaria | 2.426 (4,8) | 49 (4,3) | 729 (3,2) | 1.068 (5,1) | 580 (10) | <0,001 |
| Killip> 2 | 3.260 (6,4) | 85 (7,4) | 677 (2,9) | 1.313 (6,2) | 1.185 (21) | <0,001 |
| Tipo de SCA | <0,001 | |||||
| IAMCEST | 29.775 (58) | 789 (68) | 13.206 (57) | 12.415 (59) | 3.365 (60) | |
| IAMSEST | 21.226 (42) | 370 (32) | 9.947 (43) | 8.688 (41) | 2.221 (40) | |
| IAM anterior | 14.034 (35) | 483 (55) | 6.799 (38) | 5.546 (33) | 1.206 (28) | <0,001 |
| Shock cardiogénico | 1.633 (3,2) | 67 (5,8) | 409 (5,8) | 618 (2,9) | 539 (9,7) | <0,001 |
| Fumador en el momento del estudio | 17.929 (39) | 443 (43) | 8.210 (39) | 7.436 (39) | 1.840 (38) | 0,037 |
| Hipertensión | 29.889 (62) | 622 (56) | 13.226 (60) | 12.553 (62) | 3.488 (67) | <0,001 |
| Dislipemia | 28.294 (62) | 605 (58) | 13.419 (64) | 11.507 (61) | 2.763 (58) | <0,001 |
| Diabetes mellitus | 9.986 (20) | 158 (14) | 3.618 (16) | 4.570 (23) | 1.640 (31) | <0,001 |
| IMC > 30 | 9.497 (21) | 164 (16) | 3.993 (19) | 4.262 (23) | 1.078 (23) | <0,001 |
| IAM previo | 7.637 (16) | 163 (16) | 3.596 (17) | 2.992 (15) | 886 (18) | <0,001 |
| ICc conocida | 1.449 (3,1) | 35 (3,4) | 437 (2,1) | 626 (3,2) | 351 (7,0) | <0,001 |
| EVP | 2.334 (5,0) | 43 (4,2) | 888 (4,2) | 1005 (5,2) | 398 (7,9) | <0,001 |
| ECV | 2.601 (5,6) | 72 (7,0) | 1.063 (5,0) | 1.085 (5,6) | 381 (7,6) | <0,001 |
| ICC> 1 | 10.534 (23) | 203 (20) | 4.106 (19) | 4.499 (23) | 1.726 (34) | <0,001 |
| Ácido acetilsalicílico | 16.984 (36) | 399 (37) | 7.831 (36) | 6.801 (35) | 1.953 (38) | <0,001 |
| Bloqueadores beta | 13.596 (29) | 341 (32) | 6.675 (31) | 5.169 (27) | 1.411 (27) | <0,001 |
| IECA | 9.507 (20) | 206 (19) | 4.049 (19) | 4.012 (21) | 1.240 (24) | <0,001 |
| BCC | 6.620 (14) | 139 (13) | 2.823 (13) | 2.828 (15) | 830 (16) | <0,001 |
| ARA-II | 7.277 (17) | 145 (15) | 3.230 (17) | 3.129 (18) | 773 (17) | 0,017 |
| Creatinina ≥ 83μmol/l | 19.543 (51) | 520 (62) | 8.476 (49) | 8.017 (50) | 2.530 (61) | <0,001 |
ARA-II: antagonistas del receptor de la angiotensina II; BCC: bloqueadores de los canales de calcio; EC: enfermedad coronaria; ECV: enfermedad cardiovascular; EVP: enfermedad vascular periférica; IAM: infarto agudo de miocardio; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; IAMSEST: infarto agudo de miocardio sin elevación del segmento ST; ICC: índice de comorbilidad de Charlson; ICc: insuficiencia cardiaca congestiva; IECA: inhibidores de la enzima de conversión de la angiotensina; IMC: índice de masa corporal; SCA: síndrome coronario agudo.
Los valores expresan n (%) o mediana [intervalo intercuartílico].
*Prueba de suma de rangos de Kruskal-Wallis; prueba de la χ2 de Pearson.
Los grupos de FC difirieron en varias de las características basales clínicamente apropiadas, con un impacto conocido de la tasa de eventos adversos a corto plazo, como la tasa de paradas cardiacas extrahospitalarias recuperadas, de shock cardiogénico y de cuadro clínico con IAMCEST frente a IAMSEST.
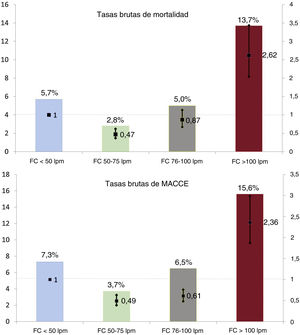
En conjunto, se produjeron 2.525 defunciones hospitalarias, lo que lleva a una mortalidad hospitalaria sin ajustar del 5,0%. La estimación sin ajustar de la mortalidad hospitalaria fue considerablemente distinta entre los diversos grupos de FC, y se reprodujo la llamada «curva en J», con una distribución bimodal de los eventos con tasas mayores a FC al ingreso muy bajas y muy altas.
En el grupo de pacientes con FC <50 lpm, se produjeron 66 (5,7%) defunciones (referencia), mientras que entre los pacientes con FC de 50-75 lpm se produjeron 642 (2,8%; OR = 0,47; IC95%, 0,37-0,62; p <0,001); en los pacientes con FC de 76-100 lpm, 1.053 (5,0%; OR = 0,87; IC95%, 0,67-1,13; p=0,29) y entre aquellos con FC > 100 lpm, 764 (13,7%; OR = 2,62; IC95%, 2,04-3,43; p <0,001).
En general, el objetivo combinado secundario se produjo en 3.157 pacientes, con diferencias significativas en toda la distribución de la FC (p <0,001 entre grupos). La tasa de cada uno de los componentes del objetivo secundario mostró diferencias significativas entre los grupos de FC. En la figura 2 se presentan la mortalidad y la tasa de complicaciones cardiacas graves, junto con la OR asociada, estratificada por grupo de FC. En la tabla 2 del material adicional, se dan más detalles de los resultados hospitalarios.
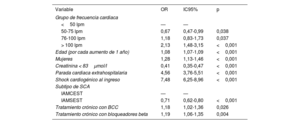
Tras el análisis de regresión logística multivariante, se constató que una FC al ingreso de entre 50 y 75 se asocia de manera independiente con menos mortalidad hospitalaria que con FC <50 lpm (OR = 0,67; IC95%, 0,47-0,99 p=0,038) mientras que una FC > 100 lpm se asocia con un posterior aumento del riesgo de mortalidad (OR = 2,13; IC95%, 1,48-3,15; p <0,001). Otros factores independientes predictivos de una mayor mortalidad hospitalaria fueron la edad, el sexo femenino, la alteración de la función renal, la parada cardiaca extrahospitalaria, el shock cardiogénico al ingreso, un cuadro clínico con IAMCEST y el tratamiento crónico con bloqueadores beta o antagonistas del calcio. En la tabla 2 se presentan los resultados del análisis primario de regresión multivariante.
Análisis multivariable de regresión logística: parámetros clínicos independientes asociados con la mortalidad hospitalaria
| Variable | OR | IC95% | p |
|---|---|---|---|
| Grupo de frecuencia cardiaca | |||
| <50 lpm | — | — | |
| 50-75 lpm | 0,67 | 0,47-0,99 | 0,038 |
| 76-100 lpm | 1,18 | 0,83-1,73 | 0,037 |
| > 100 lpm | 2,13 | 1,48-3,15 | <0,001 |
| Edad (por cada aumento de 1 año) | 1,08 | 1,07-1,09 | <0,001 |
| Mujeres | 1,28 | 1,13-1,46 | <0,001 |
| Creatinina < 83μmol/l | 0,41 | 0,35-0,47 | <0,001 |
| Parada cardiaca extrahospitalaria | 4,56 | 3,76-5,51 | <0,001 |
| Shock cardiogénico al ingreso | 7,48 | 6,25-8,96 | <0,001 |
| Subtipo de SCA | |||
| IAMCEST | — | — | |
| IAMSEST | 0,71 | 0,62-0,80 | <0,001 |
| Tratamiento crónico con BCC | 1,18 | 1,02-1,36 | 0,026 |
| Tratamiento crónico con bloqueadores beta | 1,19 | 1,06-1,35 | 0,004 |
BCC: bloqueadores de los canales de calcio; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; IAMSEST: infarto agudo de miocardio sin elevación del segmento ST; IC95%: intervalo de confianza del 95%; OR: odds ratio; SCA: síndrome coronario agudo.
No obstante, los análisis de regresión logística multivariante de sensibilidad múltiple, realizados tras excluir a los pacientes en tratamiento habitual con bloqueadores beta o antagonistas del calcio o adoptar un efecto aleatorio para el centro del estudio, no confirmaron el efecto protector de una FC entre 50 y 75 lpm, que fue escasamente significativo para la mortalidad hospitalaria tras excluir a los pacientes con fibrilación auricular (OR = 0,66; IC95%, 0,45-1,00; p=0,047), aunque se confirmó la función del resto de factores clínicos de predicción identificados en el análisis multivariante principal, como una FC > 100 lpm (tablas 3-7 del material adicional).
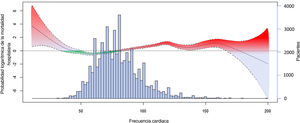
El análisis restringido del spline cúbico, ajustado por edad, sexo, creatinina <83μmol/l, parada cardiaca extrahospitalaria, shock cardiogénico al ingreso, tipo de SCA y tratamiento crónico con bloqueadores beta o antagonistas del calcio reveló una relación compleja y no lineal entre la FC y la mortalidad hospitalaria (figura 3). El valor de p para el término FC suavizada fue <0,001.
Análisis restringido del spline cúbico para modelar la relación entre la frecuencia cardiaca y la probabilidad logarítmica de la mortalidad hospitalaria, ajustada por edad, sexo, creatinina <83μmol/l, parada cardiaca extrahospitalaria recuperada, shock cardiogénico al ingreso, subtipo de síndrome coronario agudo y tratamiento crónico con bloqueadores beta o antagonistas del calcio. El histograma de barras muestra la distribución de los valores de la frecuencia cardiaca.
Se hicieron 3 análisis secuenciales de emparejamiento por puntuación de propensión: se emparejó a los pacientes con FC <50 lpm con pacientes en FC 5075 lpm, FC 76100 lpm y FC > 100 lpm. Se identificaron 1.159, 1.159 y 1.158 pares emparejados respectivamente.
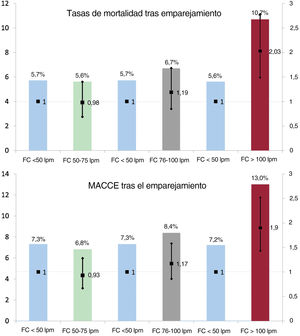
En las figuras 1-3 del material adicional se presentan las diferencias medias estandarizadas anteriores y posteriores al emparejamiento por puntuación de propensión. Tras dicho emparejamiento, no se observaron diferencias en las tasas de mortalidad hospitalaria de los grupos con FC al ingreso <100 lpm.
En los grupos emparejados, se constataron 66 eventos mortales (5,7%) entre los pacientes con FC <50 lpm, 65 (5,6%) entre aquellos con FC 5075 lpm (OR = 0,98; IC95%, 0,69-1,40; p=0,936), 78 (6,7%) entre aquellos con FC 76-100 lpm (OR = 1,19; IC95%, 0,85-1,68; p=0,302) y 125 (10,7%) en el grupo con FC > 100 lpm (OR = 2,03; IC95%, 1,49-2,78; p <0,001).
Se registraron 83 complicaciones cardiacas graves (7,3%) entre los pacientes emparejados con FC <50 lpm, 78 (6,8%) en el grupo con FC 5075 lpm (OR = 0,93; IC95%, 0,67-1,28; p=0,683), 96 (8,4%) en el grupo con FC 76-100 lpm (OR = 1,17; IC95%, 0,86-1,58; p=0,312) y 147 (13,0%) entre aquellos con FC > 100 lpm (OR = 1,90; IC95%, 1,43-2,52; p <0,001). En la figura 4 se presentan las tasas de mortalidad y de complicaciones cardiacas graves junto con las OR asociadas y estratificadas por grupo de FC. En la tabla 8 del material adicional se presentan más detalles sobre los resultados observados en los grupos emparejados.
Análisis del emparejamiento por puntuación de propensión: tasas de mortalidad hospitalaria y de MACCE (barras) y odds ratio asociadas (diagramas de caja) entre los grupos emparejados y estratificados según la FC al ingreso. FC: frecuencia cardiaca; MACCE: eventos cardiovasculares y cerebrales mayores.
Disponer de una gran base de datos de pacientes con IAM y un alto nivel de detalle permitieron investigar la función pronóstica de la bradicardia al ingreso, un parámetro que se suponía que estaba asociado de por sí con un impacto pronóstico nocivo en el IAM.
Según los informes de varios análisis previos basados en el registro, se produjo una mayor tasa sin ajustar de eventos adversos en los pacientes con FC al ingreso <50 y > 76 lpm, comparados con los pacientes con FC 50-75 lpm, lo que reproduce una distribución bimodal de los eventos, a la que también se hace referencia como la «relación de la curva en J»7,912.
No obstante, el análisis restringido del spline cúbico destacó una relación más compleja entre la FC al ingreso y la mortalidad hospitalaria. Según nuestros datos, aunque esta relación no puede simplificarse demasiado como una curva en J, se constató cierto grado de linealidad en los pacientes con FC entre 50 y 100 lpm, que dan cuenta de la amplia mayoría de los pacientes con SCA reales. Curiosamente, incluso cuando se analizó la FC como una variable continua, puede afirmarse cierto efecto protector de la FC comprendida aproximadamente entre 50 y 75 lpm, confirmado por las estimaciones negativas de la OR logarítmica para la mortalidad hospitalaria.
Aunque el ominoso impacto de la taquicardia (FC > 100 lpm) se confirmó claramente en los análisis de sensibilidad múltiple realizados, la señal que corroboraba una función pronóstica independiente en la bradicardia se debilitó cuando se ajustó para múltiples covariables clínicamente apropiadas. Los diversos análisis de regresión logística realizados tras incluir o excluir de manera secuencial a los pacientes en tratamiento médico con fármacos de efecto cronotrópico negativo, tales como los bloqueadores beta y los antagonistas del calcio, no confirmaron la relación independiente entre la FC <50 lpm y la mortalidad hospitalaria, aunque se mantuvieron escasamente significativos tras excluir a los pacientes con fibrilación auricular.
Cuando se comprobaron los grupos análogos emparejados por variables clínicas apropiadas, como la edad, el sexo, la presencia de alteración renal, el tratamiento crónico continuo y el cuadro clínico (parada cardiaca extrahospitalaria, shock cardiogénico al ingreso e IAMCEST), la tasa de eventos hospitalarios se igualó entre los grupos con FC <100 lpm. Tras la corrección apropiada de las diferencias clínicas de los valores basales, apropiados desde el punto de vista pronóstico, mediante el emparejamiento por puntuación de propensión (figura 5), fue evidente una debilitación progresiva de cualquier función pronóstica independiente atribuible a una FC <50 lpm, junto con la relación de la curva en J entre la FC al ingreso y ambos objetivos primario y secundario.
Figura central. Visión general de un método multinivel con 3 enfoques estadísticos que evalúa la función pronóstica de una FC baja en el SCA e incluye los análisis sin ajustar, los análisis restringidos de los splines cúbicos y los análisis de emparejamiento por propensión. FC: frecuencia cardiaca; IAM: infarto agudo de miocardio; MACCE: eventos cardiovasculares y cerebrales mayores.
La relación gradual directa entre la FC y los eventos adversos en los pacientes con SCA, adoptada en la escala GRACE de predicción del riesgo (que estima un aumento gradual del riesgo de eventos del 30% por cada aumento de 30 lpm en la FC)4–6 fue cuestionada originalmente por Parodi et al.9 en 2010 al evaluar el impacto pronóstico de la FC al ingreso en 2.477 pacientes con IAMCEST tratados con intervención coronaria percutánea entre 1997 y el 2007. Tras excluir a los pacientes que acudieron a la consulta con bloqueo AV y fibrilación auricular, se vio que en los pacientes con FC <60 lpm (n=388) la mortalidad hospitalaria y a los 6 meses era mayor que la de los pacientes con FC 60-79 lpm. No obstante, no pudo confirmarse definitivamente la relación entre la bradicardia y la mortalidad, puesto que no se consideró que la bradicardia fuera un factor independiente de predicción de la mortalidad.
Tras esta prueba inicial, Bangalore et al.12 publicaron en 2010 un análisis sobre los 135.164 pacientes con IAMCEST incluidos a principios del 2000 en la iniciativa CRUSADE de mejora de la calidad. El escaso número de variables obtenidas en el estudio CRUSADE no permitió obtener detalles apropiados en relación con la concomitancia de bradiarritmias, bloqueos AV, taquiarritmia auricular o ventricular o tratamiento médico en curso. Cuando se estratificó según la FC en la primera consulta médica, surgieron diferencias significativas en todas las características basales. No obstante, se constataron tasas ajustadas más altas del criterio de valoración combinado de mortalidad por cualquier causa, reinfarto no mortal e ictus entre los pacientes con FC al ingreso <50 lpm comparados con aquellos con FC 60-100 lpm (OR = 1,61; IC95%, 1,23-2,10).
En 2016, en otro subanálisis derivado del proyecto EURHOBOP sobre 10.374 pacientes con SCA ingresados entre 2008 y 2010 en 58 hospitales europeos, se describió una relación en forma de J entre la FC al ingreso y la mortalidad, en el que las FC menor y mayor conferían el mayor riesgo11. Esta observación fue corroborada por las asociaciones significativas constatadas entre la FC <40 lpm y las estimaciones sin ajustar de la mortalidad, en pacientes tanto con IAMCEST como con IAMSEST (IAMCEST, OR sin ajustar = 4,3; IC95%, 1,4-13,2; IAMSEST, OR sin ajustar = 11,0; IC95%, 2,3-51,5). No obstante, los análisis ajustados atenuaron claramente esta asociación (IAMCEST, OR = 1,7; IC95%, 0,5-6,1; IAMSEST, OR = 4,7; IC95%, 1,0-23,6). Tampoco en este caso se proporcionaron detalles sobre la presencia de alteraciones de la conducción u otras arritmias asociadas11.
Más recientemente, Perne et al.7 notificaron los resultados observados en 6.168 pacientes incluidos de manera prospectiva entre 2008 y 2014 en el Registro de la unidad de dolor torácico de Alemania y los estratificaron según 4 grupos de FC distintos, lo que confirmó la relación de la curva en J entre la FC al ingreso y las estimaciones sin ajustar de la mortalidad y las complicaciones cardiacas graves. De nuevo, la ausencia de detalles apropiados respecto al tratamiento médico concomitante al ingreso no permitió confirmar esta hipótesis, lo que llevó a los autores a proponer que una FC inferior no produciría resultados peores, sino que más bien serviría como marcador de un mayor riesgo.
Todos los datos mencionados son difíciles de interpretar debido a la falta de información apropiada sobre la concomitancia de trastornos de la conducción AV, un factor con un impacto conocido en los resultados a corto plazo19. Además, la validez externa de las observaciones se vio limitada por la falta de detalles sobre los antecedentes o la toma de fármacos con un efecto cronotrópico negativo previo al ingreso, el reducido número de pacientes incluidos en las distintas categorías de FC, la baja tasa de eventos en los grupos con una FC más baja, el uso no simultáneo de regímenes terapéuticos y la ausencia de un ajuste estadístico apropiado para equilibrar las diferencias clínicas basales y las relacionadas con el SCA entre los distintos grupos de FC.
En consecuencia, el presente análisis, que informa sobre un colectivo amplio de pacientes coetáneos con SCA analizados tras la corrección estadística apropiada en busca de diferencias entre los distintos grupos de FC, reforzado por los resultados de todos los análisis de sensibilidad que también evalúan la FC como una variable continua, proporciona información clínicamente apropiada para resolver el dilema de la curva en J.
LimitacionesLos resultados deberían interpretarse en el contexto de las siguientes limitaciones. En primer lugar, los eventos fueron notificados por los investigadores de cada centro y no fueron adjudicados por un comité clínico independiente. Segundo, solo estuvieron disponibles los datos de seguimiento de un pequeño porcentaje de pacientes y no se dispuso de datos para evaluar el impacto pronóstico a largo plazo de una FC baja, un objetivo que iba más allá del alcance del presente análisis. Tercero, las puntuaciones sobre el riesgo clínico recomendadas en la guía vigente (la escala GRACE, por ejemplo), no pudieron estimarse con los datos disponibles en el registro. Cuarto, dada la naturaleza observacional del estudio, no puede excluirse la presencia de factores de confusión como explicación de nuestros resultados. Debido al diseño del registro, no se dispuso de datos que habrían permitido identificar y excluir a los pacientes con marcapasos, aparte de aquellos con un cuadro clínico de ritmo de marcapasos al ingreso. No obstante, se hicieron varios ajustes para corregir los factores de confusión identificados clínicamente. Por último, aunque se obtuvieron considerables datos relacionados con el tratamiento médico en curso al ingreso, no se dispuso de datos sobre la ivabradina, la digoxina o la amiodarona.
CONCLUSIONESLos pacientes con una FC al ingreso <50 lpm muestran mayores tasas sin ajustar de eventos adversos hospitalarios que aquellos con FC entre 50 y 100 lpm. Sin embargo, la señal que corrobora una asociación independiente entre la bradicardia al ingreso y la mortalidad a corto plazo es débil y no se confirmó tras corregir apropiadamente las diferencias basales por emparejamiento por puntuación de propensión. La asociación compleja y no lineal entre la FC y la mortalidad hospitalaria en el análisis restringido del spline cúbico cuestiona la exactitud predictiva de las puntuaciones de predicción del riesgo basadas en modelos lineales, habitualmente utilizados en el SCA.
FINANCIACIÓNEl registro AMIS Plus está financiado por subvenciones ilimitadas de la Swiss Heart Foundation y de Abbot AG, Amgen AG, AstraZeneca AG, Bayer (Schweiz) AG, Biotronik AG, Boston Scientific AG, B. Braun Medical AG, Daiichi-Sankyo/Lilly AG, Cordis Cardinal Health GmbH, Medtronic AG, Novartis Pharma Schweiz AG, Sanofi-Aventis (Schweiz) AG, SIS Medical AG, Terumo AG, Vascular Medical GmbH, todas en Suiza, y el grupo de trabajo suizo de cardiología intervencionista. Los patrocinadores no desempeñaron ningún papel en el diseño, la obtención de datos, el análisis o la interpretación del registro.
CONTRIBUCIÓN DE LOS AUTORESL. Biasco, P. Dittli y G. Pedrazzini diseñaron el estudio y redactaron el manuscrito. F. Foster-Witassek y D. Radovanovic obtuvieron y analizaron los datos, realizaron el análisis estadístico e hicieron una revisión crítica del manuscrito. G. Tersalvi, H. Rickli, M. Roffi, F. Eberli, R. Jeger y P. Erne hicieron una revisión crítica del manuscrito. Todos los autores han leído y aprobado la presentación del documento.
CONFLICTO DE INTERESESPor la presente se declara que todos los autores asumen la responsabilidad de todos los aspectos relacionados con la fiabilidad y la ausencia de sesgo de los datos presentados y de su discutida interpretación. Los autores no tienen ningún conflicto de intereses que declarar.
- –
En los pacientes con SCA, las puntuaciones de predicción del riesgo utilizan modelos progresivos para estimar la mortalidad con FC > 60 lpm, lo que iguala el riesgo de una inferior FC al estimado en los pacientes con una FC de 60 lpm.
- –
No obstante, en numerosos estudios se ha descrito una relación de curva en J con una mayor tasa bruta de eventos con FC baja o alta.
- –
Así pues, si se confirma, la función pronóstica no identificada de la bradicardia en el IAM podría dificultar la exactitud de las predicciones clínicas y basadas en la puntuación de riesgo.
- –
Existe una relación compleja y no lineal entre la FC al ingreso y la mortalidad hospitalaria.
- –
Tras el emparejamiento por puntuación de propensión, la tasa de eventos hospitalarios fue similar entre los grupos con FC <100 lpm al ingreso.
- –
Una FC baja al ingreso no se relaciona con un impacto pronóstico independiente, sino que más bien representa un marcador de morbilidad subyacente.
Se puede consultar material adicional a este artículo en su versión electrónica disponible en https://doi.org/10.1016/j.recesp.2023.01.008