El estudio de las cardiopatías familiares implica realizar pruebas diagnósticas, a veces molestas, a familiares asintomáticos. El objetivo de este proyecto es cuantificar el rechazo a dichas pruebas y recomendaciones terapéuticas.
MétodosSe evaluó a 1.992 familias consecutivas con cardiopatías familiares para analizar el rechazo al cribado familiar. Se evaluó a 1.539 (recomendación de cardiorresonancia) y 837 (recomendación de test de provocación farmacológica). Se evaluó a 395 pacientes con indicación de desfibrilador automático implantable (DAI) y 402 con indicación de anticoagulación, para estudiar el rechazo de los tratamientos.
ResultadosEl 28% de las familias a las que se recomienda estudio por sospecha de cardiopatía familiar no acuden; el rechazo es menor si hay antecedentes familiares de muerte súbita. El 23% no se sometió a la resonancia; los 2 motivos más alegados son citación imposible (53%) y claustrofobia (18%). Las personas de más edad, las mujeres, los sintomáticos, los individuos con arritmias y los familiares rechazaron más la prueba. El 19% no se hizo el test de provocación farmacológica por temor (46%) o citación imposible (25%). Los individuos de más edad, los asintomáticos, aquellos con antecedente de arritmias, los familiares y aquellos con estudio genético positivo lo rechazaron en mayor proporción. Solo una minoría de pacientes rechazaron los tratamientos (el 5,1% el DAI y el 2,5% la anticoagulación). La tasa de muerte súbita entre los que rechazaron el DAI fue alta (el 4,5% al año).
ConclusionesUna quinta parte de las personas que acuden al cribado de cardiopatías familiares rechazan la realización de pruebas más sofisticadas y molestas. Se identifican varios predictores independientes asociados con el rechazo. Solo una minoría de pacientes en alto riesgo rechazan los tratamientos como la anticoagulación o el implante de DAI.
Palabras clave
Las cardiopatías familiares (CF) son un grupo de enfermedades del corazón que incluyen, entre otras, las miocardiopatías, principalmente la hipertrófica (MCH), la dilatada (MCD) y la arritmogénica (MCA), y las canalopatías, principalmente el síndrome del QT largo (SQTL) y el síndrome de Brugada (SB). La prevalencia de estas enfermedades en Europa varía de 1:500 la de MCH a 1:2.000 la de las canalopatías. Se estima que en España más de 150.000 personas tienen una cardiopatía familiar1.
Las CF comparten una serie de características comunes: a) tienen una base genética y una presentación familiar2, y el patrón de herencia es habitualmente autosómico dominante; b) la presentación clínica es progresiva y heterogénea, la penetrancia es con frecuencia incompleta1–3, y causan importante de morbimortalidad relacionada con la aparición de arritmias4 (auriculares y ventriculares), como la fibrilación auricular, que se da hasta en el 30% de los afectados de MCH y MCD5; los pacientes con miocardiopatías también pueden sufrir una insuficiencia cardiaca que lleve a trasplante, y c) la muerte súbita puede ser la primera presentación de la enfermedad, sin síntomas previos4.
Una evaluación cardiaca completa puede identificar a los individuos en riesgo, y se dispone de medicamentos, intervenciones y dispositivos cardiacos eficaces para prevenir complicaciones en estos pacientes.
El objetivo principal es cuantificar el rechazo de pruebas diagnósticas y recomendaciones terapéuticas en las CF e identificar el perfil y los motivos de dicho rechazo. Se indicaron 3 objetivos específicos:
Objetivo 1: determinar la proporción de familias que no acuden al estudio familiar y describir los motivos de rechazo; determinar la rentabilidad del estudio familiar.
Objetivo 2: determinar la proporción de personas que no acuden a la cardiorresonancia magnética (CRM) y al test de provocación farmacológica; identificar los motivos de faltar a las citas.
Objetivo 3: establecer la prevalencia de pacientes con miocardiopatía o canalopatía que rechazan las indicaciones de desfibrilador automático implantable (DAI) o anticoagulación, y sus consecuencias a medio plazo.
MÉTODOSSe trata de un estudio observacional descriptivo de tipo transversal. Se analizaron los casos recogidos prospectivamente en una base de datos específica de una unidad de CF en el periodo de 2003-2017 (figura 1 del material adicional). Para conocer los motivos de rechazo del objetivo 2, se realizaron encuestas telefónicas a una muestra aleatoria.
PoblaciónObjetivo 1: para determinar la proporción de familias que no acudieron a la primera fase del estudio familiar (evaluación básica), se incluyó a 1.992 familias, 1.662 con miocardiopatías, de las que 1.087 (65,4%) eran de MCH, 434 (26,1%) de MCD y 141 (8,5%) de MCA, y 330 familias con canalopatías, de las que 238 (72,1%) eran de SB y 92 (27,9%) de SQTL.
Objetivo 2: para determinar la proporción de pacientes que no se realizaron la CRM, se seleccionó a 1.539 individuos (media de edad, 47±7 años; el 48% mujeres) de familias con miocardiopatías (889 (57,8%) MCH, 406 (26,4%) MCD y 244 (15,8%) MCA) para quienes, tras un electrocardiograma y un ecocardiograma, se consideró indicada la realización de una CRM. De entre los que no se habían realizado la prueba, se seleccionó a 102 (52 mujeres y 50 varones) consecutivos para una encuesta sobre motivos de rechazo. Para determinar la proporción de pacientes que no se realizaron el test de provocación farmacológica, se seleccionó a 837 individuos (media de edad, 38,7±16; el 54% varones) de familias con canalopatías, 741 (88,5%) SB y 96 (11,5%) SQTL, para los que se había solicitado un test de provocación farmacológica (bloqueador de sodio o adrenalina). De entre los que no se habían realizado la prueba, se seleccionó a 92 (49 mujeres y 43 varones) consecutivos para una encuesta sobre motivos de rechazo.
Objetivo 3: de los 2.372 pacientes con diagnóstico definitivo de miocardiopatía o canalopatía (el 43% MCH, el 18% MCD, el 7% MCA, el 10% SB, el 4% SQTL, el 18% otros), se seleccionó a aquellos en alto riesgo con indicación de DAI (n=395) o de anticoagulación crónica (n=402). Se determinó la prevalencia de rechazo del tratamiento recomendado y se cuantificaron las complicaciones relacionadas con su negativa.
Análisis estadísticoEl análisis se realizó con la aplicación informática SPSS (versión 20.0) (SPSS Inc., Estados Unidos). La muestra del estudio se describió mediante el cálculo de estadísticos descriptivos básicos. Las variables cualitativas se presentan como porcentajes y las cuantitativas, como media±desviación estándar.
Para estudiar los predictores demográficos y clínicos de rechazo de las recomendaciones médicas, las variables analizadas incluyeron el tipo de enfermedad (miocardiopatía o canalopatía y sus subtipos), la edad, el sexo, los antecedentes familiares de muerte súbita, la presencia de síntomas o arritmias, la condición de probando, tener el estudio genético hecho, tener un diagnóstico genético positivo y disponer de demostración familiar de la afección.
Para comparaciones entre 2 variables cualitativas dicotómicas, se empleó la prueba de la χ2 de Pearson. Para las variables cuantitativas se realizó el contraste de igualdad de medias con la t de Student. Se recurrió al análisis de regresión logística (backward condicional) para evaluar la relación de una sola variable con el rechazo de las pruebas diagnósticas, sin la influencia de las demás variables. En todos los estudios, las diferencias se consideraron significativas cuando el valor de p asociado a la prueba estadística de contraste fue <0,05.
RESULTADOSProporción de familias que no acuden al estudio familiar. Motivos de rechazoUn total de 472 (28,4%) familias con miocardiopatías que, tras la primera evaluación del sujeto índice y realización del árbol familiar, no continuaron el estudio: 287 (26,4%) MCH, 151 (34,8%) MCD y 34 (24,1%) MCA. Se encontraron diferencias estadísticamente significativas en la distribución del rechazo del estudio familiar entre la MCD y la MCH (p=0,001), y entre la MCD y la MCA (p=0,018); el mayor rechazo se halló en las familias con MCD.
En total, 78 familias con canalopatías (23,6%) no continuaron el estudio: 51 (21,4%) SB y 27 (29,3%) SQTL. No se encontraron diferencias estadísticamente significativas en la distribución del rechazo de la evaluación familiar entre SB y SQTL (p=0,129).
Se observaron diferencias estadísticamente significativas en el rechazo del estudio familiar entre las familias con antecedentes de muerte súbita y sin ellos (el 21,0 frente al 29,7%; p <0,005). El rechazo era menor en aquellas con múltiples casos de muerte súbita en la familia (el 10,3 frente al 29,7%; p <0,0001).
Respecto a los motivos de ausencia de estudio en las 550 familias que no acudieron a esta primera evaluación básica, más de la mitad (324, 58,9%) figuraban como «no conocido/no acuden a citas», en 149 familias (27,1%) la citación fue imposible, 45 familias (8,2%) vivían en otra región o país, 14 (2,5%) rechazaron directamente el estudio sin justificación, mientras que 11 (2,0%) quisieron posponerlo.
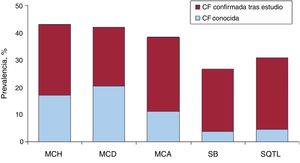
Rentabilidad del estudio familiarDe las 1.442 familias que acudieron al estudio, solo en 215 (14,9%) se tenía certeza de que se trataba de una enfermedad hereditaria antes del cribado familiar. Tras la evaluación de los familiares, aumentaron a 574 familias (39,8%), según se muestra en la figura 1.
Prevalencia de afección familiar por enfermedades, antes y tras la realización del estudio en la unidad de cardiopatías familiares. CF: cardiopatía familiar; MCA: miocardiopatía arritmogénica; MCD: miocardiopatía dilatada; MCH: miocardiopatía hipertrófica; SB: síndrome de Brugada; SQTL: síndrome de QT largo.
Se hallaron diferencias estadísticamente significativas en la confirmación de enfermedad familiar tras el estudio entre miocardiopatías y canalopatías (el 42,4 frente al 27,8%; p <0,0005). Sin embargo, no se encontraron diferencias entre las diferentes miocardiopatías entre sí ni entre las diferentes canalopatías entre sí.
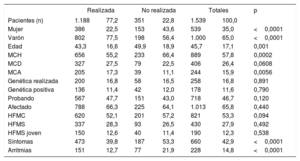
Magnitud del rechazo a pruebas de segunda líneaMotivos de rechazo de la CRMUn total de 351 (22,8%) individuos a los que se indicó una CRM no se la realizaron. La media de edad de las personas a las que no se realizó la prueba fue significativamente superior (49,9±18,9 frente a 43,3±16,6 años; p=0,001). Hubo un porcentaje superior de mujeres a las que no se realizó la prueba (el 28,4 frente al 19,8%; p <0,0005). Se hallaron diferencias significativas entre la MCH (26,2%) y los otros 2 grupos de cardiopatías (el 19,5 y el 16,0%; p=0,0001); el rechazo entre los individuos con MCH fue mayor. En la tabla 1 se resumen las características principales de los individuos a los que no se realizó el test.
Características de los pacientes que rechazan realización de resonancia magnética nuclear
| Realizada | No realizada | Totales | p | ||||
|---|---|---|---|---|---|---|---|
| Pacientes (n) | 1.188 | 77,2 | 351 | 22,8 | 1.539 | 100,0 | |
| Mujer | 386 | 22,5 | 153 | 43,6 | 539 | 35,0 | <0,0001 |
| Varón | 802 | 77,5 | 198 | 56,4 | 1.000 | 65,0 | <0,0001 |
| Edad | 43,3 | 16,6 | 49,9 | 18,9 | 45,7 | 17,1 | 0,001 |
| MCH | 656 | 55,2 | 233 | 66,4 | 889 | 57,8 | 0,0002 |
| MCD | 327 | 27,5 | 79 | 22,5 | 406 | 26,4 | 0,0608 |
| MCA | 205 | 17,3 | 39 | 11,1 | 244 | 15,9 | 0,0056 |
| Genética realizada | 200 | 16,8 | 58 | 16,5 | 258 | 16,8 | 0,891 |
| Genética positiva | 136 | 11,4 | 42 | 12,0 | 178 | 11,6 | 0,790 |
| Probando | 567 | 47,7 | 151 | 43,0 | 718 | 46,7 | 0,120 |
| Afectado | 788 | 66,3 | 225 | 64,1 | 1.013 | 65,8 | 0,440 |
| HFMC | 620 | 52,1 | 201 | 57,2 | 821 | 53,3 | 0,094 |
| HFMS | 337 | 28,3 | 93 | 26,5 | 430 | 27,9 | 0,492 |
| HFMS joven | 150 | 12,6 | 40 | 11,4 | 190 | 12,3 | 0,538 |
| Síntomas | 473 | 39,8 | 187 | 53,3 | 660 | 42,9 | <0,0001 |
| Arritmias | 151 | 12,7 | 77 | 21,9 | 228 | 14,8 | <0,0001 |
HFMC: historia familiar de miocardiopatía, HFMS: historia familiar de muerte súbita; MCA: miocardiopatía arritmogénica; MCD: miocardiopatía dilatada; MCH: miocardiopatía hipertrófica. Resonancia magnética nuclear realizada frente a no realizada, totales y significación. Los datos expresan n y %, o media y desviación estándar.
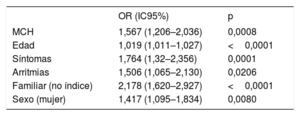
En el análisis multivariado se observó que las personas de más edad (odds ratio [OR]=1,02; intervalo de confianza del 95% [IC95%], 1,01-1,03; p <0,0001), las mujeres (OR=1,42; IC95%, 1,09-1,83; p=0,008), aquellos que tenían síntomas previos (OR=1,76, IC95%, 1,32-2,36, p=0,0001) o antecedente de arritmias (OR=1,51; IC95%, 1,06-2,13; p=0,02) y los familiares (en contraposición con los sujetos índice) (OR=2,18; IC95%, 1,62-2,93; p <0,0001) rechazaron en mayor proporción realizarse la CRM. Los individuos de las familias con MCH a los que se recomendó realizarse esta prueba rechazaron la realización del test significativamente más que los que pertenecían a familias con otras miocardiopatías, MCD o MCA (OR=1,57, IC95%, 1,21-2,04; p=0,0008), según se muestra en la tabla 2.
Análisis multivariado de variables asociadas al rechazo a realizarse una resonancia magnética
| OR (IC95%) | p | |
|---|---|---|
| MCH | 1,567 (1,206–2,036) | 0,0008 |
| Edad | 1,019 (1,011–1,027) | <0,0001 |
| Síntomas | 1,764 (1,32–2,356) | 0,0001 |
| Arritmias | 1,506 (1,065–2,130) | 0,0206 |
| Familiar (no índice) | 2,178 (1,620–2,927) | <0,0001 |
| Sexo (mujer) | 1,417 (1,095–1,834) | 0,0080 |
IC95%: intervalo de confianza del 95%, MCH: miocardiopatía hipertrófica, OR: odds ratio.
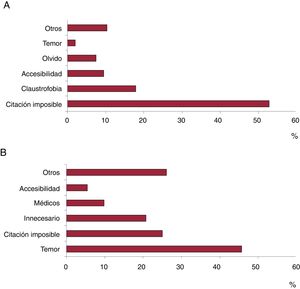
Se realizó la encuesta telefónica sobre los motivos de no realizar la CRM a un total de 102 pacientes consecutivos (52 mujeres y 50 varones), de los que varios indicaron más de un motivo. El 52,8% no se realizó la prueba por citación imposible, el 17,9% por claustrofobia, el 8,0% por vivir fuera de la región, el 8,0% por falta de interés, información o tiempo y el 10,3% por otros motivos. No hubo diferencias por sexo en la distribución de las razones (figura 2).
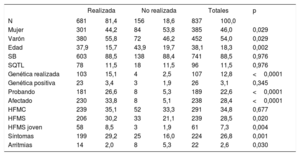
Motivos de rechazo del test de provocación farmacólogicaUn total de 156 (18,6%) personas a las que se había recomendado realizarse un test de provocación farmacológica no se lo hicieron. Las mujeres rechazaron la prueba en un mayor porcentaje (84 [21,8%] frente a 72 [15,9%]; p=0,029). Las personas que no se hicieron la prueba eran de edad significativamente mayor (43,9±19,7 frente a 37,9±15,7 años; p=0,002). En la tabla 3 se resumen las características principales de los individuos a los que no se realizó el test.
Características de los pacientes que rechazan el test de provocación
| Realizada | No realizada | Totales | p | ||||
|---|---|---|---|---|---|---|---|
| N | 681 | 81,4 | 156 | 18,6 | 837 | 100,0 | |
| Mujer | 301 | 44,2 | 84 | 53,8 | 385 | 46,0 | 0,029 |
| Varón | 380 | 55,8 | 72 | 46,2 | 452 | 54,0 | 0,029 |
| Edad | 37,9 | 15,7 | 43,9 | 19,7 | 38,1 | 18,3 | 0,002 |
| SB | 603 | 88,5 | 138 | 88,4 | 741 | 88,5 | 0,976 |
| SQTL | 78 | 11,5 | 18 | 11,5 | 96 | 11,5 | 0,976 |
| Genética realizada | 103 | 15,1 | 4 | 2,5 | 107 | 12,8 | <0,0001 |
| Genética positiva | 23 | 3,4 | 3 | 1,9 | 26 | 3,1 | 0,345 |
| Probando | 181 | 26,6 | 8 | 5,3 | 189 | 22,6 | <0,0001 |
| Afectado | 230 | 33,8 | 8 | 5,1 | 238 | 28,4 | <0,0001 |
| HFMC | 239 | 35,1 | 52 | 33,3 | 291 | 34,8 | 0,677 |
| HFMS | 206 | 30,2 | 33 | 21,1 | 239 | 28,5 | 0,020 |
| HFMS joven | 58 | 8,5 | 3 | 1,9 | 61 | 7,3 | 0,004 |
| Síntomas | 199 | 29,2 | 25 | 16,0 | 224 | 26,8 | 0,001 |
| Arritmias | 14 | 2,0 | 8 | 5,3 | 22 | 2,6 | 0,030 |
HFMC: historia familiar de miocardiopatía; HFMS: historia familiar de muerte súbita; SB: síndrome de Brugada; SQTL: síndrome de QT largo. Test de provocación realizado frente a no realizado, totales y significación estadística. Los datos expresan n y %, o media y desviación estándar.
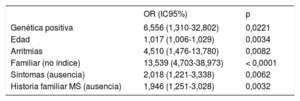
En el análisis multivariado se observó que los individuos de más edad (OR=1,02; IC95%, 1,01-1,03, p=0,003), los asintomáticos (OR=2,02; IC95%, 1,22-3,34; p=0,006), los que tenían antecedente de arritmia (fibrilación auricular o taquicardia ventricular, OR=4,51; IC95%, 1,48-13,78; p=0,008), los familiares (OR=13,54; IC95%, 4,70-38,97; p <0,0001) y los que tenían un estudio genético positivo (OR=6,56; IC95%, 1,31-32,80; p=0,02) rechazaron en mayor proporción realizarse el test de provocación (tabla 4).
Análisis de variables asociadas al rechazo a realizarse test farmacológico
| OR (IC95%) | p | |
|---|---|---|
| Genética positiva | 6,556 (1,310-32,802) | 0,0221 |
| Edad | 1,017 (1,006-1,029) | 0,0034 |
| Arritmias | 4,510 (1,476-13,780) | 0,0082 |
| Familiar (no índice) | 13,539 (4,703-38,973) | < 0,0001 |
| Síntomas (ausencia) | 2,018 (1,221-3,338) | 0,0062 |
| Historia familiar MS (ausencia) | 1,946 (1,251-3,028) | 0,0032 |
IC95%: intervalo de confianza del 95%; MS: muerte súbita; OR: odds ratio.
En la encuesta telefónica de una muestra de 92 individuos que no se realizaron el test de provocación, el motivo más frecuente de rechazo fue el temor a la prueba y sus posibles complicaciones en el 45,7%, seguido por el 25,0% por citación imposible, el 20,7% por considerarla innecesaria, el 9,8% por cursar algún proceso médico en el momento de la cita, el 5,4% por vivir fuera y el 26,1% por otras causas (figura 2). No hubo diferencias significativas entre sexos en la distribución de los motivos.
Rechazo de recomendaciones terapéuticasMagnitud del rechazo del DAIHubo un total de 20 pacientes (5,1%), considerados como en alto riesgo de sufrir arritmias malignas, que rechazaron el implante de un DAI como prevención primaria. No hubo diferencias en el porcentaje de rechazos entre varones y mujeres: 14 (4,9%) frente a 6 (5,4%) (p=0,87). Los pacientes que rechazaron el DAI tenían una media de edad similar que quienes lo aceptaron (37,6±19,3 frente a 40,2±18,8 años; p=0,5).
No se observó una enfermedad predominante entre los que rechazaron la recomendación de implante del dispositivo (11 MCH, 4 MCD, 2 MCA y 3 SB). Tras un periodo de 3,9±2,5 años de seguimiento, 3 de estos pacientes que rechazaron el DAI (15,0%) sufrieron muerte súbita (2 MCD y 1 MCA).
Magnitud del rechazo del tratamiento anticoagulanteEn total, 10 pacientes (2,5%), considerados en alto riesgo de tromboembolia, rechazaron el tratamiento anticoagulante; 4 (44,4%) de estos pacientes que rechazaron el tratamiento habían tenido sangrados (2, hemorragia mayor), 8 (88,9%) estaban en tratamiento antiagregante plaquetario simple y 1 (11,1%) con tratamiento antiagregante plaquetario doble.
El rechazo del tratamiento tuvo una distribución similar entre mujeres y varones: 7 (2,8%) frente a 3 (1,9%) (p=0,58), y los pacientes eran de edad similar a la de los que no rechazaron la anticoagulación (46,3±19,5 frente a 52,0±21,3 años; p=0,4). Tras 3,8±2,9 años de seguimiento, ninguno de estos 10 pacientes tuvo una complicación tromboembólica.
DISCUSIÓNEn este trabajo de investigación, se han obtenido datos relevantes respecto al funcionamiento de una unidad de CF. Se ha establecido por primera vez la magnitud de la participación y el rechazo a la realización de pruebas cardiológicas de los pacientes con cardiopatías hereditarias y de sus familiares. Se han identificado algunos motivos relacionados con el acceso a las pruebas o el temor como causas principales de que no se realicen pruebas de segunda línea «molestas» como, la CRM o el test de provocación farmacológica.
Existen documentos de consenso y guías clínicas sobre diagnóstico y tratamiento de las miocardiopatías y canalopatías de origen genético, y en todos ellos se incide en la necesidad de estudiar a los familiares de los pacientes afectados1,2, pues su evaluación permite identificar a un importante número de pacientes asintomáticos u oligosintomáticos que se pueden beneficiar de recomendaciones de estilo de vida, medicaciones y estrategias preventivas. En más del 60% de los casos, según algunos trabajos, el motivo que lleva al diagnóstico de la enfermedad es el cribado familiar6,7.
Como se ha comprobado en este estudio, hay un porcentaje no despreciable de individuos que, por diferentes motivos personales o logísticos, no se someten al estudio diagnóstico o no siguen los tratamientos que se les recomiendan.
Rechazo del estudio familiar. Oportunidades de mejoraAlgo más de una cuarta parte de las familias no acuden al estudio familiar. Esto quiere decir que en estas familias solamente se ha evaluado al probando o caso índice: se realiza el árbol familiar y se ofrecen citas a los parientes de primer grado, pero estas pruebas no se realizan. Este porcentaje es significativamente superior en los casos de MCD (35%). Es posible que este hecho esté relacionado con una falta de información o una menor conciencia entre el personal sanitario de que esta enfermedad es hereditaria, respecto a la MCH y la MCA. Las familias con antecedentes de muerte súbita, quizá por temor, acuden en mayor proporción a realizarse el estudio familiar. En un importante porcentaje de casos, el estudio no es posible porque la familia está desplazada a otra comunidad o país. Para las familias residentes en nuestro país, vivir en otra comunidad no debería ser un problema insalvable para un estudio completo. Estas pruebas pueden hacerse en su lugar de residencia y hay mecanismos articulados por el Ministerio de Sanidad para remitir a unidades de referencia o CSUR.
Rentabilidad del estudio familiarEn este trabajo se confirma que el estudio cardiológico activo de los familiares mejora el porcentaje de familias diagnosticadas respecto al interrogatorio de los probandos únicamente. De esta manera, se confirma el carácter familiar en más del 42% de las familias con miocardiopatías y de hasta el 30% de aquellas con canalopatías. Este dato concuerda con lo publicado por otros autores1,6. El incremento neto se sitúa en torno al 25%.
Rechazo de pruebas de segunda líneaUna considerable proporción (1/5) de las CRM que se solicitaron no llegaron a realizarse. Este hecho, independientemente del motivo, supone un problema importante de gestión de los recursos de la unidad y del centro. Se ha identificado como principal motivo la citación imposible como causa de que no se realizara la prueba en más de la mitad de los casos. El temor, la claustrofobia y el acceso son otros motivos indicados por los pacientes en la encuesta.
Ciertos estudios señalan que es difícil conocer la prevalencia real de enfermedad familiar en las canalopatías, ya que averiguarlo implica realizar algunos tests de provocación a familiares asintomáticos, con más de un 40% de rechazo. Quizá este sea el motivo de la baja penetrancia de la enfermedad en las familias y de los dispares resultados de afección familiar publicados sobre, por ejemplo, el SB (15-37%)6,8,9. En este estudio, es gratificante observar que se llevaron a cabo la mayoría (> 80%) de los estudios de provocación farmacológica que se solicitaron. Se han identificado algunos predictores de rechazo del test, como el antecedente de arritmias (FA principalmente) y otros que traducen cierta falta de información previa. La existencia de un resultado genético y el antecedente de muerte súbita son variables asociadas con un mayor porcentaje de cumplimiento.
En la encuesta de motivos de rechazo, resalta un porcentaje elevado de individuos que refieren temor (46%) y una cuarta parte de personas que no lo consideran necesario.
Rechazo de recomendaciones terapéuticasEn el estudio se ha observado que solo una minoría de los pacientes en alto riesgo con una miocardiopatía o una canalopatía rechazan el consejo médico cuando está indicado el DAI o cuando se recomienda tratamiento anticoagulante (el 5% y <3% de rechazo respectivamente). Es una cifra significativamente menor que la de rechazos de los estudios diagnósticos, aunque no es de extrañar si tenemos en cuenta que en la muestra con la que se trabajó en este objetivo eran todos individuos afectados y diagnosticados. No se ha identificado un perfil evidente de los que rechazan estas recomendaciones terapéuticas con respecto a edad, sexo y afección. Sí se ha objetivado que la tasa de muerte súbita entre los que rechazan el DAI es elevada, de casi un 5% al año. En cambio, los que rechazaron la anticoagulación oral no tuvieron complicaciones relacionadas.
LimitacionesEs posible que haya sesgos de selección en la remisión de los casos de mayor riesgo o complejidad a la unidad de CF de referencia. Los familiares acudieron voluntariamente para evaluación, por lo que el estudio de algunas familias puede ser incompleto. Se consideró que se había realizado estudio familiar cuando se había evaluado al menos a 2 personas de la familia. Se han seleccionado diferentes subpoblaciones para cada uno de los objetivos, lo que puede dificultar la interpretación de los resultados. La selección de las pruebas de segunda línea para responder al objetivo 2 (CRM y test de provocación farmacológica) y para los tratamientos para contestar al objetivo 3 (rechazo al implante de DAI y tratamiento anticoagulante) fue arbitraria. El número de casos de algunos subgrupos y el seguimiento relativamente corto limitan el análisis estadístico.
El diseño de la encuesta no permite extraer más conclusiones sobre los problemas administrativos alegados por los pacientes que no se realizaron las pruebas de segunda línea. Entre los motivos probables, están la falta de información sobre la prueba, el retraso en la citación o problemas de contacto para la gestión de las citas.
CONCLUSIONESUna de cada 4 familias a las que se recomienda estudio por sospecha de cardiopatía familiar no acude a realizárselo. Una quinta parte de los que acuden al cribado de CF rechazan someterse a las pruebas más sofisticadas y molestas. Se ha identificado una serie de predictores independientes asociados con el rechazo. Los pacientes de más edad rechazan con más frecuencia las pruebas avanzadas. El sexo femenino, los antecedentes de síntomas o arritmias y el resultado del estudio genético influyeron en la aceptación o el rechazo de pruebas. Solo una minoría de los pacientes en alto riesgo rechazan tratamientos como anticoagulación o implante de DAI.
FINANCIACIÓNEste trabajo ha sido financiado con una ayuda para Formación e Investigación en Enfermería de la Asociación Española de Enfermería en Cardiología. El grupo de investigadores forma parte del Centro de Investigación Biomédica en Red Enfermedades Cardiovasculares (CIBERCV) y del CIBER de Enfermedades Raras (CIBERER). El grupo de investigación en Cardiopatías Hereditarias y Muerte Súbita está registrado en la Universidad de Murcia y en el IMIB. La Unidad de Cardiopatías Familiares del Hospital Clínico Universitario Virgen de la Arrixaca está acreditada como Unidad de Referencia (CSUR) por el Ministerio de Sanidad y es parte de la red de centros de referencia europeos incluidos en Guard-Heart (ERN). M. Sabater tiene un contrato de investigación de la Fundación FFIS.
CONFLICTO DE INTERESESLos autores no tienen conflictos de intereses en relación con este artículo.
- –
Las miocardiopatías y canalopatías son enfermedades relativamente frecuentes que causan una importante morbimortalidad.
- –
A pesar de que se recoge en las guías de práctica clínica, los programas de cribado activo no se han implantado en la mayoría de los centros.
- –
Se presenta un estudio sobre la rentabilidad del estudio familiar y las dificultades que conlleva su realización.
- –
El estudio analiza en profundidad las razones del rechazo de pruebas y la adherencia a los tratamientos recomendados en pacientes con CF.