Los bloqueadores beta, inhibidores de la enzima de conversión de la angiotensina (IECA), antagonistas de los receptores de la angiotensina II (ARA-II) y antagonistas de receptores mineralocorticoides, disminuyen mortalidad y hospitalizaciones por insuficiencia cardiaca (IC) en pacientes con IC y fracción de eyección del ventrículo izquierdo reducida. Efecto dosis-dependiente. Se recomienda titulación cuidadosa. Sin embargo, las dosis subóptimas son habituales. Se comparó eficacia y seguridad de la titulación de fármacos enfermeras de IC frente a cardiólogos de IC.
MétodosETIFIC fue un ensayo de no inferioridad, multicéntrico (20), abierto, controlado y aleatorizado. 320 pacientes hospitalizados con IC de debut, fracción de eyección reducida y New York Heart Association II-III. Sin contraindicación para bloqueadores beta, fueron aleatorizados 1:1, estratificados en bloques de 4 pacientes/hospital, 164 a titulación de enfermeras de IC frente a 156 cardiólogos de IC (analizados 144 frente a 145). El objetivo principal fue la dosis relativa media (% de dosis objetivo) de bloqueadores beta alcanzada a 4 meses. Los objetivos secundarios fueron: la dosis relativa media de IECA, ARA-II y antagonistas de receptores mineralocorticoides, variables asociadas, eventos adversos y resultados clínicos a 6 meses.
ResultadosLa dosis relativa media ± desviación estándar alcanzada por enfermeras de IC frente a cardiólogos de IC: bloqueadores beta 71,09 ± 31,49% frente a 56,29 ± 31,32%, diferencia 14,8% (IC95%, 7,5-22,1); p <0,001; IECA, 72,61 ± 29,80% frente a 56,13 ± 30,37%; p <0,001; ARA-II, 44,48 ± 33,47% frente a 43,51 ± 33,69%; p=0,93 y antagonistas de receptores mineralocorticoides 71 ± 32,12% frente a 70,47 ± 29,78%; p=0,86; media ± desviación estándar de visitas 6,41 ± 2,82 frente a 2,81 ± 1,58; p <0,001; n (%) efectos adversos 34 (23,6) frente a 30 (20,7), p=0,55; y hospitalizaciones por IC a 6 meses 1 (0,69) frente a 9 (5,51), p=0,01.
ConclusionesETIFIC es el primer ensayo aleatorizado multicéntrico que prueba la no inferioridad de titulación de fármacos por enfermeras de IC frente a cardiólogos de IC. Las enfermeras especialistas consiguieron mayores dosis de bloqueadores beta/IECA con más visitas y menos hospitalizaciones por IC.
Registro del ensayo: NCT02546856.
Palabras clave
Se calcula que la prevalencia de la insuficiencia cardiaca (IC) es del 1-2% de la población general y ≥ 10% de las personas de más de 70 años y una causa importante de hospitalizaciones1,2. La IC tiene repercusiones considerables en el ámbito social y en el sistema de salud3.
Las guías de práctica clínica recomiendan la administración de bloqueadores beta (BB), inhibidores de la enzima de conversión de la angiotensina (IECA) o antagonistas del receptor de la angiotensina II (ARA-II) y antagonistas del receptor de mineralocorticoides (ARM) para aliviar los síntomas y mejorar el pronóstico, así como para reducir las hospitalizaciones por IC y la mortalidad de los pacientes con IC en clase funcional II-IV de la New York Heart Association (NYHA) y fracción de eyección del ventrículo izquierdo (FEVI) ≤ 40%. Se requiere ir graduando la posología de estos fármacos hasta alcanzar la dosis establecida como objetivo, lo cual implica la necesidad de una supervisión clínica estrecha1,2,4.
Aunque la prescripción de los fármacos mencionados ha mejorado, numerosos estudios observacionales revelan una falta de cumplimiento de lo establecido en las guías por lo que respecta a la dosis. Entre las razones que lo explican, se encuentran las características sociodemográficas y clínicas de los pacientes, los eventos adversos (EA) y el temor de los profesionales sanitarios a la aparición de EA, la falta de concienciación y la escasez de tiempo para realizar las numerosas visitas y la supervisión necesaria para realizar un ajuste cuidadoso de la dosis. Se han propuesto métodos destinados a aumentar el número de pacientes que reciben dosis óptimas, como consultas específicas de IC, enfermeras de IC, protocolos y educación en autocuidado de los pacientes5–15. La titulación de la dosis realizada por enfermeras de IC según lo recomendado en las guías es una práctica generalizada4,11,16–18.
Numerosos ensayos controlados y aleatorizados (ECA) de programas de IC demuestran que los equipos multidisciplinarios de enfermeras y cardiólogos especializados que realizan una supervisión estrecha de los pacientes, educan y optimizan del tratamiento reducen de manera significativa los reingresos hospitalarios y la mortalidad. Diez ECA mencionan la titulación de dosis realizada por enfermeras de IC, generalmente con protocolos preespecificados y con el apoyo de un cardiólogo. En 4 de estos ECA se evaluó la dosis alcanzada, si bien tan solo 2 estudios tenían como objetivo determinar la dosis alcanzada por las enfermeras de IC19–30.
En una revisión sistemática sobre la seguridad y los resultados de la titulación realizada por enfermeras de IC en comparación con la llevada a cabo por médicos de atención primaria se llegó a la conclusión de que las enfermeras de IC eran más eficaces31. Sin embargo, no hay ningún ECA que haya evaluado la seguridad y la efectividad de la titulación realizada por enfermeras de IC en comparación con la de los cardiólogos de IC.
Así pues, el estudio ETIFIC (Enfermera Titula Fármacos en Insuficiencia Cardiaca) es un ensayo multicéntrico, controlado y aleatorizado que se diseñó para evaluar la seguridad y la efectividad de la titulación de dosis de los fármacos para la IC realizada por una enfermera de IC en comparación con la titulación del cardiólogo de IC, con una hipótesis de no inferioridad.
MÉTODOSDiseño del estudio y participantesEl diseño del ensayo ETIFIC se ha publicado con anterioridad32. Es un ensayo clínico multicéntrico, controlado y aleatorizado, de diseño abierto sin enmascaramiento, con 2 grupos paralelos y de 6 meses de duración, llevado a cabo en 20 hospitales, en su mayoría de nivel terciario pero con algunos de nivel secundario, que disponían de unidades de IC en 10 comunidades autónomas de España.
Se incluyó a pacientes con IC, en NYHA II-III y con FEVI ≤ 40% tras su hospitalización en una sala de cardiología. Se excluyó a los pacientes con cirugía electiva, contraindicación para el uso de BB o que estaban recibiendo ya el 100% de la dosis objetivo o la dosis máxima tolerada, necesidad de asistencia domiciliaria o terminal o incapacidad para el autocuidado.
Se estableció un sistema de supervisión activa para el reclutamiento de los pacientes elegibles para el estudio en cada hospital, con una asignación aleatoria centralizada en el Hospital de Galdakao, aplicando un cociente de asignación al grupo de intervención o el de control 1:1, en bloques de 4 pacientes cada uno y con estratificación según el hospital, utilizando para ello tablas generadas por ordenador. La lista de aleatorización generada mediante este proceso no se reveló y se mantuvo en lugar seguro. Se estableció un periodo de titulación de 4 meses y uno de seguimiento de 6 meses después de la inclusión.
Un comité de adjudicación clínica y de seguridad, que desconocía el grupo de asignación, el participante y el hospital, se encargó de supervisar la seguridad de la investigación y evaluó todos los EA. Además de lo notificado por los investigadores de cada centro, la vigilancia de EA incluyó un examen de todas las variables preespecificadas con posible asociación con la titulación y la resolución de los EA a los 4 meses, así como una supervisión activa de los ingresos, la mortalidad y los motivos clínicos de la pérdida para el seguimiento de todos los participantes. Todos los eventos fueron evaluados con un diseño ciego por un mínimo de 4 miembros de este comité, y en caso de discrepancias, por un quinto miembro. La decisión final la tomaron como mínimo 3 miembros. El estudio fue aprobado por el Comité de Ética de Investigación Clínica del País Vasco y los Comités de Ética de cada uno de los hospitales (n=20). Se solicitó el consentimiento informado por escrito. Este estudio se llevó a cabo cumpliendo los principios de la Declaración de Helsinki.
Protocolo del estudioA continuación se resume brevemente el protocolo de los 2 grupos aleatorizados que se describió en el artículo sobre el diseño, publicado con anterioridad32.
Grupo de enfermeras de ICEl protocolo se basó en lo establecido en la guía europea sobre la IC2,4. Los requisitos aplicados para las enfermeras de IC fueron 400 h de capacitación en IC y un mínimo de 2 años de experiencia. Las enfermeras de IC trabajaron en equipo con un cardiólogo de IC. La prescripción inicial de la medicación y el ritmo de titulación previsto corrieron a cargo del cardiólogo, mientras que de la planificación del proceso de titulación se encargó la enfermera de IC. Se programaron visitas presenciales a intervalos de 1-2 semanas y se consideró un aumento de dosis cada 2 semanas, alternando los diferentes fármacos. Se exigió una evaluación clínica y analítica, así como la educación del paciente antes de cada aumento de dosis. Se estableció un ajuste de dosis de 1 solo fármaco en cada visita, el examen de una lista de verificación de la seguridad32 y una supervisión rutinaria o periódica por un cardiólogo. El proceso de titulación se personalizó para cada paciente. Se estableció también la disponibilidad de un cardiólogo para consultas o visitas, así como una atención precoz en caso de descompensación.
Grupo de cardiólogos de ICSe programó la asistencia habitual prestada en las unidades de IC. Un cardiólogo de IC asumió la responsabilidad de la prescripción y la titulación de la dosis, basándose también en la guía y los anexos de la Sociedad Europea de Cardiología2,4, y una enfermera de control se encargó de la evaluación clínica y la educación en autocuidado, de manera similar a lo aplicado en el grupo de enfermeras de IC, con la excepción del proceso de titulación. El número de visitas dependió de la organización de cada hospital.
En el grupo de cardiólogos de IC, ninguna enfermera se encargó de aplicar la titulación y todos los cambios de dosis los realizó el cardiólogo. En el grupo de enfermeras de IC, en todos los casos fue la enfermera quien llevó a cabo la titulación, por lo que se puede confirmar que no hubo ningún cruce de un grupo al otro durante el estudio.
Objetivo principalEl objetivo principal fue comparar las dosis relativas medias de BB alcanzadas (porcentaje de la dosis objetivo) en los grupos de enfermeras de IC y de cardiólogos de IC después de 4 meses de titulación. El porcentaje de la dosis objetivo se definió siguiendo las recomendaciones indicadas en la guía sobre IC de la ESC respecto a la dosis establecida como objetivo2.
Objetivos secundariosLos objetivos secundarios fueron comparar las siguientes variables en los 2 grupos: a) las dosis relativas medias de IECA, ARA-II y ARM a los 4 meses de titulación; b) el porcentaje de EA atribuibles a los cambios de dosis en los 4 meses de titulación; c) las variables que influían en que se alcanzara la dosis objetivo; d) las tasas de mortalidad y de rehospitalizaciones a los 6 meses de iniciarse la titulación, y e) los cambios de la FEVI, la clase funcional de la NYHA, la distancia recorrida en 6min, las concentraciones de NT-proBNP y las puntuaciones de calidad de vida durante todo el periodo de estudio, en función del grupo asignado.
Se planteó una hipótesis de no inferioridad. Las variables consideradas se han descrito en el artículo sobre el diseño32.
Cálculo del tamaño muestralPara la hipótesis de que la dosis relativa de BB alcanzara un 52% al final del estudio, y aplicando un margen de equivalencia del 7%, serían necesarios 157 pacientes por grupo para un valor de significación α=0,05 y una potencia estadística del 80% (β=0,80). Así pues, calculando que se perdería para el seguimiento hasta un 20% de los pacientes, sería preciso reclutar a 314 pacientes por grupo para poner a prueba las hipótesis principales32.
Análisis estadísticoEl análisis se realizó según el criterio de intención de tratar. Se utilizó la prueba de la t de Student (o la prueba de Wilcoxon no paramétrica si los datos no tenían una distribución normal) y la prueba de la χ2 (o la prueba exacta de Fisher) para comparar las características sociodemográficas y clínicas basales de los pacientes de los 2 grupos. El efecto atribuible a la intervención se estimó comparando las diferencias de dosis relativas de BB (objetivo principal del estudio), IECA, ARA-II y ARM alcanzadas entre los grupos, evaluadas a los 4 meses de titulación, y se calculó el intervalo de confianza del 95% (IC95%). Se realizó un análisis multivariado para los objetivos principal y secundarios predefinidos en el diseño inicial del estudio32. El modelo se ajustó para las variables dosis inicial, edad, nivel de estudios, frecuencia cardiaca inicial, amiodarona y número de visitas del profesional que realizó la titulación de la dosis objetivo/visita adicional; estos factores se consideraron pertinentes y con un posible efecto en la dosis según lo indicado por una revisión de la literatura. Todas las variables con p <0,20 se incluyeron como variables explicativas en un modelo multivariante, tomando la dosis relativa como variable de respuesta. El efecto del tiempo se estimó en 2 determinaciones repetidas para cada participante, utilizando modelos de regresión lineal mixtos con efectos fijos (tiempo, intervención, interacción entre tiempo e intervención) y efectos aleatorios (efecto específico de cada participante y centro en el nivel de referencia y el efecto del tiempo). En estos modelos se tuvo en cuenta la estructura longitudinal de las 2 determinaciones repetidas, así como la estructura jerarquizada y multicéntrica de los datos. Todos los análisis estadísticos se realizaron con el programa SAS System v. 9.4, y se fijó la significación estadística en p <0,05.
El análisis de la supervivencia se calculó con curvas de Kaplan-Meier y se compararon las tasas de supervivencia de los 2 grupos mediante log-rank test.
En el material adicional puede consultarse el CONSORT 2010 con la lista de verificación.
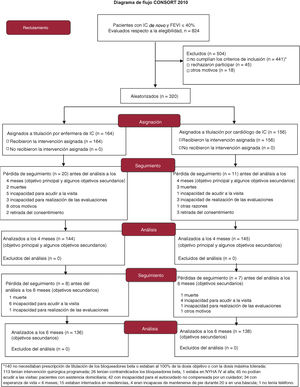
RESULTADOSPoblación de pacientesSe evaluó a un total de 824 pacientes con IC de novo en 20 hospitales (2015-2018). Se excluyó a 504 pacientes; las principales causas fueron la cirugía electiva y el hecho de estar tomando ya la dosis máxima de BB (figura 1). Se incluyó a 320 pacientes, 164 de ellos asignados aleatoriamente al grupo de enfermeras de IC y 156 al de cardiólogos de IC. Finalmente, el análisis se realizó en 289 pacientes a los 4 meses, 144 comparados con 145, y en 274 a los 6 meses, 136 comparados con 138, respectivamente, debido a las pérdidas del seguimiento.
Las características de los pacientes estuvieron, en general, bien igualadas en los 2 grupos, si bien el de enfermeras de IC presentó una tasa de filtrado glomerular estimada (TFGe) inferior y una puntuación del cuestionario Minnesota Living with HF Questionnaire superior (peor) (en la tabla 1 y la tabla 1 del material adicional se muestran las causas de la pérdida del seguimiento y en la tabla 2 del material adicional se presentan otras características basales de los pacientes).
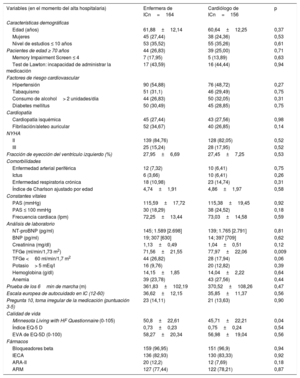
Características basales de los pacientes
| Variables (en el momento del alta hospitalaria) | Enfermera de ICn=164 | Cardiólogo de ICn=156 | p |
|---|---|---|---|
| Características demográficas | |||
| Edad (años) | 61,88±12,14 | 60,64±12,25 | 0,37 |
| Mujeres | 45 (27,44) | 38 (24,36) | 0,53 |
| Nivel de estudios ≤ 10 años | 53 (35,52) | 55 (35,26) | 0,61 |
| Pacientes de edad ≥ 70 años | 44 (26,83) | 39 (25,00) | 0,71 |
| Memory Impairment Screen ≤ 4 | 7 (17,95) | 5 (13,89) | 0,63 |
| Test de Lawton: incapacidad de administrar la medicación | 17 (43,59) | 16 (44,44) | 0,94 |
| Factores de riesgo cardiovascular | |||
| Hipertensión | 90 (54,88) | 76 (48,72) | 0,27 |
| Tabaquismo | 51 (31,1) | 46 (29,49) | 0,75 |
| Consumo de alcohol> 2 unidades/día | 44 (26,83) | 50 (32,05) | 0,31 |
| Diabetes mellitus | 50 (30,49) | 45 (28,85) | 0,75 |
| Cardiopatía | |||
| Cardiopatía isquémica | 45 (27,44) | 43 (27,56) | 0,98 |
| Fibrilación/aleteo auricular | 52 (34,67) | 40 (26,85) | 0,14 |
| NYHA | |||
| II | 139 (84,76) | 128 (82,05) | 0,52 |
| III | 25 (15,24) | 28 (17,95) | 0,52 |
| Fracción de eyección del ventrículo izquierdo (%) | 27,95±6,69 | 27,45±7,25 | 0,53 |
| Comorbilidades | |||
| Enfermedad arterial periférica | 12 (7,32) | 10 (6,41) | 0,75 |
| Ictus | 6 (3,66) | 10 (6,41) | 0,26 |
| Enfermedad respiratoria crónica | 18 (10,98) | 23 (14,74) | 0,31 |
| Índice de Charlson ajustado por edad | 4,74±1,91 | 4,86±1,97 | 0,58 |
| Constantes vitales | |||
| PAS (mmHg) | 115,59±17,72 | 115,38±19,45 | 0,92 |
| PAS ≤ 100 mmHg | 30 (18,29) | 38 (24,52) | 0,18 |
| Frecuencia cardiaca (lpm) | 72,25±13,44 | 73,03±14,58 | 0,59 |
| Análisis de laboratorio | |||
| NT-proBNP (pg/ml) | 145; 1.589 [2.698] | 139; 1.765 [2.791] | 0,81 |
| BNP (pg/ml) | 19; 307 [630] | 14; 397 [709] | 0,62 |
| Creatinina (mg/dl) | 1,13±0,49 | 1,04±0,51 | 0,12 |
| TFGe (ml/min/1,73 m2) | 71,56±21,55 | 77,97±22,06 | 0,009 |
| TFGe <60 ml/min/1,7 m2 | 44 (26,82) | 28 (17,94) | 0,06 |
| Potasio> 5 mEq/l | 16 (9,76) | 20 (12,82) | 0,39 |
| Hemoglobina (g/dl) | 14,15±1,85 | 14,04±2,22 | 0,64 |
| Anemia | 39 (23,78) | 43 (27,56) | 0,44 |
| Prueba de los 6min de marcha (m) | 361,83±102,19 | 370,52±108,26 | 0,47 |
| Escala europea de autocuidado en IC (12-60) | 36,62±12,15 | 35,85±11,37 | 0,56 |
| Pregunta 10, toma irregular de la medicación (puntuación 3-5) | 23 (14,11) | 21 (13,63) | 0,90 |
| Calidad de vida | |||
| Minnesota Living with HF Questionnaire (0-105) | 50,8±22,61 | 45,71±22,21 | 0,04 |
| Índice EQ-5 D | 0,73±0,23 | 0,75±0,24 | 0,54 |
| EVA de EQ-5D (0-100) | 58,27±20,34 | 56,98±19,04 | 0,56 |
| Fármacos | |||
| Bloqueadores beta | 159 (96,95) | 151 (96,9) | 0,94 |
| IECA | 136 (82,93) | 130 (83,33) | 0,92 |
| ARA-II | 20 (12,2) | 12 (7,69) | 0,18 |
| ARM | 127 (77,44) | 122 (78,21) | 0,87 |
ARA-II: antagonistas del receptor de la angiotensina II; ARM: antagonistas del receptor de mineralocorticoides; BNP: péptido natriurético cerebral; EQ-5D: EuroQol de 5 dimensiones; EVA: escala visual analógica; IC: insuficiencia cardiaca; IECA: inhibidores de la enzima de conversión de la angiotensina; NT-proBNP: fracción aminoterminal del propéptido natriurético cerebral; NYHA: clase funcional de la New York Heart Association; PAS: presión arterial sistólica; TFGe: tasa de filtrado glomerular estimada.
Los valores expresan n (%), media±desviación estándar o n; mediana [intervalo intercuartílico].
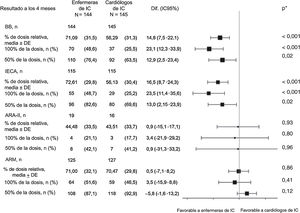
Se confirmó la hipótesis de no inferioridad en cuanto a las dosis relativas medias de BB (porcentaje de la dosis objetivo recomendada en la guía de la ESC) alcanzadas por las enfermeras de IC frente a los cardiólogos de IC al final del periodo de titulación, 4 meses después del alta (figura 2).
Dosis alcanzada a los 4 meses (después del periodo de titulación). ARA-II: antagonistas del receptor de la angiotensina II; ARM: antagonistas del receptor de mineralocorticoides; BB: bloqueadores beta; DE: desviación estándar; Dif.: diferencia; IC: insuficiencia cardiaca; IC95%: intervalo de confianza del 95%; IECA: inhibidores de la enzima de conversión de la angiotensina; N: número de pacientes a los que se prescribió medicación durante el periodo de titulación (se incluyen los abandonos); n: número total de pacientes. * pinteracción entre el tratamiento y cada subgrupo.
La dosis relativa de BB alcanzada en el grupo de enfermeras de IC fue significativamente superior que la del grupo de cardiólogos de IC (p <0,001) y lo mismo ocurrió en los porcentajes de pacientes que alcanzaron la dosis objetivo de BB y de pacientes con dosis ≥ 50% del objetivo.
La dosis de BB se incrementó durante el periodo de titulación en un mayor número de pacientes del grupo de enfermeras de IC, con diferencias estadísticamente significativas respecto al grupo de cardiólogos de IC, 113 (78,47%) frente a 88 (60,69%; p=0,001) (tabla 3 del material adicional).
Objetivos secundariosDosis de IECA, ARA-II y ARMSe confirmó también la hipótesis de no inferioridad (enfermeras de IC frente a cardiólogos de IC) en el análisis de las dosis relativas de IECA, ARA-II y ARM alcanzadas después del proceso de titulación, en función de la asignación a los grupos (figura 2).
La dosis relativa de IECA fue significativamente mayor en el grupo de enfermeras de IC que en el de cardiólogos de IC, y lo mismo ocurrió con los porcentajes de pacientes que alcanzaron la dosis objetivo y que alcanzaron una dosis ≥ 50% del objetivo.
Variables con una posible asociación con dosis superiores de medicación al final del periodo de titulaciónTras la comparación de las variables con una posible asociación con dosis superiores de medicación —presión arterial, frecuencia cardiaca, función renal, potasio, pauta flexible de diuréticos, puntuación en la EuropeanHeart Failure Self-care Behavior Scale, número de visitas (tabla 2), dosis y prescripción iniciales de los fármacos titulados, otros fármacos hipotensores o reductores de la frecuencia cardiaca y otras variables mostradas en las tablas 3, 4, 5, 6 y 7 del material adicional— en el grupo de enfermeras de IC frente al grupo de cardiólogos de IC, tan solo se observaron diferencias significativas en el número de visitas: 6,41 (2,82%) frente a 2,81 (1,58%; p <0,001) y en la aplicación de la pauta flexible de diuréticos: 82 (69,49%) frente a 66 (55,00%; p=0,02).
Visitas
| Grupo de enfermeras de ICn=141 | Grupo de cardiólogos de ICn=144 | Diferencia (IC95%) | p | |
|---|---|---|---|---|
| Enfermera | 6,41±2,82 | 3,87±1,74 | 2,54 (1,99-3,08) | <0,001 |
| Cardiólogo | 2,20±1,21 | 2,81±1,58 | –0,61 (–0,94 a –0,28) | <0,001 |
| Enfermera + cardiólogo | 8,61±3,11 | 6,69±1,46 | 1,92 (1,27-2,58) | <0,001 |
| Profesional que realizó la titulación | ||||
| EIC en enfermera de IC/cardiólogo de IC en cardiólogo de IC | 6,41±2,82 | 2,81±1,58 | 4,45 (3,06-4,13) | <0,001 |
| N ≤ 2 visitas con el profesional que realizó la titulación | 7/141 (4,96) | 77/144 (53,47) | –48,24 (–57,09 a –39,39) | <0,001 |
EIC: enfermera de IC; IC: insuficiencia cardiaca; IC95%: intervalo de confianza del 95%.
Salvo otra indicación, los valores expresan n/N (%) o media ± desviación estándar.
Aunque no es posible diferenciar las visitas que llevaron a modificar la dosis, se estandarizó la consulta de la enfermera de IC con el cardiólogo de IC en el caso de que se produjera un EA o para el manejo de otras medicaciones. El número de consultas registradas de la enfermera especialista de IC con el cardiólogo de IC, sin visitas del paciente, fue de una media de 1,55±1,77 (tabla 4 del material adicional).
Entre los distintos hospitales en los 2 grupos del estudio se observó heterogeneidad de las dosis alcanzadas (tabla 8 del material adicional).
Análisis multivarianteEl análisis multivariante se describe detalladamente en las figuras 1, 2 y 3 del material adicional y las tablas 9, 10 y 11 del material adicional.
Las dosis relativas de BB, IECA y ARM alcanzadas aumentaron durante los 4 meses de seguimiento (p <0,001, p=0,003 y p=0,46 respectivamente).
A los 4 meses, la diferencia ajustada en las dosis medias entre los 2 grupos observada en un modelo multivariante fue del 12,18% (IC95%, 6,19-18,17; p <0,001) para los BB, favorable al grupo de enfermeras de IC del ETIFIC, y del 13,79% (IC95%, 8,58-18,99; p <0,001) para los IECA.
Los factores relacionados con la dosis de BB alcanzada fueron la dosis inicial, el nivel de estudios, la frecuencia cardiaca basal, la amiodarona y el número de visitas del profesional sanitario que realizó la titulación (el 1,44% de la dosis objetivo/visita adicional; p<0,002). Tan solo la dosis basal, la presión arterial sistólica basal y la TFGe < 60 estuvieron relacionados con la dosis de IECA alcanzada.
Los motivos para no alcanzar la dosis objetivo, que los investigadores registraron sistemáticamente, se describen en la tabla 12 del material adicional.
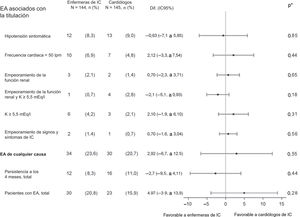
Eventos adversosSe cumplió la hipótesis de no inferioridad (enfermera de IC frente a cardiólogo de IC) por lo que respecta a los EA con una posible asociación con la titulación de la medicación. Los EA más frecuentes fueron los de hipotensión sintomática, bradicardia, empeoramiento de la función renal y/o hiperpotasemia.
Tal como se muestra en la figura 3, no hubo diferencias significativas entre los 2 grupos de asignación por lo que respecta a la frecuencia de todos los EA o de cada uno de ellos por separado. La mayor parte de los EA se habían corregido al llegar a los 4 meses.
Eventos adversos asociados con la titulación. Se evaluaron también los eventos que persistían a los 4 meses. Dif.: diferencia; EA: evento adverso; IC: insuficiencia cardiaca; IC95%: intervalo de confianza del 95%; lpm: latidos por minuto; N: número de casos; n: número total de pacientes. Empeoramiento de la función renal: creatinina> 50% del valor basal, creatinina> 3 mg/dl, tasa de filtrado glomerular estimada <25ml/min/1,73 m2. * Diferencia entre los grupos de tratamiento.
Los EA fueron frecuentes con la prescripción concomitante de otros fármacos reductores de la frecuencia cardiaca (en especial la amiodarona), fármacos hipotensores, antiinflamatorios no esteroideos y metformina (en la tabla 13 del material adicional se indican los EA asociados con la titulación; en la tabla 14 del material adicional se indican las causas; en la tabla 15 del material adicional se muestran los eventos de evaluaciones basales; en la tabla 16 del material adicional se presentan los factores asociados, y en la tabla 17 del material adicional se indican las causas de retiradas de fármacos).
Eventos adversos graves a los 6 mesesSe confirmó la hipótesis de no inferioridad respecto a la mortalidad y los ingresos hospitalarios. Se produjeron 2 muertes de causa cardiovascular (1,4%) en el grupo de enfermeras de IC: 1 fallo multiorgánico debido a la evolución de un infarto de miocardio y 1 parada cardiorrespiratoria súbita. Hubo 2 fallecimientos en el grupo de cardiólogos de IC: 1 parada cardiorrespiratoria y 1 fallo cardiorrenal. Pueden consultarse las curvas de Kaplan-Meier de la mortalidad de causa cardiovascular y de mortalidad por cualquier causa en la figura 4 y la figura 5 del material adicional.
Eventos adversos graves. Mortalidad y hospitalizaciones evaluadas a los 6 meses. Dif.: diferencia; EA: evento adverso; IC: insuficiencia cardiaca; IC95%: intervalo de confianza del 95%; N: número de casos; n: número total de pacientes. * Diferencia entre los grupos de tratamiento.
Hubo un número de ingresos por IC significativamente inferior en el grupo de enfermeras de IC en comparación con el grupo de cardiólogos de IC: 1 (0,7%) frente a 9 (5,5%; p=0,01). Otras hospitalizaciones de causa cardiovascular no programadas se debieron a 1 bradicardia sintomática (0,7%) en el grupo de enfermeras de IC frente a 2 ictus (1,4%) en el grupo de cardiólogos de IC (p=0,57) (figura 4). En la tabla 18 del material adicional se indican las demás causas de ingreso hospitalario.
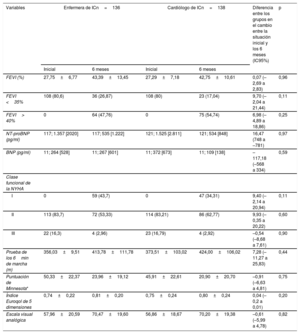
Resultados clínicos a los 6 mesesSe alcanzó la hipótesis de no inferioridad por lo que respecta a la FEVI, el NT-proBNP, la prueba de 6min de marcha, la clase NYHA y la calidad de vida. Hubo mejoras significativas en todos estos parámetros, pero sin diferencias significativas entre los 2 grupos (tabla 3).
Resultados a los 6 meses
| Variables | Enfermera de ICn=136 | Cardiólogo de ICn=138 | Diferencia entre los grupos en el cambio entre la situación inicial y los 6 meses (IC95%) | p | ||
|---|---|---|---|---|---|---|
| Inicial | 6 meses | Inicial | 6 meses | |||
| FEVI (%) | 27,75±6,77 | 43,39±13,45 | 27,29±7,18 | 42,75±10,61 | 0,07 (–2,69 a 2,83) | 0,96 |
| FEVI <35% | 108 (80,6) | 36 (26,87) | 108 (80) | 23 (17,04) | 9,70 (–2,04 a 21,44) | 0,11 |
| FEVI> 40% | 0 | 64 (47,76) | 0 | 75 (54,74) | 6,98 (–4,89 a 18,86) | 0,25 |
| NT-proBNP (pg/ml) | 117; 1.357 [2020] | 117; 535 [1.222] | 121; 1.525 [2.811] | 121; 534 [848] | 16,47 (748 a –781) | 0,97 |
| BNP (pg/ml) | 11; 264 [528] | 11; 267 [601] | 11; 372 [673] | 11; 109 [138] | –117,18 (–568 a 334) | 0,59 |
| Clase funcional de la NYHA | ||||||
| I | 0 | 59 (43,7) | 0 | 47 (34,31) | 9,40 (–2,14 a 20,94) | 0,11 |
| II | 113 (83,7) | 72 (53,33) | 114 (83,21) | 86 (62,77) | 9,93 (–0,35 a 20,22) | 0,60 |
| III | 22 (16,3) | 4 (2,96) | 23 (16,79) | 4 (2,92) | –0,54 (–8,68 a 7,61) | 0,90 |
| Prueba de los 6min de marcha (m) | 356,03±9,51 | 413,78±111,78 | 373,51±103,02 | 424,00±106,02 | 7,28 (–11,27 a 25,83) | 0,44 |
| Puntuación de Minnesota* | 50,33±22,37 | 23,96±19,12 | 45,91±22,61 | 20,90±20,70 | –0,91 (–6,63 a 4,81) | 0,75 |
| Índice Euroqol de 5 dimensiones | 0,74±0,22 | 0,81±0,20 | 0,75±0,24 | 0,80±0,24 | 0,04 (–0,2 a 0,01) | 0,20 |
| Escala visual analógica | 57,96±20,59 | 70,47±19,60 | 56,86±18,67 | 70,20±19,38 | –0,61 (–5,99 a 4,78) | 0,82 |
BNP: péptido natriurético cerebral; FEVI: fracción de eyección del ventrículo izquierdo; IC: insuficiencia cardiaca; IC95%: intervalo de confianza del 95%; NT-proBNP: fracción aminoterminal del propéptido nariurético cerebral; NYHA: New York Heart Association.
Salvo otra indicación, los valores expresan n (%), media±desviación estándar o N; mediana [intervalo intercuartílico].
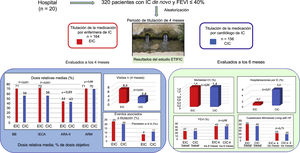
El estudio ETIFIC es el primer ensayo clínico multicéntrico, controlado y aleatorizado en el que se ha comparado la seguridad y la efectividad de la titulación de las dosis de BB, IECA/ARA-II y ARM realizado por enfermeras de IC con la llevada a cabo por cardiólogos de IC (que fue el patrón de referencia), y ha demostrado la hipótesis de no inferioridad en cuanto a la dosis, los EA y los resultados clínicos. Además, las enfermeras de IC alcanzaron dosis superiores de BB y IECA y un número inferior del total de hospitalizaciones y de las hospitalizaciones por IC, aunque con un mayor número de visitas ambulatorias.
Objetivo principalEl grupo de enfermeras de IC alcanzó una dosis relativa y la dosis objetivo de BB no inferiores a las observadas en el grupo de cardiólogos de IC, con diferencias estadísticamente significativas favorables a las enfermeras de IC. El número de visitas, que fue superior en el grupo de enfermeras de IC que en el de cardiólogos de IC, se asoció con una dosis mayor. Sin embargo, tras aplicar en el análisis multivariante un ajuste por esta variable, entre otras, se observa que las enfermeras de IC continúan alcanzando mejores resultados (figura 5).
Cuadro de resultados. El ensayo ETIFIC es el primer ensayo multicéntrico aleatorizado que demuestra la no inferioridad de la titulación por enfermeras de IC en comparación con la titulación por cardiólogos de IC. ARA-II: antagonistas del receptor de la angiotensina II; ARM: antagonistas del receptor de mineralocorticoides; BB: bloqueadores beta; CIC: cardiólogo de IC; CV: cardiovascular; EIC: enfermera de IC; FEVI: fracción de eyección del ventrículo izquierdo; IC: insuficiencia cardiaca; IECA: inhibidores de la enzima de conversión de la angiotensina.
En los 2 grupos del estudio ETIFIC, las dosis relativas fueron inferiores a la media ponderada alcanzada en los ECA de BB (enfermeras de IC, –6%; cardiólogos de IC, –21%), así como en los que evaluaron la dosis objetivo (enfermeras de IC, –10%; cardiólogos de IC, –33%). Estas diferencias podrían explicarse por las características de los pacientes del estudio ETIFIC, todos reclutados para el ensayo tras un ingreso por IC, así como por el valor medio inferior de la presión arterial sistólica y la frecuencia cardiaca y por la mayor presencia de diabetes, enfermedad respiratoria y tabaquismo que entre los pacientes de los ECA.
Las dosis objetivo alcanzadas en 2 ECA de programas de titulación por enfermeras de IC fueron próximas a las del grupo de enfermeras de IC del estudio ETIFIC y superiores a las del grupo de cardiólogos de IC, si bien estos ensayos tuvieron un tamaño muestral pequeño22,29. En un ECA en el que se evaluó una titulación conjunta de cardiólogo y enfermera se alcanzaron dosis relativas inferiores a las de los 2 grupos del estudio ETIFIC. En un programa de ejercicio se alcanzó una dosis relativa próxima a la del grupo de enfermeras de IC (véase la bibliografía del material adicional [ECA de BB1–22]).
En estudios observacionales previos se ha observado una amplia heterogeneidad de los resultados (dosis relativas, 33-63%; dosis objetivo, 12-58%)6-9,11-13,18. En estudios que refirieron tener enfermeras de IC, se observaron resultados mejores.
La dosis relativa obtenida por las enfermeras de IC del estudio ETIFIC fue un 8% superior a la dosis de un estudio observacional con consulta especializada de IC/enfermera de IC18 y un 23% superior a la de los estudios que no declararon disponer de enfermeras de IC7,9. La dosis objetivo fue un 15% superior a la media ponderada de las de los estudios observacionales con una enfermera de IC11,18 y un 30% superior a la media ponderada de los estudios en los que los pacientes no dispusieron de una enfermera de IC6,7,12,13.
Las consultas especializadas en IC y las enfermeras de IC, como las que intervinieron en el ETIFIC, garantizan el acceso a profesionales sanitarios especializados y un número suficiente de visitas para la titulación, y ello constituye un aspecto clave de nuestro estudio.
En cambio, la dosis relativa alcanzada por los cardiólogos de IC del estudio ETIFIC fue un 7% inferior a la obtenida en un estudio observacional realizado con enfermeras de IC18 y un 8% superior a la de los realizados sin enfermeras de IC7,9. La dosis objetivo fue también un 8% inferior a las de los estudios observacionales con enfermeras de IC8,11,18 y un 7% superior a las de los estudios sin enfermeras de IC6,7,12,13.
Además, el porcentaje de pacientes que alcanzaron la dosis objetivo en el grupo de cardiólogos de IC fue casi el doble del observado en la cohorte española del registro europeo de IC a largo plazo Long Term Registry6 (mismo país, profesionales sanitarios similares). Esto indica que un entorno controlado, como el de un ensayo aleatorizado, en el que se haya definido de manera específica un proyecto de titulación, un protocolo y la asignación a un profesional responsable puede mejorar los resultados, tal como se ha afirmado en estudios previos8,11,13,14.
El perfil de comorbilidades de los pacientes del ensayo ETIFIC es parecido al de los estudios observacionales anteriores, lo cual respalda su aplicabilidad, si bien la media de edad fue 8 años inferior, ya que la inclusión de pacientes se limitó estrictamente a los que presentaban una IC diagnosticada de novo6–9,11–13,18.
Sin embargo, la prescripción de los 3 grupos de fármacos (BB, IECA/ARA-II/inhibidor de la neprilisina y el receptor de la angiotensina y ARM) fue mucho mayor en el estudio ETIFIC (81%/79%) que en los ECA y los estudios observacionales6–9,11–13,18, principalmente por la baja prescripción de ARM en los estudios previos (ECA, 11-41%; estudios observacionales, 15-74%). Esto resalta aún más la viabilidad de una mejora de la dosis en un contexto de prescripción óptima, como se ha observado en el estudio ETIFIC (véase la bibliografía del material adicional [estudios observacionales de BB23–34]).
Objetivos secundariosSe confirmó también la no inferioridad en la dosis de IECA alcanzada por las enfermeras de IC en comparación con los cardiólogos de IC, con diferencias estadísticamente significativas favorables a las enfermeras de IC.
Al igual que lo observado respecto a los BB, los 2 grupos alcanzaron dosis de IECA y ARA-II inferiores a las de los ECA de estos fármacos. La diferencia podría explicarse por un valor inferior de presión arterial sistólica basal, por la baja prescripción de ARM y de BB (estos estudios se llevaron a cabo hace muchos años) y por los abandonos en los ECA (hasta un 32%).
Las dosis de IECA/ARA-II en estudios observacionales previos mostraron también una mayor heterogeneidad6-8,11-13. La presión arterial sistólica fue mayor que en el ensayo ETIFIC. Al igual que en el ensayo ETIFIC, todos los estudios en los que se indicó haber dispuesto de enfermeras de IC8,11, salvo 1, alcanzaron dosis objetivo el doble de altas que las de los estudios sin enfermeras de IC12,13.
Por lo que respecta a los ARM, los 2 grupos del estudio ETIFIC alcanzaron dosis un 13% inferiores a las de los ECA. Resulta difícil realizar comparaciones con estudios observacionales, dada la baja prescripción de ARM en comparación con la del estudio ETIFIC (véase la bibliografía del material adicional [ECA: IECA14,15,35,36, ARA-II37–39 y ARM40,42; estudios observacionales23,26–31]).
El número de visitas de las enfermeras de IC en el estudio ETIFIC no fue superior al de otros estudios de consultas especializadas en IC/enfermeras de IC, por lo que podría considerarse adecuado para garantizar un proceso de titulación cuidadoso.
Este estudio demostró también la no inferioridad en cuanto a mortalidad e ingresos hospitalarios. Además, hubo un número inferior de hospitalizaciones totales y de hospitalizaciones por IC en el grupo de enfermeras de IC, probablemente en relación con una dosis superior de BB y de IECA, un mayor número de visitas y la aplicación de una pauta flexible de diuréticos.
En los 2 grupos del estudio ETIFIC, la hospitalización por IC y la mortalidad a los 6 meses fueron inferiores a las descritas en la literatura, probablemente por la optimización terapéutica y la inclusión tan solo de pacientes con una IC diagnosticada de novo.
Se confirmó también la no inferioridad en los resultados clínicos a los 6 meses, y se demostró una mejora importante en la FEVI, el NT-proBNP, la clase NYHA, la prueba de los 6min de marcha y la calidad de vida, sin que hubiera diferencias significativas entre los 2 grupos.
La mejora en los valores medios de la FEVI tras la optimización en los 2 grupos del estudio ETIFIC (15%) fue superior a la alcanzada en los ECA de los BB (6%), los IECA (2,1%), los ARA-II (4,3%) y los ARM (3,4%) considerados por separado. Sin embargo, fue más próxima a la observada en los estudios observacionales en los que se evaluó la optimización de los fármacos de manera agrupada como sigue: un 22-70% de los pacientes mostraron una mejora de la FEVI ≥ 10% y un 51% superó la FEVI del 35%. Esto respalda las prácticas descritas anteriormente2 de revaluación de la FEVI tras la optimización y antes de considerar tratamientos como los desfibriladores cardiacos o la resincronización cardiaca.
El aumento de la distancia recorrida en la prueba de los 6min de marcha en ambos grupos del estudio ETIFIC,> 50 m después del proceso de titulación, según el estudio BIOSTAT podría estar asociado con una reducción significativa de las hospitalizaciones por IC y de la mortalidad.
El significativo deterioro observado en la calidad de vida basal, que fue similar al identificado en estudios previos tras un hospitalización, y la notable mejora a los 6 meses, similar a la de esos estudios tras la optimización en consultas especializadas de IC, muestran el beneficio aportado por este proceso.
El estudio específico de la titulación en función de la edad o el sexo y el estudio en profundidad de los factores asociados con la mejora de la FEVI, la calidad de vida y la prueba de los 6min de marcha quedan fuera del alcance de ese estudio y podrían ser objeto de investigación futura (véase la bibliografía del material adicional [visitas43; EA graves43–46; FEVI1,2,4–6,8–11,16,18,36,37,47–84; prueba de los 6min de marcha85; calidad de vida26,86]).
Puntos fuertes y limitaciones del estudioLa validez externa estuvo representada por 20 hospitales y 10 sistemas sanitarios diferentes. Los participantes estaban más próximos a una población de la práctica clínica real que los pacientes muy seleccionados de los ensayos aleatorizados de medicamentos por lo que respecta a sus comorbilidades. Sin embargo, la validez externa del estudio se ve limitada por la realización del ensayo ETIFIC en un único país. Otras limitaciones son las características del reclutamiento, la inclusión exclusiva de pacientes con una IC diagnosticada de novo, la edad relativamente baja de los pacientes y el bajo porcentaje de mujeres y de pacientes con cardiopatía isquémica. Los subestudios de los pacientes de más edad en el ensayo ETIFIC y las diferencias en función del sexo continúan siendo objeto de una investigación más detallada. Además, podrían diseñarse otros estudios similares con la aplicación de este protocolo a pacientes con asistencia domiciliaria, como la intervención de enfermeras de IC mediante visitas a domicilio con el apoyo de cardiólogos, o las intervenciones no presenciales, o en pacientes ingresados en otras áreas del hospital o en pacientes ambulatorios, con objeto de evaluar esta población vulnerable.
Consecuencias clínicasLa organización de la asistencia con una enfermera de IC responsable de la titulación de fármacos puede ser útil para mejorar la aplicación de las guías. Los requisitos del estudio ETIFIC en cuanto a enfermeras de IC, protocolos y evaluaciones podrían ser útiles también para mejorar los indicadores de calidad del proceso de titulación.
CONCLUSIONESEl estudio ETIFIC es el primer ensayo multicéntrico aleatorizado que ha demostrado la no inferioridad en seguridad y efectividad de la titulación de fármacos realizada por enfermeras de IC en comparación con la de los cardiólogos de IC en pacientes con IC de novo y FEVI reducida ingresados en salas de cardiología. En el grupo de enfermeras de IC se alcanzaron dosis de BB y IECA superiores y el número total de hospitalizaciones y el de hospitalizaciones por IC fueron menores, con un mayor número de visitas ambulatorias. Las enfermeras de IC deben disponer de la capacitación, la experiencia y el tiempo suficientes, la prescripción de un cardiólogo de IC, el ritmo de titulación previsto, la posibilidad de consultar a un cardiólogo de IC, una lista de verificación de seguridad y evaluación del proceso.
FINANCIACIÓNEste trabajo contó con el apoyo de subvenciones del Instituto de Investigación en Salud Carlos III (FIS PI14/01208) en coordinación con el Fondo Europeo de Desarrollo Regional y el Gobierno del País Vasco (Exp. 2014111143). Ninguna de las 2 fuentes de financiación fue patrocinada por la industria, y ambas son instituciones públicas. Los investigadores del estudio ETIFIC actuaron de manera independiente de los financiadores en lo relativo al diseño del estudio, la obtención, el análisis y la interpretación de los datos, la elaboración de la versión inicial del artículo y la decisión de presentarlo para publicación.
CONFLICTO DE INTERESESNo se declara ninguno.
- –
La mortalidad y las hospitalizaciones por IC se reducen con la administración de BB, IECA, ARA-II y ARM a los pacientes con IC y FEVI reducida.
- –
Estos fármacos requieren una graduación de la dosis hasta llegar a la dosis objetivo, lo cual implica la necesidad de una supervisión clínica estrecha. El efecto es dependiente de la dosis.
- –
Las dosis subóptimas son frecuentes en la práctica clínica.
- –
El ETIFIC es el primer ensayo multicéntrico aleatorizado que demuestra la no inferioridad de la titulación por enfermera de IC en comparación con la titulación por cardiólogo de IC.
- –
Las enfermeras de IC alcanzaron dosis superiores de BB y IECA y un número inferior de hospitalizaciones por IC, sin aumento de los EA, aunque con un mayor número de visitas ambulatorias.
- –
La organización de la asistencia con una enfermera de IC responsable de la titulación puede ser útil para mejorar la aplicación de las guías de práctica clínica.
- –
Las enfermeras de IC deben disponer de la capacitación, la experiencia y el tiempo suficientes, la prescripción de un cardiólogo de IC, el ritmo de titulación previsto, la posibilidad de consultar a un cardiólogo de IC, una lista de verificación de seguridad y evaluación del proceso.