La infección por el coronavirus del síndrome respiratorio agudo grave (SARS-CoV) precisa la unión del virus a la forma de la enzima de conversión de la angiotensina de tipo 2 (ECA2) fijada a la membrana. La hidroxicloroquina (HCQ) inhibe la glucosilación terminal del receptor de la ECA2, lo que puede reducir la eficacia de su interacción con la proteína de la corona viral del SARS-CoV1. Las experiencias iniciales durante la pandemia de enfermedad coronavírica de 2019 (COVID-19) respaldaron el uso no autorizado de la HCQ. Sin embargo, la potencial cardiotoxicidad y la incertidumbre sobre su beneficio instan finalmente a la precaución2.
Se han comunicado altas tasas de mortalidad de personas de edad avanzada con COVID-19 y numerosas comorbilidades cardiovasculares3. Estas preocupaciones se deben al hecho de que los inhibidores de la ECA (IECA) y los antagonistas del receptor de la angiotensina II (ARA-II) podrían aumentar la expresión del receptor de la ECA2 y la susceptibilidad del paciente a la entrada del virus en las células huésped, lo que facilitaría la propagación del SARS-CoV-24. Investigaciones recientes con diversos diseños no encontraron reacciones adversas asociadas con IECA/ARA-II en varias poblaciones grandes con COVID-19, pero no se informaba sobre la administración concomitante de HCQ5.
Se analizó a 1.031 pacientes ingresados en el Hospital de Cremona, epicentro del brote de COVID-19 en Italia, entre el 22 de febrero y el 7 de abril de 2020, y se les dio seguimiento hasta el 3 de mayo de 2020.
La neumonía por COVID-19 se confirmó mediante tomografía computarizada de tórax y una prueba de reacción en cadena de la polimerasa con transcriptasa inversa en tiempo real positiva para SARS-CoV-2 a partir de muestras tomadas en hisopos nasofaríngeos. Los protocolos de tratamiento se basaron en HCQ fuera de indicación (400mg 2 veces al día el primer día y después 200mg 2 veces al día durante 10 días), así como lopinavir/ritonavir o darunavir/ritonavir, metilprednisolona intravenosa, tratamiento antibiótico provisional, heparina de bajo peso molecular y oxigenoterapia.
Los datos de los ingresos hospitalarios, los factores de riesgo cardiovascular y las enfermedades cardiovasculares, los tratamientos farmacológicos y los resultados hospitalarios se extrajeron del centro de datos del hospital. Mediante la regresión de Cox univariable se analizaron covariables demográficas (edad y sexo), cardiovasculares (tabaquismo, hipertensión, obesidad, diabetes, fibrilación auricular, cardiopatía coronaria, enfermedad cerebrovascular y disfunción sistólica) y del tratamiento (medicamentos antidiabéticos, bloqueadores beta, antagonistas del calcio, diuréticos del asa, antivirales y esteroides), y las asociadas de manera significativa (p <0,10) con muerte o ingreso en la unidad de cuidados intensivos (criterio combinado) se introdujeron en un modelo multivariable. Además, se realizó una regresión de Cox ponderada por la probabilidad inversa del tratamiento con errores estándares consistentes. Se utilizó un modelo de regresión logística multivariable que incluía las mismas covariables que la regresión de Cox para estimar las ponderaciones por probabilidad inversa del tratamiento de las predisposiciones individuales a recibir IECA/ARA-II.
El comité de revisión institucional aprobó este análisis retrospectivo y desestimó la necesidad de consentimiento informado individual.
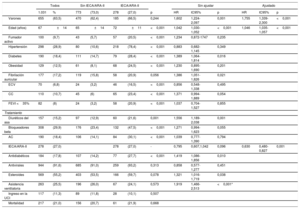
Los 1.031 pacientes recibieron HCQ durante la hospitalización (tabla 1). En total, 559 pacientes (54,2%) tomaron al menos 1 fármaco cardiovascular (diuréticos, bloqueadores beta, antagonistas del calcio o IECA/ARA-II); de estos, 278 (27%) recibieron un IECA (135 [13,1%], enalapril o equivalente a 11±4mg/día) o un ARA-II (143 [13,9%], losartán o equivalente a 64±34mg/día) y 239 (86%) continuaron tomándolos durante toda la hospitalización. Aunque los pacientes tratados con IECA/ARA-II eran mayores, presentaban mayor carga de comorbilidad cardiovascular, tomaban con mayor frecuencia medicamentos antidiabéticos y estaban en polimedicación cardiovascular y mostraban tasas de ingreso en la unidad de cuidados intensivos y de mortalidad similares a las de los pacientes no tratados con IECA/ARA-II (tabla 1).
Características de la cohorte de estudio y asociaciones con el objetivo combinado (muerte o ingreso en la unidad de cuidados intensivos) según el análisis de regresión de Cox
| Todos | Sin IECA/ARA-II | IECA/ARA-II | Sin ajustar | Ajustado | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1.031 | % | 773 | (73,0) | 278 | (27,0) | p | HR | IC95% | p | HR | IC95% | p | |
| Varones | 655 | (63,5) | 470 | (62,4) | 185 | (66,5) | 0,244 | 1,602 | 1,224-2,097 | 0,001 | 1,755 | 1,339-2,300 | <0,001 |
| Edad (años) | 67 | ±14 | 65 | ±14 | 72 | ±11 | <0,001 | 1,042 | 1,030-1,052 | <0,001 | 1,046 | 1,035-1,057 | <0,001 |
| Fumador activo | 100 | (9,7) | 43 | (5,7) | 57 | (20,5) | <0,001 | 1,234 | 0,872-1747 | 0,235 | |||
| Hipertensión | 298 | (28,9) | 80 | (10,6) | 218 | (78,4) | <0,001 | 0,883 | 0,682-1,145 | 0,349 | |||
| Diabetes | 190 | (18,4) | 111 | (14,7) | 79 | (28,4) | <0,001 | 1,389 | 1,064-1,814 | 0,016 | |||
| Obesidad | 129 | (12,5) | 61 | (8,1) | 68 | (24,5) | <0,001 | 1,230 | 0,895-1,690 | 0,201 | |||
| Fibrilación auricular | 177 | (17,2) | 119 | (15,8) | 58 | (20,9) | 0,056 | 1,386 | 1,051-1,826 | 0,021 | |||
| ECV | 70 | (6,8) | 24 | (3,2) | 46 | (16,5) | <0,001 | 0,856 | 0,548-1,338 | 0,495 | |||
| CC | 110 | (10,7) | 45 | (6) | 65 | (23,4) | <0,001 | 1,371 | 0,994-1,889 | 0,054 | |||
| FEVI <35% | 82 | (8) | 24 | (3,2) | 58 | (20,9) | <0,001 | 1,037 | 0,704-1,527 | 0,855 | |||
| Tratamiento | |||||||||||||
| Diuréticos del asa | 157 | (15,2) | 97 | (12,9) | 60 | (21,6) | 0,001 | 1,556 | 1,189-2,038 | 0,001 | |||
| Bloqueadores beta | 308 | (29,9) | 176 | (23,4) | 132 | (47,5) | <0,001 | 1,271 | 0,994-1,623 | 0,055 | |||
| AC | 190 | (18,4) | 106 | (14,1) | 84 | (30,1) | <0,001 | 1,039 | 0,777-1,390 | 0,794 | |||
| IECA/ARA-II | 278 | (27,0) | 278 | (27,0) | - | 0,795 | 0,607,1,042 | 0,096 | 0,630 | 0,480-0,827 | 0,001 | ||
| Antidiabéticos | 184 | (17,8) | 107 | (14,2) | 77 | (27,7) | <0,001 | 1,419 | 1,086-1,856 | 0,010 | |||
| Antivirales | 944 | (91,6) | 685 | (91,0) | 259 | (93,2) | 0,313 | 0,858 | 0,577-1,277 | 0,451 | |||
| Esteroides | 569 | (55,2) | 403 | (53,5) | 166 | (59,7) | 0,078 | 1,321 | 1,016-1,719 | 0,038 | |||
| Asistencia ventilatoria | 263 | (25,5) | 196 | (26,0) | 67 | (24,1) | 0,573 | 1,919 | 1,466-2,513 | <0,001* | |||
| Ingreso en la UCI | 117 | (11,3) | 89 | (11,8) | 28 | (10,1) | 0,507 | ||||||
| Mortalidad | 217 | (21,0) | 156 | (20,7) | 61 | (21,9) | 0,668 | ||||||
AC: antagonistas del calcio; ARA-II: antagonistas del receptor de la angiotensina II; EC: enfermedad coronaria; ECV: enfermedad cerebrovascular; FEVI: fracción de eyección del ventrículo izquierdo; HR: hazard ratio; IC95%: intervalo de confianza del 95%; IECA: inhibidores de la enzima de conversión de la angiotensina; UCI: unidad de cuidados intensivos.
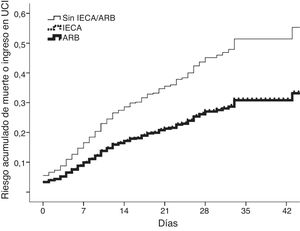
En total, 117 pacientes (11,3%) ingresaron en la unidad de cuidados intensivos y 217 (21%) fallecieron; en 273 (27%) se cumplió el criterio combinado. Después del ajuste de covariables (tabla 1), los IECA/ARA-II se asociaron de manera independiente con el objetivo combinado. Los IECA y los ARA-II suponían un similar menor riesgo (figura 1). Los resultados se reprodujeron en un análisis restringido a la mortalidad (hazard ratio [HR] ajustado por IECA/ARA-II=0,661; intervalo de confianza del 95% [IC95%], 0,490-0,890; p=0,006) después de un ajuste adicional cuando era necesaria la asistencia respiratoria. Los efectos fueron coherentes en el análisis ponderado por probabilidad inversa del tratamiento (HR del uso de IECA/ARA-II=0,666; IC95%, 0,445-0,997; p=0,048).
Riesgo acumulado de muerte o ingreso en la unidad de cuidados intensivos (UCI) de los pacientes con inhibidores de la enzima de conversión de la angiotensina (IECA) (línea de puntos), antagonistas del receptor de la angiotensina II (ARA-II) (línea gruesa) o ninguno de ellos (línea delgada). Las curvas de los IECA y los ARA-II se superponen, lo que indica un riesgo comparativamente menor.
En nuestra cohorte de pacientes hospitalizados tratados con HCQ por neumonía por SARS-CoV-2, los IECA/ARA-II se asociaron de manera independiente con menor riesgo de mortalidad o enfermedad grave que requiriera ingreso en la unidad de cuidados intensivos. La distribución de IECA o ARA-II fue equilibrada y ambos, administrados en dosis relativamente altas, tuvieron repercusiones similares en el resultado. Los hallazgos se confirmaron en el análisis ponderado por la probabilidad inversa del tratamiento.
En estudios observacionales recientes en poblaciones geográficamente distintas, no se encontraron diferencias en la necesidad de ventilación invasiva o muerte de pacientes con neumonía por SARS-CoV-2 tratados con IECA/ARA-II5. En ninguno de estos estudios se informó de la coadministración de HCQ, lo que podría representar un factor de confusión. Además, la evidencia del riesgo y beneficio del uso de HCQ o cloroquina para tratar la COVID-19 aún es insuficiente y contradictoria3,6.
Los pacientes de nuestro hospital eran de más edad y tenían mayor carga de factores de riesgo cardiovascular y comorbilidades que las series anteriores, factores que pueden haber contribuido a las altas tasas de eventos. Curiosamente, durante la administración concomitante de HCQ, los IECA/ARA-II se asociaron con menor riesgo de mortalidad y menor necesidad de ventilación invasiva, lo que refuerza los hallazgos previos de que no resultan perjudiciales en la COVID-195.
En un entorno similar al nuestro, Geleris et al.6 no encontraron asociación del tratamiento con HCQ con mayor o menor riesgo de intubación o muerte. Sin embargo, el estudio no informó de los efectos de los IECA/ARA-II, que se prescribieron en tasas similares a las de nuestra cohorte.
Nuestros datos no permiten la confirmación de una posible sinergia de los IECA/ARA-II con la HCQ o un impacto en la protección de los IECA/ARA-II contra los posibles efectos cardiacos adversos de la HCQ. En muchas enfermedades cardiovasculares, los IECA/ARA-II tienen un efecto beneficioso en la función cardiaca y la disfunción de las células endoteliales, lo que podría mejorar el pronóstico a pesar de la toma de fármacos cardiotóxicos.
Las repercusiones positivas de los IECA y los ARA-II en nuestros pacientes ancianos con morbilidad cardiovascular hospitalizados por COVID-19, incluso durante el tratamiento con un fármaco potencialmente cardiotóxico, tiene especial relevancia para la práctica cardiológica y refuerza la recomendación de continuar el tratamiento con IECA/ARA-II cuando esté indicado.
Los autores agradecen la contribución de Gaia Basini, MEng, a la recopilación de datos.