Se sabe muy poco del impacto que las redes de atención del infarto agudo de miocardio con elevación del segmento ST (IAMCEST) tienen en la población. El objetivo de este estudio es averiguar si el PROGALIAM (Programa Gallego de Atención al Infarto Agudo de Miocardio) mejoró la supervivencia en la zona norte de Galicia.
MétodosSe recogieron todos los eventos codificados como IAMCEST entre 2001 y 2013. Se identificó a 6.783 pacientes, divididos en 2 grupos: pre-PROGALIAM (2001-2005), 2.878 pacientes, y PROGALIAM (2006-2013), 3.905 pacientes.
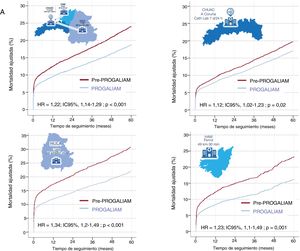
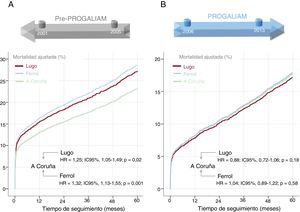
ResultadosEn la etapa pre-PROGALIAM, la mortalidad ajustada a 5 años fue superior tanto en la población total (HR=1,22; IC95%, 1,14-1,29; p<0,001), como en cada una de las áreas (A Coruña, HR=1,12; IC95%, 1,02-1,23; p=0,02; Lugo, HR=1,34; IC95%, 1,2-1,49; p <0,001, y Ferrol, HR=1,23; IC95%, 1,1-1,4; p=0,001). Antes del PROGALIAM, la mortalidad a 5 años en las áreas de Lugo (HR=0,8; IC95%, 0,67-0,95; p=0,02) y Ferrol (HR=0,75; IC95%, 0,64-0,88; p=0,001) era superior que en A Coruña. Estas diferencias desaparecieron tras el desarrollo de la red (Lugo comparado con A Coruña, HR=0,88; IC95%, 0,72-1,06; p=0,18; Ferrol comparado con A Coruña, HR=1,04; IC95%, 0,89-1,22; p=0,58.
ConclusionesEl desarrollo del PROGALIAM en el área norte de Galicia disminuyó la mortalidad e incrementó la equidad de los pacientes con IAMCEST tanto en general como en cada una de las áreas donde se implantó.
Estudio registrado en ClinicalTrials.gov (Identificador: NCT02501070).
Palabras clave
Desde el siglo pasado se conoce que la mejor estrategia de reperfusión para los pacientes que sufren un infarto agudo de miocardio con elevación del segmento ST (IAMCEST) es la intervención coronaria percutánea primaria (ICPP)1,2. Sin embargo, a diferencia de la fibrinolisis, la ICPP solo se puede realizar en centros que dispongan de la estructura y los profesionales entrenados para realizarla. En ocasiones, los pacientes con un IAMCEST se encuentran alejados de dichos centros y su traslado supone una demora. Los estudios PRAGUE-23 y DANAMI-24 demostraron que, en pacientes que sufren un IAMCEST y se encuentran alejados de los centros de ICPP, a pesar del retraso asociado al traslado, la ICPP suponía un beneficio en términos de supervivencia frente a la fibrinolisis inmediata. A partir de entonces, se establecieron organizaciones multidisciplinarias para permitir la identificación precoz de los pacientes con IAMCEST y su traslado ágil a centros de ICPP. A estas organizaciones se las denominó «redes de atención al IAMCEST». España fue un país pionero, pues en 2002 se estableció en Navarra la primera de ellas. Un año más tarde se constituyó en Murcia el APRIMUR (Angioplastia Primaria en la Región de Murcia)5. En mayo de 2005 Galicia se sumó a esta iniciativa y se convirtió en la primera comunidad autónoma multiprovincial de España en establecer una red autonómica de asistencia al IAM. El Programa Gallego de Atención al Infarto Agudo de Miocardio (PROGALIAM) se organizó en una estructura hub & spoke y 3 hospitales con capacidad para ICPP, situados 1 en el norte de la comunidad, otro en el centro y 1 más al sur. Varios grupos de la red PROGALIAM han demostrado que la implementación de este modelo en un territorio complejo y con enorme dispersión poblacional era factible y mejoraba algunos resultados clínicos6-9.
Los 2 principales objetivos del PROGALIAM eran10:
- 1.
Disminuir la morbimortalidad por IAMCEST en la comunidad autónoma de Galicia.
- 2.
Promover la equidad en el tratamiento y en los resultados para los pacientes que sufrían esta condición.
El objetivo del estudio IPHENAMIC (Impact on Public Health of a Network in Acute Myocardial Infarction Care) fue verificar si, en el área norte de Galicia, el PROGALIAM había logrado cumplir con los 2 objetivos que se perseguían cuando se implementó.
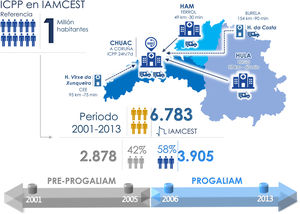
MÉTODOSOrganización PROGALIAM en el área norte de GaliciaLa zona norte de Galicia para la atención al IAMCEST, según el protocolo PROGALIAM, corresponde a las áreas de Ferrol, Lugo y A Coruña. Supone una población estimada de 1 millón de habitantes, aproximadamente. El hospital de referencia para la realización de las ICPP es el Complejo Hospitalario Universitario A Coruña. Existen, además, 4 hospitales no intervencionistas. Dos de segundo nivel, 1 en Ferrol (Hospital Arquitecto Marcide) y otro en Lugo (Hospital Univesitario Lucus Augusti) y 2 hospitales comarcales, 1 en el extremo occidental del área y 1 más al norte de Lugo. La figura 1 recoge la organización de la red de infarto para el área norte de Galicia, las distancias entre hospitales, la ubicación y cantidad de ambulancias medicalizadas disponibles.
Área norte de Galicia para la atención al IAMCEST con la población de referencia, los hospitales, los recursos medicalizados disponibles y los periodos de atención que explora el estudio IPHENAMIC. CHUAC: Complejo Hospitalario Universitario de A Coruña; H.: hospital; HAM: Hospital Arquitecto Marcide; HULA: Hospital Universitario Lucus Augusti; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; ICPP: intervención coronaria percutánea primaria.
Se solicitó a los hospitales una lista de las altas codificadas en el Conjunto Mínimo Básico de Datos bajo la categoría 410 de la CIE-9-MC (Clasificación Internacional de Enfermedades, Novena Revisión, Modificación Clínica). Se identificaron 10.495 ingresos por IAMCEST ocurridos durante el periodo comprendido entre enero de 2001 y diciembre de 2013. Cada uno de los eventos registrados en el Conjunto Mínimo Básico de Datos se revisó a través de la historia clínica electrónica del paciente (sistema IANUS), perteneciente al Servicio Gallego de Salud. En caso de ser necesario, para completar la información también se accedió a la historia en papel. Para la coordinación, la verificación y la supervisión de la recogida de los datos, se designó a un cardiólogo responsable en cada una de las áreas (M. López en el área de Ferrol, M. Santás en el área de Lugo y G. Aldama en el área de A Coruña). Se excluyeron 3.712 eventos en los que el IAMCEST no era el diagnóstico principal, constituía un antecedente remoto, era un evento duplicado o no cumplía con los criterios de la guía de práctica clínica para IAMCEST de la Sociedad Europea de Cardiología11 y la tercera definición universal de infarto12. Fueron incluidos finalmente 6.783 eventos.
VariablesDe cada uno de los pacientes, se recogieron variables demográficas, clínicas, relativas a la asistencia sanitaria y al estatus vital, al alta, al año y en el último seguimiento, a través de la historia clínica electrónica (sistema IANUS) o la historia clínica en papel, en caso de ser necesario. Se consideró como último seguimiento la última fecha en que hubiera constancia del estatus vital del paciente en su historia clínica. Se habilitó un cuaderno electrónico de recogida de datos basado en una plataforma web de acceso remoto, simultáneo y autentificado para este fin.
Periodos en estudioSe compararon 2 periodos de estudio (figura 1), 1 previo a la implantación de la red PROGALIAM (enero de 2001 a diciembre de 2005) y otro tras la puesta en marcha del programa (enero de 2006 a diciembre de 2013).
Aprobación y registroEl estudio IPHENAMIC fue aprobado por el Comité Autonómico de Investigación Clínica de Galicia con el Código de Registro 2014/257 e inscrito en el registro de estudios clínicos ClinicalTrials.gov con el identificador NCT02501070.
Análisis estadísticoLas variables discretas se expresan en forma de porcentaje. Las variables cuantitativas se expresan en forma de media±desviación estándar. Las comparaciones entre variables discretas se realizaron mediante la prueba de la ?2; a su vez, las comparaciones entre variables cuantitativas se llevaron a cabo mediante la prueba de la t de Student.
Para explorar el impacto que la implantación del PROGALIAM había tenido en la población estudiada, comparar las mortalidades en ambos periodos de tiempo y evaluar la equidad entre las áreas para dichos periodos, se realizó un análisis de supervivencia basado en la regresión de Cox. Se incluyeron como covariables de ajuste las relacionadas con los antecedentes del paciente, el tipo de IAMCEST sufrido y la forma de presentación clínica (véase «Modelos de regresión de Cox» del material adicional). Se testó la presencia de colinealidad en el modelo mediante la obtención de los valores de tolerancia y el factor de inflación de la varianza. Igualmente se exploró cada una de las variables de los modelos para verificar el supuesto de proporcionalidad en los riesgos tal y como describen Grambsch y Therneau13. En caso de violación de este supuesto, se introdujeron en el modelo obligatoriamente dicha variable y su interacción con el tiempo (tabla 1 del material adicional).
Para cada uno de los modelos se obtuvieron y compararon las curvas de mortalidad ajustada a 30 días, 1 año y 5 años en los periodos pre-PROGALIAM y PROGALIAM. Igualmente, se estimaron y compararon las curvas de mortalidad ajustada para las 3 áreas en ambos periodos. En todas las comparaciones se obtuvieron los hazard ratio y sus respectivos intervalos de confianza del 95% (IC95%).
El análisis estadístico se realizó con los programas IBM-SPSS, versión 24.0 (IBM; Armonk, Nueva York, Estados Unidos) y R versión 3.5.1. El nivel de significación se fijó en p <0,05.
RESULTADOSDe los 6.783 pacientes incluidos en el estudio, 2.878 (42%) fueron atendidos antes de la implantación del PROGALIAM y 3.905 (58%), después de la puesta en marcha del programa (figura 1). Por áreas, 3.403 pacientes (50,1%) correspondían al área de A Coruña, 1.191 (29,4%) al área de Lugo y 1.389 (20,5%) al área de Ferrol.
Cambios en el perfil clínico y forma de presentación del IAMCESTEl perfil típico del paciente fue el de un varón (76,2%) con una media de edad de 66 años, fumador (54%), hipertenso (48%) y con hipercolesterolemia (40%). Un 21% de los pacientes eran diabéticos.
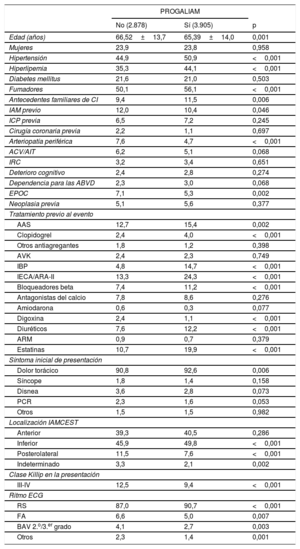
La tabla 1 recoge las diferencias en el perfil clínico y en la presentación del IAMCEST en función del periodo. Por su parte, la tabla 2 del material adicional recoge estas diferencias en función de si el periodo fue previo al PROGALIAM o no para las distintas áreas.
Características clínicas de los pacientes y forma de presentación del IAMCEST en función del periodo explorado
| PROGALIAM | |||
|---|---|---|---|
| No (2.878) | Sí (3.905) | p | |
| Edad (años) | 66,52±13,7 | 65,39±14,0 | 0,001 |
| Mujeres | 23,9 | 23,8 | 0,958 |
| Hipertensión | 44,9 | 50,9 | <0,001 |
| Hiperlipemia | 35,3 | 44,1 | <0,001 |
| Diabetes mellitus | 21,6 | 21,0 | 0,503 |
| Fumadores | 50,1 | 56,1 | <0,001 |
| Antecedentes familiares de CI | 9,4 | 11,5 | 0,006 |
| IAM previo | 12,0 | 10,4 | 0,046 |
| ICP previa | 6,5 | 7,2 | 0,245 |
| Cirugía coronaria previa | 2,2 | 1,1 | 0,697 |
| Arteriopatía periférica | 7,6 | 4,7 | <0,001 |
| ACV/AIT | 6,2 | 5,1 | 0,068 |
| IRC | 3,2 | 3,4 | 0,651 |
| Deterioro cognitivo | 2,4 | 2,8 | 0,274 |
| Dependencia para las ABVD | 2,3 | 3,0 | 0,068 |
| EPOC | 7,1 | 5,3 | 0,002 |
| Neoplasia previa | 5,1 | 5,6 | 0,377 |
| Tratamiento previo al evento | |||
| AAS | 12,7 | 15,4 | 0,002 |
| Clopidogrel | 2,4 | 4,0 | <0,001 |
| Otros antiagregantes | 1,8 | 1,2 | 0,398 |
| AVK | 2,4 | 2,3 | 0,749 |
| IBP | 4,8 | 14,7 | <0,001 |
| IECA/ARA-II | 13,3 | 24,3 | <0,001 |
| Bloqueadores beta | 7,4 | 11,2 | <0,001 |
| Antagonistas del calcio | 7,8 | 8,6 | 0,276 |
| Amiodarona | 0,6 | 0,3 | 0,077 |
| Digoxina | 2,4 | 1,1 | <0,001 |
| Diuréticos | 7,6 | 12,2 | <0,001 |
| ARM | 0,9 | 0,7 | 0,379 |
| Estatinas | 10,7 | 19,9 | <0,001 |
| Síntoma inicial de presentación | |||
| Dolor torácico | 90,8 | 92,6 | 0,006 |
| Síncope | 1,8 | 1,4 | 0,158 |
| Disnea | 3,6 | 2,8 | 0,073 |
| PCR | 2,3 | 1,6 | 0,053 |
| Otros | 1,5 | 1,5 | 0,982 |
| Localización IAMCEST | |||
| Anterior | 39,3 | 40,5 | 0,286 |
| Inferior | 45,9 | 49,8 | <0,001 |
| Posterolateral | 11,5 | 7,6 | <0,001 |
| Indeterminado | 3,3 | 2,1 | 0,002 |
| Clase Killip en la presentación | |||
| III-IV | 12,5 | 9,4 | <0,001 |
| Ritmo ECG | |||
| RS | 87,0 | 90,7 | <0,001 |
| FA | 6,6 | 5,0 | 0,007 |
| BAV 2.o/3.er grado | 4,1 | 2,7 | 0,003 |
| Otros | 2,3 | 1,4 | 0,001 |
AAS: ácido acetilsalicílico; ABVD: actividades básicas de la vida diaria; ACV: accidente cerebrovascular; AIT: accidente isquémico transitorio; ARA-II: antagonistas del receptor de la angiotensina II; ARM: antagonistas del receptor de mineralocorticoides; AVK: antagonistas de la vitamina K; BAV: bloqueo auriculoventricular; CI: cardiopatía isquémica; ECG: electrocardiograma; EPOC: enfermedad pulmonar obstructiva crónica; FA: fibrilación auricular; IAM: infarto agudo de miocardio; IBP: inhibidores de la bomba de protones; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; ICP: intervención coronaria percutánea; IECA: inhibidores de la enzima de conversión de la angiotensina; IRC: insuficiencia renal crónica; PCR: parada cardiorrespiratoria; PROGALIAM: Programa Gallego de Atención al Infarto Agudo de Miocardio; RS: ritmo sinusal.
Los datos expresan n (%) o media ± desviación estándar.
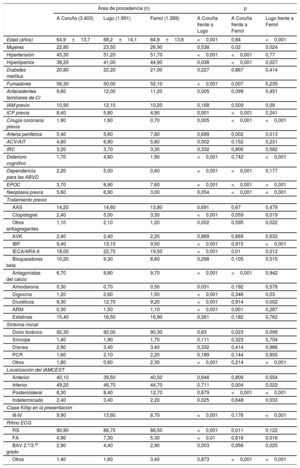
Cuando se comparó el perfil de los pacientes y la forma de presentación del IAMCEST en las 3 áreas, se observaron diferencias, especialmente marcadas en las áreas de Lugo y Ferrol respecto a la de A Coruña (tabla 2).
Características clínicas de los pacientes y forma de presentación del IAMCEST en función del área de procedencia
| Área de procedencia (n) | p | |||||
|---|---|---|---|---|---|---|
| A Coruña (3.403) | Lugo (1.991) | Ferrol (1.389) | A Coruña frente a Lugo | A Coruña frente a Ferrol | Lugo frente a Ferrol | |
| Edad (años) | 64,9±13,7 | 68,2±14,1 | 64,9±13,6 | <0,001 | 0,84 | <0,001 |
| Mujeres | 22,80 | 23,50 | 26,90 | 0,538 | 0,02 | 0,024 |
| Hipertensión | 45,30 | 51,20 | 51,70 | <0,001 | <0,001 | 0,77 |
| Hiperlipemia | 38,20 | 41,00 | 44,90 | 0,038 | <0,001 | 0,027 |
| Diabetes mellitus | 20,80 | 22,20 | 21,00 | 0,227 | 0,867 | 0,414 |
| Fumadores | 56,30 | 50,00 | 52,10 | <0,001 | 0,007 | 0,235 |
| Antecedentes familiares de CI | 9,60 | 12,00 | 11,20 | 0,005 | 0,099 | 0,451 |
| IAM previo | 10,90 | 12,10 | 10,20 | 0,168 | 0,509 | 0,09 |
| ICP previa | 8,40 | 5,80 | 4,90 | 0,001 | <0,001 | 0,241 |
| Cirugía coronaria previa | 1,90 | 1,60 | 0,70 | 0,005 | <0,001 | <0,001 |
| Arteria periférica | 5,40 | 5,60 | 7,80 | 0,699 | 0,002 | 0,013 |
| ACV/AIT | 4,80 | 6,80 | 5,80 | 0,002 | 0,152 | 0,231 |
| IRC | 3,20 | 3,70 | 3,30 | 0,332 | 0,806 | 0,582 |
| Deterioro cognitivo | 1,70 | 4,60 | 1,90 | <0,001 | 0,742 | <0,001 |
| Dependencia para las ABVD | 2,20 | 5,00 | 0,60 | <0,001 | <0,001 | 0,177 |
| EPOC | 3,70 | 8,90 | 7,60 | <0,001 | <0,001 | <0,001 |
| Neoplasia previa | 5,60 | 6,90 | 3,00 | 0,054 | <0,001 | <0,001 |
| Tratamiento previo | ||||||
| AAS | 14,20 | 14,60 | 13,80 | 0,691 | 0,67 | 0,479 |
| Clopidogrel | 2,40 | 5,00 | 3,30 | <0,001 | 0,059 | 0,019 |
| Otros antiagregantes | 1,10 | 2,10 | 1,20 | 0,002 | 0,595 | 0,022 |
| AVK | 2,40 | 2,40 | 2,20 | 0,889 | 0,689 | 0,632 |
| IBP | 9,40 | 13,10 | 9,50 | <0,001 | 0,915 | <0,001 |
| IECA/ARA-II | 18,00 | 22,70 | 19,50 | <0,001 | 0,01 | 0,012 |
| Bloqueadores beta | 10,20 | 9,30 | 8,60 | 0,298 | 0,105 | 0,515 |
| Antagonistas del calcio | 6,70 | 9,80 | 9,70 | <0,001 | <0,001 | 0,942 |
| Amiodarona | 0,30 | 0,70 | 0,50 | 0,031 | 0,192 | 0,578 |
| Digoxina | 1,20 | 2,60 | 1,50 | <0,001 | 0,346 | 0,03 |
| Diuréticos | 9,30 | 12,70 | 9,20 | <0,001 | 0,914 | 0,002 |
| ARM | 0,30 | 1,50 | 1,10 | <0,001 | 0,001 | 0,287 |
| Estatinas | 15,40 | 16,50 | 16,90 | 0,261 | 0,182 | 0,762 |
| Síntoma inicial | ||||||
| Dolor torácico | 92,30 | 92,00 | 90,30 | 0,63 | 0,023 | 0,099 |
| Síncope | 1,40 | 1,90 | 1,70 | 0,111 | 0,323 | 0,704 |
| Disnea | 2,90 | 3,40 | 3,40 | 0,332 | 0,414 | 0,966 |
| PCR | 1,60 | 2,10 | 2,20 | 0,189 | 0,144 | 0,805 |
| Otros | 1,80 | 0,60 | 2,30 | <0,001 | 0,214 | <0,001 |
| Localización del IAMCEST | ||||||
| Anterior | 40,10 | 39,50 | 40,50 | 0,646 | 0,809 | 0,554 |
| Inferior | 49,20 | 48,70 | 44,70 | 0,711 | 0,004 | 0,022 |
| Posterolateral | 8,30 | 8,40 | 12,70 | 0,879 | <0,001 | <0,001 |
| Indeterminado | 2,40 | 3,40 | 2,20 | 0,025 | 0,648 | 0,033 |
| Clase Killip en la presentación | ||||||
| III-IV | 9,90 | 13,60 | 8,70 | <0,001 | 0,176 | <0,001 |
| Ritmo ECG | ||||||
| RS | 90,90 | 86,70 | 88,50 | <0,001 | 0,011 | 0,122 |
| FA | 4,90 | 7,30 | 5,30 | <0,01 | 0,616 | 0,016 |
| BAV 2.o/3.er grado | 2,90 | 4,40 | 2,90 | 0,003 | 0,956 | 0,025 |
| Otros | 1,40 | 1,60 | 3,40 | 0,873 | <0,001 | <0,001 |
AAS: ácido acetilsalicílico; ABVD: actividades básicas de la vida diaria; ACV: accidente cerebrovascular; AIT: accidente isquémico transitorio; ARA-II: antagonistas del receptor de la angiotensina II; ARM: antagonista del receptor de mineralocorticoides; AVK: antagonistas de la vitamina K; BAV: bloqueo auriculoventricular; CI: cardiopatía isquémica; ECG: electrocardiograma; EPOC: enfermedad pulmonar obstructiva crónica; FA: fibrilación auricular; IAM: infarto agudo de miocardio; IBP: inhibidores de la bomba de protones; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; ICP: intervención coronaria percutánea; IECA: inhibidores de la enzima de conversión de la angiotensina; IRC: insuficiencia renal crónica; PCR: parada cardiorrespiratoria; RS: ritmo sinusal.
Los datos expresan n (%) o media ± desviación estándar.
De los pacientes con IAMCEST atendidos durante el periodo 2001-2013, se registraron 2.115 pacientes no reperfundidos (31,2%). Las 2 principales causas de ausencia de reperfusión fueron el retraso de más de 24 h en contactar con el sistema sanitario (1.166 pacientes, [55,2%]), y la decisión médica (783 pacientes [37%]). De los 4.668 pacientes reperfundidos, 1.604 (34,4%) lo fueron mediante fibrinolisis. De entre los 3.064 pacientes reperfundidos a los que se ofreció una ICPP (65,6%), 2.278 (74,3%) tuvieron un acceso vascular por vía radial. El vaso más frecuentemente identificado como origen del IAMCEST fue la arteria descendente anterior (1.409 pacientes [46%]), la mitad de ellos presentaban enfermedad multivaso. Se alcanzó éxito angiográfico, definido como existencia de flujo TIMI 3 y estenosis residual <20%, en el 98% de los casos. Las medianas de los tiempos de reperfusión fueron 120 min para el tiempo desde el inicio de los síntomas hasta el primer contacto médico y 142 min para el retraso desde el primer contacto médico hasta la reperfusión, con una mediana de tiempo de isquemia general de 277 min.
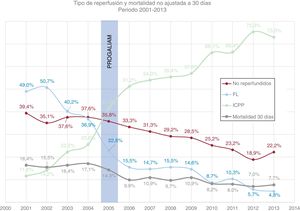
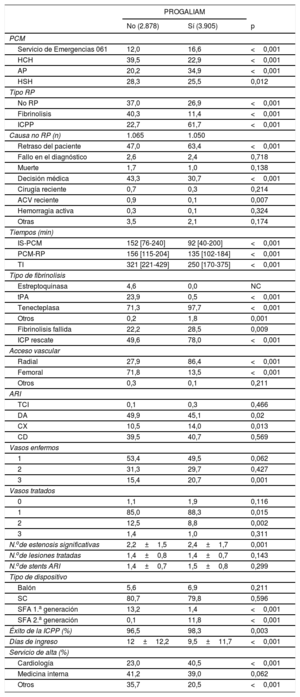
Cuando se compara la forma de tratamiento en los 2 periodos, se observan profundos cambios en el tratamiento de los pacientes con IAMCEST tras la implantación del PROGALIAM (tabla 3). La figura 2 muestra los cambios en los porcentajes de reperfusión, el tipo de reperfusión ofrecida y la mortalidad no ajustada a 30 días en función del año de atención al IAMCEST. Se puede observar que, a partir de la puesta en marcha del PROGALIAM (año 2006), se produce un cambio en la estrategia de reperfusión, con un marcado ascenso de los pacientes reperfundidos mediante ICPP y un descenso paralelo de los reperfundidos mediante fibrinolisis.
Tratamiento de los pacientes con IAMCEST en función del periodo de estudio
| PROGALIAM | |||
|---|---|---|---|
| No (2.878) | Sí (3.905) | p | |
| PCM | |||
| Servicio de Emergencias 061 | 12,0 | 16,6 | <0,001 |
| HCH | 39,5 | 22,9 | <0,001 |
| AP | 20,2 | 34,9 | <0,001 |
| HSH | 28,3 | 25,5 | 0,012 |
| Tipo RP | |||
| No RP | 37,0 | 26,9 | <0,001 |
| Fibrinolisis | 40,3 | 11,4 | <0,001 |
| ICPP | 22,7 | 61,7 | <0,001 |
| Causa no RP (n) | 1.065 | 1.050 | |
| Retraso del paciente | 47,0 | 63,4 | <0,001 |
| Fallo en el diagnóstico | 2,6 | 2,4 | 0,718 |
| Muerte | 1,7 | 1,0 | 0,138 |
| Decisión médica | 43,3 | 30,7 | <0,001 |
| Cirugía reciente | 0,7 | 0,3 | 0,214 |
| ACV reciente | 0,9 | 0,1 | 0,007 |
| Hemorragia activa | 0,3 | 0,1 | 0,324 |
| Otras | 3,5 | 2,1 | 0,174 |
| Tiempos (min) | |||
| IS-PCM | 152 [76-240] | 92 [40-200] | <0,001 |
| PCM-RP | 156 [115-204] | 135 [102-184] | <0,001 |
| TI | 321 [221-429] | 250 [170-375] | <0,001 |
| Tipo de fibrinolisis | |||
| Estreptoquinasa | 4,6 | 0,0 | NC |
| tPA | 23,9 | 0,5 | <0,001 |
| Tenecteplasa | 71,3 | 97,7 | <0,001 |
| Otros | 0,2 | 1,8 | 0,001 |
| Fibrinolisis fallida | 22,2 | 28,5 | 0,009 |
| ICP rescate | 49,6 | 78,0 | <0,001 |
| Acceso vascular | |||
| Radial | 27,9 | 86,4 | <0,001 |
| Femoral | 71,8 | 13,5 | <0,001 |
| Otros | 0,3 | 0,1 | 0,211 |
| ARI | |||
| TCI | 0,1 | 0,3 | 0,466 |
| DA | 49,9 | 45,1 | 0,02 |
| CX | 10,5 | 14,0 | 0,013 |
| CD | 39,5 | 40,7 | 0,569 |
| Vasos enfermos | |||
| 1 | 53,4 | 49,5 | 0,062 |
| 2 | 31,3 | 29,7 | 0,427 |
| 3 | 15,4 | 20,7 | 0,001 |
| Vasos tratados | |||
| 0 | 1,1 | 1,9 | 0,116 |
| 1 | 85,0 | 88,3 | 0,015 |
| 2 | 12,5 | 8,8 | 0,002 |
| 3 | 1,4 | 1,0 | 0,311 |
| N.ode estenosis significativas | 2,2±1,5 | 2,4±1,7 | 0,001 |
| N.ode lesiones tratadas | 1,4±0,8 | 1,4±0,7 | 0,143 |
| N.ode stents ARI | 1,4±0,7 | 1,5±0,8 | 0,299 |
| Tipo de dispositivo | |||
| Balón | 5,6 | 6,9 | 0,211 |
| SC | 80,7 | 79,8 | 0,596 |
| SFA 1.a generación | 13,2 | 1,4 | <0,001 |
| SFA 2.a generación | 0,1 | 11,8 | <0,001 |
| Éxito de la ICPP (%) | 96,5 | 98,3 | 0,003 |
| Días de ingreso | 12±12,2 | 9,5±11,7 | <0,001 |
| Servicio de alta (%) | |||
| Cardiología | 23,0 | 40,5 | <0,001 |
| Medicina interna | 41,2 | 39,0 | 0,062 |
| Otros | 35,7 | 20,5 | <0,001 |
ACV: accidente cerebrovascular; AP: atención primaria; ARI: arteria responsable del infarto; CD: coronaria derecha; CX: circunfleja; DA: descendente anterior; HCH: hospital con hemodinámica; HSH: hospital sin hemodinámica; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; ICP: intervención coronaria percutánea; ICPP: intervención coronaria percutánea primaria; IS: inicio de los síntomas; NC: no calculable; PCM: primer contacto médico; PROGALIAM: Programa Gallego de Atención al Infarto Agudo de Miocardio; RP: reperfusión; SC: stent convencional; SFA: stent farmacoactivo; TCI: tronco coronario izquierdo; TI: tiempo de isquemia; tPA: activador de plasminógeno tisular.
Salvo otra indicación, los datos expresan n (%), media ± desviación estándar o mediana [intervalo intercuartílico].
Tipo de reperfusión y mortalidad no ajustada a 30 días en función del año de atención del IAMCEST. Se señala el momento de la implantación del PROGALIAM. ICPP: intervención coronaria percutánea primaria; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; FL: fibrinolisis; PROGALIAM: Programa Gallego de Atención al Infarto Agudo de Miocardio.
Estas modificaciones se pueden constatar también cuando se comparan ambos periodos en las 3 áreas (tabla 3 del material adicional).
Impacto en los resultados clínicosDurante la fase de hospitalización, 547 (8,1%), de los 6.783 pacientes presentaron isquemia miocárdica recurrente, definida como un nuevo episodio de dolor torácico típico acompañado de cambios en el electrocardiograma. Sufrieron un reinfarto de miocardio, definido como un nuevo episodio de dolor torácico con o sin cambios en el electrocardiograma junto con un incremento de los marcadores de daño miocárdico, 177 pacientes (2,6%); 77 pacientes (1%) sufrieron un accidente cerebrovascular o un accidente isquémico transitorio; 784 (11,6%) pacientes sufrieron shock cardiogénico durante el ingreso y en 242 (3,6%) se objetivó algún tipo de hemorragia relevante, definida según los tipos 2, 3 y 5 del Bleeding Academic Research Consortium14. La mediana de seguimiento fue de 68 [intervalo intercuartílico, 28-109] meses. Las mortalidades a 30 días, 1 y 5 años fueron del 11,9, el 16,7 y el 27,2% respectivamente.
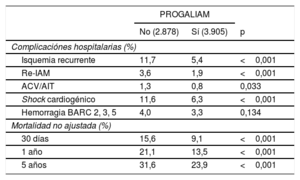
Tras la implantación del PROGALIAM, se observó un descenso significativo en la proporción de pacientes que sufrieron complicaciones durante la hospitalización. Las mortalidades totales no ajustadas a 30 días, 1 año y 5 años también fueron significativamente menores durante este periodo tanto en la población total (tabla 4) como en cada una de las áreas (tabla 4 del material adicional).
Comparación univariada de las complicaciones hospitalarias y mortalidades en función del periodo de estudio
| PROGALIAM | |||
|---|---|---|---|
| No (2.878) | Sí (3.905) | p | |
| Complicaciónes hospitalarias (%) | |||
| Isquemia recurrente | 11,7 | 5,4 | <0,001 |
| Re-IAM | 3,6 | 1,9 | <0,001 |
| ACV/AIT | 1,3 | 0,8 | 0,033 |
| Shock cardiogénico | 11,6 | 6,3 | <0,001 |
| Hemorragia BARC 2, 3, 5 | 4,0 | 3,3 | 0,134 |
| Mortalidad no ajustada (%) | |||
| 30 días | 15,6 | 9,1 | <0,001 |
| 1 año | 21,1 | 13,5 | <0,001 |
| 5 años | 31,6 | 23,9 | <0,001 |
ACV: accidente cerebrovascular; AIT: accidente isquémico transitorio; BARC: Bleeding Academic Research Consortium; IAM: infarto agudo de miocardio; PROGALIAM: Programa Gallego de Atención al Infarto Agudo de Miocardio.
Para poder establecer si la implantación del PROGALIAM había supuesto un impacto en la supervivencia, se compararon las curvas de mortalidad en ambos periodos, con un ajuste basado en las características clínicas del paciente, el tipo de IAMCEST sufrido y la forma de presentación. La mortalidad ajustada fue significativamente menor en el periodo PROGALIAM tanto en la población total como en las distintas áreas a 30 días (figura 1 del material adicional), 1 año (figura 2 del material adicional) y 5 años (figura 3).
Curvas de mortalidad ajustadas a 5 años para los periodos pre-PROGALIAM (granate) y PROGALIAM (azul) con las HR (pre-PROGALIAM frente a PROGALIAM) y sus intervalos de confianza. A: población total. B: población del área de A Coruña. C: población del área de Lugo. D: población del área de Ferrol. CHUAC: Complejo Hospitalario Universitario de A Coruña; HAM: Hospital Arquitecto Marcide; HR: hazard ratio; HULA: Hospital Universitario Lucus Augusti; IC95%: intervalo de confianza del 95%. Esta figura se muestra a todo color solo en la versión electrónica del artículo.
Dado que el segundo objetivo del PROGALIAM era conseguir la equidad en los resultados de los pacientes con IAMCEST, se compararon las curvas de mortalidad ajustada entre las distintas áreas. La figura 4A muestra la comparación de las mortalidades a 5 años durante el periodo pre-PROGALIAM. Se observa que, comparado con los pacientes del área de A Coruña, que poseía el hospital con capacidad intervencionista, los pacientes del área de Lugo mostraban mayor mortalidad ajustada a 5 años, y lo mismo ocurría con los del área de Ferrol. Tras la implantación del PROGALIAM (figura 4B), estas diferencias en mortalidad desaparecieron. Los mismos hallazgos se reprodujeron cuando realizamos el análisis por áreas y periodos para las mortalidades a 30 días (figura 3 del material adicional) y a 1 año (figura 4 del material adicional).
Curvas de mortalidad ajustadas a 5 años para las distintas áreas. A Coruña en verde, Lugo en granate y Ferrol en azul, con las HR y sus IC95%. A: periodo pre-PROGALIAM. B: periodo PROGALIAM. HR: hazard ratio; IC95%: intervalo de confianza del 95%; PROGALIAM: Programa Gallego de Atención al Infarto Agudo de Miocardio. Esta figura se muestra a todo color solo en la versión electrónica del artículo.
El estudio IPHENAMIC constata que la implantación del PROGALIAM ha supuesto un descenso significativo en la mortalidad ajustada a corto, medio y largo plazo, tanto en general como en cada una de las áreas geográficas de la zona norte de Galicia. Antes de la implantación del programa, había una inequidad en términos de mortalidad, con peores resultados para las áreas que no disponían de un hospital intervencionista. Tras la implementación del programa, estas inequidades desaparecieron y las mortalidades a corto, medio y largo plazo se equipararon. Una de las claves para la explicación de estos resultados se encuentra posiblemente en el profundo cambio observado en las estrategias de reperfusión de los pacientes con IAMCEST. Así, la reperfusión mediante ICPP pasó de 1/3 pacientes en la etapa pre-PROGALIAM a casi 9/10 pacientes tras la implantación de la red. Asimismo se observó un notable incremento en los porcentajes de intervención coronaria percutánea de rescate tras una fibrinolisis fallida y un discreto pero continuo descenso en la tasa de no reperfundidos durante el periodo 2001-2013 (figura 2). Las tasas de acceso radial, que en este contexto ha demostrado mejores resultados que el acceso femoral15, y la tasa de éxito en la ICPP también se incrementaron. Es factible pensar que la suma de todos estos factores contribuyera también al descenso en la mortalidad constatado tras la implantación de la red. Los cambios descritos en la población total fueron más acentuados en las áreas que no disponían de hospital intervencionista (Lugo y Ferrol). Antes de la implantación del PROGALIAM, estas áreas tenían tasas de no reperfundidos> 40% y porcentajes de utilización de ICPP <10%. Tras la implantación de la red, las proporciones de no reperfundidos descendieron en más de un 30% en las áreas de Lugo y Ferrol y en torno a un 20% en A Coruña (tabla 2 del material adicional). Por su parte la utilización de ICPP se multiplicó por 10 en el área de Ferrol, por 6 en la de Lugo y casi se dobló en la de A Coruña. Esto explicaría la reducción más acentuada de la mortalidad ajustada a corto, medio y largo plazo observada en las áreas de Lugo y Ferrol respecto a la de A Coruña. Del mismo modo, explicaría el hecho de que antes de la implantación de la red las mortalidades ajustadas por IAMCEST en las áreas de Lugo y Ferrol fueran, respectivamente, un 25 y un 32% superiores a la de A Coruña y que, tras la implantación del programa, estas diferencias desaparecieran (figura 4).
A pesar de estos excelentes resultados, el análisis de los datos refleja varios aspectos con margen de mejora. Aunque el tiempo de reperfusión se redujo significativamente hasta los 135 min de mediana tras el desarrollo del PROGALIAM, este aún sobrepasa lo recomendado por las guías de práctica clínica. Igualmente es llamativo el bajo porcentaje de acceso a la red a través de los servicios de emergencias y de los pacientes dados de alta desde un servicio de cardiología. Es posible que la mejora en estas variables hubiera impactado en un mejor resultado de los pacientes tratados tras el desarrollo de la red.
Las guías de práctica clínica recomiendan el desarrollo de redes para la atención al IAMCEST16; sin embargo, se sabe muy poco acerca del impacto que estas tienen en la población en que se implantan. Basados en datos del Conjunto Mínimo Básico de Datos, Cequier et al. demostraron que el desarrollo de redes de atención al IAM en las distintas comunidades autónomas de España se relacionaba con un incremento de en torno a un 50% en la tasa de intervención coronaria percutánea y de una reducción de en torno al 14% de la tasa de mortalidad hospitalaria ajustada por riesgo17. En nuestro caso se observó que la implantación del PROGALIAM supuso triplicar la tasa de ICPP, con un descenso aparejado en la mortalidad a 30 días tanto no ajustada como ajustada de en torno al 50% (figura 1 del material adicional).
Aunque no abordan directamente el resultado de la implantación de redes de atención al IAMCEST, 2 registros europeos, el SWEEDHEART18 en Suecia y el FAST-MI19 en Francia, han explorado los cambios en el tratamiento de los pacientes con IAMCEST y el impacto que estos han tenido a lo largo de 20 años de seguimiento. Al igual que nosotros, tanto el registro sueco como el francés observaron un incremento en la tasa de pacientes reperfundidos mediante ICPP. Suecia pasó de reperfundir al 14,4% de los pacientes mediante esta estrategia en 2001 al 78% en 2013. Para el mismo periodo, el registro francés recogía un cambio del 23 al 76% y nuestro registro, del 11,6 al 73%. Respecto a la mortalidad a 30 días y tomando como referencia esos años, Suecia pasó del 12,2% en 2001 al 9,2% en 2013; Francia, del 11,8 al 6,8%, mientras que en nuestro registro la mortalidad se redujo del 16,4 al 7,7%. Es indudable que en este descenso de la mortalidad no solo influyó el incremento de los pacientes reperfundidos mediante ICPP, y que otros factores asociados, como la mejora en los tratamientos y la mayor adhesión a las recomendaciones de las guías de práctica clínica, han tenido un papel fundamental. Sin embargo, nosotros creemos que el desarrollo de estas redes ayuda a implementar de forma más rápida y homogénea las mejores evidencias en el tratamiento de estos pacientes a través de una monitorización y auditoría del proceso de atención al IAMCEST. Ello se traduce en una mejora de todos los eslabones que componen la cadena de atención al infarto y permite además adaptar los tratamientos y las recomendaciones de práctica clínica al área regional donde esa red funciona.
LimitacionesEste trabajo presenta varias limitaciones. Al tratarse de un estudio observacional, no puede descartarse la existencia de cierto sesgo de selección, a pesar de que se accedió de manera exhaustiva a todos los pacientes con IAMCEST a través del Conjunto Mínimo Básico de Datos y la revisión pormenorizada de cada uno de los episodios. Además, es posible que alguna variable confusora relevante no se hubiera podido registrar ni ajustar. De la misma forma, puede que el desarrollo de nuevos tratamientos hubiese beneficiado más al grupo más contemporáneo. Sin embargo, dada la coherencia de los hallazgos respecto al descenso de la mortalidad tras la implantación de la red en todos los periodos de tiempo explorados (30 días, 1 año y 5 años), y en todas las áreas, es factible pensar que existe una causalidad entre la implantación de la red y las mejoras en la supervivencia observadas.
CONCLUSIONESEl estudio IPHENAMIC ha puesto de manifiesto que la implantación del PROGALIAM en nuestra área ha conseguido los 2 objetivos fundacionales con los que fue concebido: disminuir la mortalidad de los pacientes que sufrían un IAMCEST e incrementar la equidad en el acceso no solo a la mejor terapia de reperfusión posible, sino también mejorando la supervivencia por esta entidad, independientemente del marco temporal explorado y la ubicación geográfica en la que el paciente se encontrara, lo que hace buena la filosofía que sustentó la creación de esta red: el lugar en el que vives no debería condicionar si sobrevives.
FINANCIACIÓNEl trabajo en el que se basa este artículo ha sido financiado por una beca no condicionada de AstraZeneca (ESR-ISSBRIL0179).
CONFLICTO DE INTERESESNinguno.
- –
Las redes de atención al IAMCEST mejoran las tasas de reperfusión en general e incrementan el porcentaje de pacientes tratados mediante ICPP en las áreas donde se implantan.
- –
Apenas existe información en España sobre el impacto en la mortalidad a largo plazo de los pacientes con IAMCEST tras la implantación de este tipo de redes.
- –
No hay estudios que exploren si el desarrollo de estas redes incrementa la equidad tanto en el acceso a las mejores terapias de reperfusión posibles como en los resultados, en términos de mortalidad, en las áreas con y sin hospitales intervencionistas.
- –
El desarrollo del PROGALIAM supuso un cambio en el tratamiento de los pacientes con IAMCEST, y se incrementaron sustancialmente las tasas de reperfusión mediante ICPP.
- –
Estas modificaciones fueron más acentuadas en las áreas sin hospital intervencionista que se vieron beneficiadas en mayor medida por el desarrollo de la red.
- –
La mortalidad ajustada a 5 años fue sistemáticamente menor tras la implantación del PROGALIAM, tanto en general como en cada una de las áreas.
- –
Este impacto en la mortalidad benefició más a las áreas sin hospital intervencionista que lograron la equidad en términos de supervivencia tras el desarrollo de la red.
Los autores quieren expresar su agradecimiento a todas las personas que han hecho y hacen posible el PROGALIAM.