Palabras clave
INTRODUCCIÓN
La prevalencia de fibrilación auricular (FA) está aumentando de manera inexorable en los últimos años debido al envejecimiento de la población, la mayor supervivencia de los pacientes con enfermedades cardiacas y, por supuesto, una mayor frecuencia en su diagnóstico, entre otros factores, y se convierte en un importante problema de salud pública, especialmente por el riesgo asociado de ictus y mortalidad1.
El riesgo anual de ictus en pacientes con FA depende del número de factores de riesgo asociados. Dos de estos principales factores son la edad y la hipertensión arterial (HTA)2, por lo que es fundamental identificar a los pacientes con este binomio para adoptar las medidas preventivas oportunas y reducir el evento cardioembólico, en ocasiones asintomático, que puede contribuir a la demencia vascular y el empeoramiento de la función cognitiva en estos pacientes3.
A pesar de que múltiples trabajos han demostrado que la anticoagulación oral reduce el riesgo de ictus en un 66%, en la práctica diaria se constata una infrautilización de este tratamiento, especialmente en mujeres y ancianos, debido al riesgo de sangrado y la necesidad de monitorización periódica, entre otros factores4,5.
En nuestro país no hay estudios recientes que hayan analizado el manejo de prevención cardioembólica de esta arritmia en el paciente hipertenso y añoso, dos de las condiciones más prevalentes asociadas a la FA y a un mayor riesgo cardioembólico. El objetivo de este trabajo es conocer la prevalencia de FA en los pacientes hipertensos de 65 o más años de edad asistidos en consultas y analizar la utilización de fármacos antitrombóticos en esta población.
MÉTODOS
El registro FAPRES es un estudio epidemiológico transversal, observacional y multicéntrico, de ámbito asistencial, diseñado para conocer la prevalencia de FA en pacientes de edad ≥ 65 años con diagnóstico clínico de HTA en la Comunidad Valenciana. El estudio se realizó entre junio y diciembre de 2008. En él han participado 69 investigadores de atención primaria y unidades hospitalarias de HTA de Alicante, Castellón y Valencia, en una proporción en consonancia con el peso poblacional de cada provincia.
Población de estudio
Durante las 5 semanas que duró el periodo de reclutamiento, cada investigador incluyó de forma consecutiva a los primeros 3 pacientes que acudieron a la consulta el primer día de visita de la semana, siempre y cuando cumplieran todos los criterios de inclusión y ninguno de los de exclusión.
Los criterios de inclusión fueron: a) pacientes de edad ≥ 65 años; b) diagnóstico previo de HTA como mínimo desde 3 meses antes del inicio del estudio (presión arterial en consulta ≥ 140/90 mmHg en varias ocasiones o con tratamiento antihipertensivo previo), y c) otorgar su consentimiento a participar en el estudio. Los criterios de exclusión fueron edad < 65 años, circunferencia del brazo > 42 cm, no otorgar el consentimiento a participar en el estudio o afecciones que incapacitaran para realizar el estudio (p. ej., falta de colaboración manifiesta, demencia, etc.).
Se recogió el consentimiento informado por escrito de todos los pacientes y el estudio se realizó siguiendo los principios de la declaración de Helsinki (Edinburgh amendmend, 2000), tras su aprobación por un comité ético hospitalario (Comité Ético de Investigación Clínica del Hospital General Universitario de Castellón).
Evaluación clínica
Los factores de riesgo y la historia cardiovascular de los pacientes se recogieron siguiendo un cuestionario estandarizado. Se registraron la edad en años, el sexo, datos antropométricos, antigüedad de la HTA, antecedentes familiares en primer grado de enfermedad cardiovascular precoz (mujeres < 65 años, varones < 55 años) y personales de consumo elevado de alcohol, sedentarismo, tabaquismo, diabetes mellitus, dislipemia, cardiopatía estructural (enfermedad coronaria o insuficiencia cardiaca), ictus previo, arteriopatía periférica y nefropatía6. Entre los antecedentes se recogió también si había episodios previos de FA documentados, con el objetivo de identificar casos de FA paroxística o persistente que se hubieran revertido a ritmo sinusal.
Se consideró diabético a todo paciente con antecedentes de diabetes mellitus o que ya estuviera recibiendo tratamiento para ella. Se consideró paciente con hipercolesterolemia el antecedente de elevación del colesterol de las lipoproteínas de baja densidad (cLDL) (> 160 mg/dl) o ya estuvieran recibiendo tratamiento con dieta o hipolipemiantes7. Se consideró fumador a quien decía haber consumido al menos 1 cigarrillo/día el último mes8. Por el contrario, al paciente que hubiera dejado de fumar al menos 1 año antes se lo consideró ex fumador. Se consideró no sedentario a quien reconocía que andaba activamente al menos 30 min/día o hacía algún tipo de deporte 3 días/semana9, y consumidor habitual de alcohol, a quién refería una ingesta diaria ≥ 4 cervezas, 4 vasos de vino o 2 güisquis o similares10. Se consideró nefropatía cuando había antecedente de microalbuminuria (20-299 mg/24 h), proteinuria (≥ 300 mg/24 h) o creatinina sérica elevada (> 1,2 mg/dl en mujeres y > 1,3 mg/dl en varones)11.
Se recogió el tratamiento farmacológico que el paciente estaba recibiendo en el momento de la consulta, específicamente los fármacos antihipertensivos y el tratamiento preventivo cardioembólico (anticoagulantes o antiagregantes). Asimismo se realizó una exploración física con recogida de datos antropométricos (peso, talla y perímetro abdominal) y se tomó la presión arterial en dos ocasiones consecutivas, tomando como valor de referencia la media de ambas mediciones. Los datos analíticos se recogieron de la historia clínica si se disponía de ellos en los últimos 6 meses o se solicitaron al laboratorio en ese momento. El filtrado glomerular se determinó mediante la fórmula del MDRD (estudio Modification of Diet in Renal Disease). El cuestionario con la historia clínica se enviaba a través de una CRD (misma plataforma utilizada en el proyecto Cardiorisc, disponible en: www.cardiorisc.com) a un centro para el procesamiento de los datos.
También se realizó a todos los pacientes un electrocardiograma (ECG) que se remitía por correo ordinario a un centro de referencia, donde dos cardiólogos expertos que desconocían los datos clínicos de los pacientes analizaban el ritmo cardiaco de manera independiente. En caso de discrepancia entre ellos, se consultaba con un tercer especialista. Otros parámetros analizados en el ECG fueron la frecuencia cardiaca, la presencia de hipertrofia ventricular izquierda (HVI) (mediante criterio de Sokolov, Cornell o sobrecarga ventricular), trastornos de la conducción interventricular y ondas Q de necrosis miocárdica. Se realizó aleatoriamente una auditoría externa de un 10% de los cuestionarios registrados para comprobar la fiabilidad de los datos incluidos.
Se incluyó en el grupo de pacientes con FA a todos los que presentaran la citada arritmia en el ECG (fuera conocida o no) o tuvieran antecedentes documentados de FA aunque al examen estuvieran en ritmo sinusal, que probablemente correspondían a formas paroxísticas o cardiovertidas. En caso de aleteo auricular, se incluía al paciente en el grupo de FA, dado que las recomendaciones antitrombóticas son similares. Asimismo, con el objetivo de analizar el tratamiento antitrombótico (anticoagulación o antiagregación) según el tipo de FA, se dividió a los pacientes con FA en tres grupos: a) pacientes con antecedentes de FA y que presentaban la arritmia en el ECG (FA permanente y conocida); b) pacientes con antecedentes de FA y en ritmo sinusal al examen (episodio previo de FA), y c) pacientes sin antecedentes de FA y con FA en el ECG (FA no conocida). Finalmente se determinó la puntuación CHADS2 de los pacientes con FA para valorar el riesgo de ictus (edad > 75 años, HTA, diabetes mellitus, insuficiencia cardiaca o ictus previo) y la correcta indicación del tratamiento anticoagulante (CHADS2 > 1)12. Las contraindicaciones para la anticoagulación también se recogieron en el estudio.
Análisis estadístico
Todos los datos recogidos en el estudio se describen en términos de tendencia central, medidas de dispersión y frecuencias relativas. Se compararon los resultados entre los tres grupos de pacientes analizados. Para la comparación de variables cuantitativas entre los dos grupos (pacientes con o sin FA) se utilizó el test de la t de Student; para la comparación de las variables categóricas, el test de la c2, así como el cálculo de medidas de efecto (odds ratio [OR] para las variables categóricas y diferencias de medias para las variables cuantitativas). En el análisis comparativo del tratamiento antitrombótico según el tipo de FA en los tres grupos, se utilizó el test de ANOVA. Para determinar las variables relacionadas de forma independiente con la presencia de FA (en el ECG o con episodio previo), se realizó un análisis multivariable de regresión logística en el que se incluyeron todas las variables que resultaron significativas en el análisis univariable y las de reconocida relevancia clínica. Se considera significación estadística un valor de p < 0,05. Para el análisis se utilizó el programa estadístico SPSS versión 15.
RESULTADOS
Se ha incluido a un total de 1.028 pacientes hipertensos, con una media de edad de 72,8 años, de los que el 52,7% eran mujeres. Se reclutó al 82,5% de los pacientes desde consultas de atención primaria (848 casos) y a los demás desde unidades hospitalarias de HTA.
Al analizar el ECG, se observó que el 6,7% de los pacientes presentaba FA (67 casos de FA y 2 de aleteo auricular), cuya arritmia se desconocía en 17 casos (1,7%). Se observó un aumento lineal de la prevalencia de FA en el ECG en relación con la edad, pasando del 3,2% en los pacientes de 65-69 años al 11,9% en los de más de 80 años. Además, 37 pacientes en ritmo sinusal tenían antecedentes de FA (3,6%), que podría corresponder a formas paroxísticas o permanentes revertidas a ritmo sinusal, por lo que la prevalencia total de FA en nuestra serie fue del 10,3%. La prevalencia fue significativamente más elevada en los pacientes reclutados desde las unidades de HTA que en los de atención primaria (el 23,9 frente al 7,4%; p < 0,001).
Los pacientes con FA (episodio previo o FA en curso) tenían una media de edad mayor, así como más antecedentes de enfermedad cardiaca asociada (cardiopatía isquémica o insuficiencia cardiaca) y mayor tiempo de evolución de la HTA (tabla 1). La HVI y las alteraciones del complejo QRS también fueron más frecuentes en esta población. Por el contrario, el filtrado glomerular era menor en los pacientes con FA (tabla 2). Cuando analizamos el grupo de pacientes en los que la FA no era conocida (17 casos), observamos que éstos eran significativamente más jóvenes que los pacientes con FA en el ECG conocida (72,5 ± 3,6 frente a 76,7 ± 6,3 años; p < 0,05), realizaban más ejercicio físico y tenían menos antecedentes de insuficiencia cardiaca; por el contrario, no había diferencias en la respuesta ventricular en el ECG. Probablemente esta menor repercusión clínica pudiera justificar en parte el desconocimiento de la arritmia.
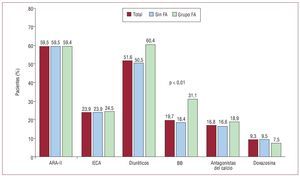
Una gran parte de los pacientes recibió fármacos que bloquean el eje renina-angiotensina para el control de la HTA. En la figura 1 se recogen los fármacos antihipertensivos empleados en nuestra población. No se objetivaron diferencias en los subgrupos analizados, salvo un uso de bloqueadores beta significativamente mayor en los pacientes con FA (el 31,1 frente al 18,4%; p < 0,01).
Fig. 1. Tratamientos antihipertensivos utilizados en la población. Comparación por subgrupos. ARA-II: antagonistas de los receptores de la angiotensina II; BB: bloqueadores beta; FA: fibrilación auricular; IECA: inhibidores de la enzima de conversión de angiotensina.
Si analizamos el tratamiento anticoagulante en función del tipo de FA, observamos que la anticoagulación en los pacientes con FA conocida (52 casos) asciende al 71,2%, mientras que 3 de los 17 pacientes con FA no conocida recibían anticoagulación por otros motivos (17,6%) (tabla 3). La tasa de anticoagulación en el grupo de pacientes con episodio previo de FA y en ritmo sinusal al examen era del 37,8% (14 pacientes). De los 106 pacientes con FA, observamos que 73 presentaban una puntuación CHADS2 > 1 (68,9%), con una mayor proporción en el grupo de FA persistente (80,8%) (tabla 3). Si analizamos la adecuación del tratamiento anticoagulante definido por los pacientes que tienen indicación de anticoagulación por un CHADS2 > 1 y están recibiendo el tratamiento, observamos que están correctamente tratados el 76,2% del grupo con FA permanente, el 41,7% del grupo con episodio previo y el 14,3% del grupo con FA no conocida. Únicamente 3 pacientes con FA tenían contraindicado recibir tratamiento anticoagulante (2,8%).
En el análisis multivariable, los factores asociados a la presencia de FA (en el ECG o episodio previo) fueron edad, cardiopatía estructural (enfermedad coronaria o insuficiencia cardiaca), consumo de alcohol y HVI por sobrecarga ventricular (tabla 4). Por el contrario, el ejercicio físico se asoció con un menor riesgo de FA, cercano a la significación.
DISCUSIÓN
Nuestro trabajo es uno de los pocos estudios de nuestro país que analizan la prevalencia y el tratamiento antitrombótico de la FA en una población específicamente hipertensa y mayor de 65 años, independientemente del tipo de FA (antecedente previo o FA en curso) y pone de manifiesto una prevalencia total del 10,3%, con una tasa muy alta de empleo de fármacos antitrombóticos, especialmente en los pacientes con FA en el ECG conocida. Además refleja que en 1 de cada 4 pacientes con FA en el ECG no se conocía dicha arritmia, con las implicaciones terapéuticas y pronósticas que ello conlleva.
El estudio CARDIOTENS 1999, con un diseño transversal y llevado a cabo en los ámbitos de atención primaria y especializada en nuestro país, mostró una prevalencia general de FA crónica del 4,8%, que alcanzaba el 11,1% en individuos de más de 80 años13. En este estudio, el diagnóstico de FA se basó en los antecedentes recogidos en la historia clínica, sin realizar por protocolo un ECG, y tampoco se registraron los casos de FA paroxística o aislada, lo cual puede limitar la estimación real de la prevalencia de la arritmia. La FA se caracteriza por su patrón temporal, con periodos en ritmo sinusal, de ahí la necesidad de buscar activa y repetidamente esta arritmia, especialmente en los pacientes en riesgo, para reducir el riesgo cardioembólico mediante el tratamiento adecuado. Otro de los estudios epidemiológicos realizados en nuestro país, el registro PREV-ICTUS, sobre una población de 7.108 sujetos de más de 60 años (el 73% con HTA), observó FA en el ECG en el 8,5% de los pacientes, prevalencia que aumenta de manera lineal con la edad, desde el 4,5% en sujetos con edades entre 60 y 64 años hasta un 16,5% en los de edad > 85 años14. No se tuvo en cuenta en este análisis a los pacientes con episodio previo de FA. Llama la atención que la presencia de FA en el ECG es ligeramente superior a la registrada en nuestro estudio, a pesar de que nuestra población tenía mayor riesgo, pues todos eran hipertensos. Evidentemente, no podemos comparar estos resultados, pues el análisis del ECG en el PREV-ICTUS no fue centralizado y la lectura la llevó a cabo cada uno de los investigadores, con las limitaciones que ello puede conllevar. Una explicación que puede justificar esa menor prevalencia de FA en el ECG en nuestra población es la alta tasa de empleo de fármacos que bloquean el eje renina-angiotensina-aldosterona para el tratamiento de la HTA. En este sentido, son múltiples los estudios publicados que han puesto de manifiesto una reducción en la incidencia de FA con el empleo de inhibidores de la enzima de conversión de angiotensina (IECA) o antagonistas de los receptores de la angiotensina II (ARA-II)15,16.
Desde un punto de vista práctico, uno de los principales avances en el tratamiento de los pacientes con FA en las últimas dos décadas ha sido la demostración de que se reducen los episodios embólicos con el tratamiento anticoagulante de los pacientes en alto riesgo. En amplios estudios aleatorizados de prevención del ictus en FA, los principales factores de riesgo asociados fueron la edad avanzada, el sexo femenino, el ictus o el accidente isquémico transitorio previo, la HTA y la diabetes mellitus17. Diversos trabajos reflejan tasas de empleo de anticoagulación en pacientes con FA en torno al 50%18. Nuestros resultados muestran una tasa muy alta de empleo de estos fármacos en pacientes con FA en el ECG, especialmente en el grupo de FA conocida, por encima de otros estudios realizados hace algunos años en nuestro país. En un subanálisis del estudio CARDIOTENS realizado en 999 pacientes con FA, la tasa de empleo de antitrombóticos fue del 33%, con cifras menores en el ámbito de la atención primaria, y significativamente menos en los pacientes de mayor edad19, a pesar de que es en esta población en la que se produce el mayor beneficio neto20. El miedo a las caídas y el riesgo de sangrado constituyen los factores limitantes más poderosos a la hora de no anticoagular a los pacientes ancianos21. En este sentido, se ha publicado recientemente un estudio que refleja que el tratamiento anticoagulante en pacientes mayores de 80 años es aceptable por su bajo riesgo si se realiza un adecuado seguimiento del tratamiento22. Este incremento en el uso de fármacos antitrombóticos en pacientes con FA en la última década también ha sido corroborado en otros países.
Un hallazgo llamativo en nuestro estudio es una menor utilización de fármacos antitrombóticos en pacientes con episodios previos de FA que están en ritmo sinusal y tienen indicación por un CHADS2 > 1 (41,7%), a pesar de que las últimas guías indican claramente que el subtipo de FA no debe influir en la decisión de anticoagulación y que esta decisión debe basarse en los factores de riesgo y las contraindicaciones23. Este dato puede reflejar la menor concienciación de los médicos sobre el riesgo cardioembólico en estas situaciones. Datos del Euro Heart Survey on Atrial Fibrillation corroboran esa menor tasa de anticoagulación oral en los pacientes con FA paroxística (51%) respecto a los pacientes con FA persistente (80%) y FA permanente (76%), a pesar de que observan que el riesgo de ictus en la FA paroxística es al menos comparable al de las FA persistente y permanente24. Estos hallazgos también han sido confirmados por otros trabajos realizados en distintas poblaciones25,26.
Limitaciones
Una de las principales limitaciones de este tipo de registros es el número de sujetos reclutados y la representatividad de nuestra muestra con respecto al universo de pacientes con esta enfermedad, ya que siempre habrá un sesgo de selección, habida cuenta de que los pacientes más graves y más motivados son los que contactan habitualmente con el sistema sanitario y probablemente se encuentran más representados en estos estudios. Pese a este sesgo de selección, nuestro estudio muestra el manejo real de prevención cardioembólica de esta arritmia en nuestro entorno, alejado de los grandes ensayos clínicos. Por otro lado, el carácter transversal del estudio impide una adecuada evaluación de causaefecto y puede dar lugar a asociaciones no esperadas, como el mejor control de la presión arterial en pacientes con FA. Pese a ello, estas limitaciones no invalidan los resultados de nuestro estudio, que analiza la presencia de FA mediante un análisis centralizado del ECG en el paciente hipertenso de 65 o más años de edad en una población mediterránea.
CONCLUSIONES
Nuestro trabajo muestra una prevalencia de FA en el paciente hipertenso ligeramente por debajo de la observada en otros estudios realizados en nuestro país y refleja su fuerte asociación con la edad avanzada, la cardiopatía estructural (incluida HVI por ECG) y el consumo de alcohol. Además, refleja una elevada tasa de empleo de fármacos antitrombóticos (especialmente anticoagulantes) en los pacientes con FA en el ECG conocida, lo que traduce la alta concienciación de los médicos sobre el riesgo cardioembólico de esta situación. Por el contrario, menos de la mitad de los pacientes con episodio previo de FA y en ritmo sinusal reciben este tratamiento, a pesar de tener un riesgo significativo de ictus (CHADS2 < 1).
AGRADECIMIENTOS
A laboratorios Lácer por su contribución, su ayuda y su constante dedicación a este proyecto. A todos los investigadores participantes, sin cuyos trabajo y esfuerzo diario no habría sido posible su realización.
INVESTIGADORES DEL REGISTRO FAPRES
Juan Alberola, Vicente Javier; Maestre Amat, Luis; Mateo Limiñana, José Manuel; Monleón Gómez, José; Montagud Moncho, Miguel; Guinot Martínez, Enrique; Gamón Pastor, José Blas; Salanova Penalba, Alejandro; Sanchis Domenech, Carlos; Pallares Carratala, Vicente; Palacios Del Cerro, Antonio; Pérez Martínez, Rafael; Baudet Dejean, Chantal; Pérez Alonso, Manuel; Fácila Rubio, Lorenzo; Sipan Sarrión, Yolanda; Saro Pérez, Eugenia; Villaro Gumpert, Juan; Cabrera Ferriols, M. Ángeles; Fraile Fraile, Belén; Carbonell Franco, Francisco; Cornejo Mari, Francisco Javier; Barberá Comes, Javier; Quiles Añon, Fernando; Llisterri Caro, José Luis; Almenar Cubells, Enrique; Casado González, Joaquín; Godoy Rocati, Diego; Martínez Guerola, Carmen; Bonet García, Jorge Alejo; Blázquez Encinar, Julio César; Botella Estrada, Carlos; Saen Alcoy, Montepio; Almarcha Pérez, Natividad; Salanova Chilet, Lorena; Torres Ferrando, Miquel; Debon Belda, Manuel; Fluixa Carrascosa, Carlos; Aznar Baset, Lucía; Vivancos Aparicio, Diego; Pineda Cuenca, Manuel; Obarrio Moreno, Alicia; Núñez Jorge, Carlos; Matoses Nacher, Daniel; Baño Aracil, Manuel; Balanza Garzón, Alicia; García Palomar, Carlos; Peña Forcada, Enrique; Raga Casasus, José; Martínez Lahuerta, Juan; Mendizábal Núñez, Andrea; Santos Alonso, Eufrosina; Corbí Pascual, Miguel; Lillo Sánchez, Antonio; Martorell Adsuara, Vicente; Sánchez Ruiz, Tomás; Ortiz Díaz, Francisco; Llinares Orts, José Francisco; Lahoz Ferrer, Julio; Morillas Blasco, Pedro; Pertusa Martínez, Salvador; Manclus Montoya, Carlos; Adriá Mico, José Manuel; Llaudes Soler, Ricardo; Castillo Castillo, Jesús; Llopis Martínez, Francisco; Ruiz De La Prada Abarzuza, Ignacio; Nebot Rico, Lidia.
ABREVIATURAS
ECG: electrocardiograma.
FA: fibrilación auricular.
HTA: hipertensión arterial.
HVI: hipertrofia ventricular izquierda.
El estudio se ha realizado con una beca no condicionada de laboratorios Lácer.
Full English text available from: www.revespcardiol.org
Correspondencia: Dr. P.J. Morillas Blasco.
Sección de Cardiología. Hospital Universitario de San Juan.
Ctra. Nacional 332 Alicante-Valencia, s/n. 03550 Sant Joan d'Alacant. Alicante. España.
Correo electrónico: pedromorillas@teleline.es
Recibido el 7 de noviembre de 2009.
Aceptado para su publicación el 22 de febrero de 2010.