El riesgo residual lipídico se define como el exceso de complicaciones cardiovasculares en pacientes con buen control del colesterol unido a liproteínas de baja densidad y se atribuye fundamentalmente al colesterol unido a lipoproteínas de alta densidad y los triglicéridos. El objetivo del estudio fue describir la magnitud y las características asociadas al riesgo residual lipídico en pacientes con antecedentes de revascularización coronaria.
MétodosEstudio multicéntrico, transversal y observacional. Se definió riesgo residual lipídico por la presencia de colesterol unido a lipoproteínas de alta densidad < 40mg/dl y/o triglicéridos > 150mg/dl en pacientes con colesterol unido a liproteínas de baja densidad < 100mg/dl.
ResultadosSe incluyó a 2.292 pacientes, con una media de edad de 65,5±12,4 años. El 94,1% estaba en tratamiento con estatinas y el 4,8% no recibía ningún tratamiento hipolipemiante; el tratamiento únicamente con estatinas (74%) fue la estrategia más común, seguida de la combinación con ezetimiba (17%). La prevalencia de colesterol unido a lipoproteínas de alta densidad < 40mg/dl fue del 35,8%; la de hipertrigliceridemia, del 38,9%, y la de colesterol unido a liproteínas de baja densidad > 100mg/dl, 44,9%. El 29,9% de los pacientes constituyeron el colectivo de riesgo residual lipídico. Estos pacientes presentaron un perfil clínico similar, salvo por una media de edad ligeramente inferior, más diabetes y sexo masculino. El análisis multivariable identificó asociación positiva de la diabetes y el sexo masculino con riesgo residual lipídico; diabetes, tabaquismo activo, sexo masculino y el tratamiento con fibratos se asociaron al colesterol unido a lipoproteínas de alta densidad < 40mg/dl; y diabetes, tabaquismo, obesidad abdominal y el tratamiento con fibratos, a la hipertrigliceridemia.
ConclusionesCasi una tercera parte de los pacientes con antecedentes de revascularización coronaria presentan colesterol unido a liproteínas de baja densidad < 100mg/dl y colesterol unido a lipoproteínas de alta densidad bajo y/o triglicéridos elevados en la práctica clínica diaria, el denominado riesgo residual lipídico.
Palabras clave
La hipercolesterolemia es un factor de riesgo establecido e independiente de sufrir cardiopatía isquémica1, 2, 3. La concentración sérica de lipoproteínas de baja densidad (LDL) se correlaciona directa y linealmente con la incidencia de complicaciones cardiovasculares, especialmente de eventos isquémicos; de hecho, el objetivo de control de la hipercolesterolemia es la concentración sérica de colesterol unido a LDL (cLDL)4, 5. Sin embargo, el metabolismo lipídico es muy complejo y se han identificado diversas lipoproteínas implicadas en el inicio, el desarrollo y la inestabilización de todo el proceso aterosclerótico, principalmente las lipoproteínas de alta densidad (HDL)6, 7, 8, 9, los triglicéridos10, 11, 12 o las lipoproteínas de muy baja densidad (VLDL)13. El exceso de complicaciones observado a pesar del control intensivo de los factores de riesgo cardiovascular se ha denominado riesgo residual que se atribuye a la coexistencia de otros factores de riesgo, la naturaleza evolutiva de la enfermedad aterotrombótica y, en lo referente al riesgo residual lipídico, a otras alteraciones lipídicas en pacientes con cLDL en objetivo, especialmente colesterol unido a HDL (cHDL) bajo y/o triglicéridos elevados4, 14.
La verdadera prevalencia del riesgo residual lipídico no está bien descrita, pero parece ser más prevalente en los pacientes con enfermedad cardiovascular establecida, especialmente la cardiopatía isquémica14, 15, 16. Los estudios de prevención secundaria se han centrado en describir el grado de control de la concentración sérica de cLDL17, 18, 19, 20, 21 y hay pocos datos sobre otras alteraciones del perfil lipídico en los pacientes con cardiopatía isquémica.
Las teorías más actuales en relación con la aterosclerosis reflejan que en su formación y su desestabilización participa un desequilibrio a favor de las lipoproteínas ricas en apolipoproteína B, como LDL, quilomicrones o VLDL, frente a las lipoproteínas ricas en apolipoproteína A9, 22. Sin embargo, estas determinaciones no suelen estar disponibles en la práctica clínica diaria y las concentraciones séricas de cLDL, cHDL y triglicéridos son las determinaciones empleadas en la mayoría de los escenarios clínicos implicados en la prevención cardiovascular. Además, la utilidad y el valor predictivo de estas determinaciones, que explicarían en parte el denominado riesgo residual, son válidos y en ellas se sustenta la mayor parte de la evidencia científica1, 12, 23, 24. Por otra parte, las estatinas son la principal estrategia terapéutica de la hipercolesterolemia, especialmente en los pacientes con cardiopatía isquémica establecida, y tienen efecto muy potente en las LDL, pero mucho menor o neutro en las HDL y los triglicéridos25.
Con la hipótesis de que los pacientes con cardiopatía isquémica tendrían una prevalencia de riesgo residual lipídico a pesar de elevada tasa de tratamiento hipolipemiante, los objetivos del presente estudio son, por una parte, analizar las características clínicas y la magnitud del riesgo residual en una población de pacientes con cardiopatía isquémica, definidos por el antecedente de revascularización coronaria quirúrgica o percutánea, y por otra, describir las características clínicas asociadas a la presencia de riesgo residual.
MÉTODOSDiseño del estudioEstudio transversal, observacional y multicéntrico de pacientes con antecedente de intervencionismo coronario percutáneo (ICP) o revascularización coronaria quirúrgica (bypass). Los criterios de inclusión fueron: edad > 18 años, revascularización coronaria quirúrgica o percutánea más de 3 meses antes, historia clínica completa disponible y la aceptación a participar en el estudio y firmar el consentimiento informado; los únicos criterios de exclusión fueron denegar el consentimiento informado o no cumplir alguno de los criterios de inclusión. Se incluyó a pacientes con antecedente de revascularización de más de 3 meses con la finalidad de incluir a pacientes estables que estuvieran desarrollando su actividad cotidiana y mantuvieran su dieta habitual. Se invitó a participar a 205 investigadores especialistas en cardiología de todo el territorio nacional, a partir de los listados de las secciones científicas de las Sociedad Española de Cardiología, de los que finalmente participaron 199. Los investigadores pertenecían a 16 comunidades autónomas diferentes y reclutaron a los pacientes desde las consultas externas vinculadas a un hospital (162; 81,4%) o en centros de consultas de especialistas (37; 18,6%). Cada investigador incluyó a los primeros 14 pacientes consecutivos atendidos en consultas externas que cumplieran los criterios de inclusión. Se reclutó a 2.460 pacientes y se excluyó a 168 que o no cumplían los criterios de inclusión o no tenían los datos para el análisis. Finalmente se analizaron los datos de 2.292 pacientes (el 93,2% del total).
Se elaboró un cuestionario específico para el estudio, en papel, para cada paciente. De todos los pacientes, se recogieron edad, peso, talla, perímetro abdominal, antecedentes cardiológicos, tratamientos médicos y dosis. El protocolo del estudio y el consentimiento informado fueron aprobados por el Comité de Ética del Complejo Hospitalario Universitario Clínico de Santiago de Compostela, A Coruña.
Para establecer el tamaño muestral necesario para satisfacer los objetivos del estudio, se planteó un método de muestreo aleatorio no probabilístico (inclusión de pacientes por estricto orden consecutivo). Sobre el supuesto de máxima indeterminación, en el que p=q=50%, y estableciendo que el nivel de precisión fuese del 2% y con un intervalo de confianza (IC) del 95%, el tamaño de muestra necesario sería de 2.377 pacientes evaluables. Para asegurar la calidad y el correcto desarrollo del estudio, se contrató a una empresa externa (Phidea S.L.), que centralizó toda la información generada durante el desarrollo del estudio con objeto de garantizar la fidelidad de los datos recogidos. Se regeneró una base de datos que fue remitida directamente al comité científico del estudio.
Definición de variablesSe consideró que cumplían los objetivos terapéuticos relativos al control de lípidos los pacientes que alcanzaban los siguientes valores séricos: colesterol total < 180mg/dl; cLDL < 100mg/dl; cHDL>40mg/dl, y triglicéridos < 150mg/dl4; por lo tanto, se definió el riesgo residual lipídico como los pacientes con cLDL controlado (< 100mg/dl) pero sin control de cHDL (< 40mg/dl) y/o los triglicéridos (> 150mg/dl). Para el antecedente de diabetes mellitus, se aceptó la constatación en la historia clínica de un diagnóstico previo, seguir tratamiento farmacológico específico o el registro consecutivo de dos glucemias en ayunas > 126 mg/dl26. Se consideró hipertensión arterial en caso de obtenerse dos mediciones consecutivas de presión arterial ≥ 140/90mmHg o se siguiese tratamiento antihipertensivo específico27. Se consideró obesidad cuando el índice de masa corporal > 30 y obesidad abdominal cuando el perímetro abdominal era > 102 cm en varones o > 88 cm en mujeres4. El filtrado glomerular se estimó a partir de los valores séricos de creatinina según la fórmula abreviada del estudio Modification of Diet in Renal Disease28: (186×creatinina – 1,154×edad – 0,203) (× 0,742 en mujeres).
Los antecedentes de claudicación de la marcha, revascularización de extremidades inferiores, amputación o diagnóstico establecido se codificaron como enfermedad arterial periférica. Se recogieron como antecedente de accidente cerebrovascular los casos en que figurara en la historia clínica o algún informe médico el diagnóstico de accidente cerebrovascular isquémico, hemorrágico o transitorio. A todos los pacientes se les preguntó por el consumo de alcohol; a los que respondieron que consumían regularmente algún tipo de bebida alcohólica, se los clasificó por la ingesta alcohólica en: bebedor de 1-2 vasos de vino/día, 1-2 cervezas/día, 3-4 bebidas alcohólicas/semana o consumidor de cantidades mayores que esas; en este caso, se registró específicamente el consumo de alcohol en g/día. Se clasificó el grado de actividad física como moderada (< 3 episodios semanales de ejercicio > 30 min), intensa (> 3 episodios semanales de ejercicio > 30 min) y sedentario (ningún episodio>30 min/semana).
Análisis estadísticoTodas las variables siguieron una distribución normal y se presentan como media±desviación estándar, salvo los triglicéridos, que se presentan como mediana [intervalo intercuartílico]. Las comparaciones de las medias de variables cualitativas se analizaron mediante test de la χ2 y las cuantitativas, mediante pruebas de la t de Student. El análisis multivariable se llevó a cabo mediante regresión logística binaria y los resultados se presentan ajustados por edad y sexo en forma de odds ratio (OR) (IC del 95%). Se atribuyó significación estadística a los valores de p ≤ 0,05. Los datos fueron procesados mediante el paquete estadístico SPSS 15.0 (SPSS Inc.; Chicago, Illinois, Estados Unidos).
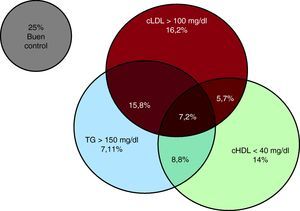
RESULTADOSLa presencia de alguna alteración del perfil lipídico entre los 2.292 pacientes incluidos fue elevada, puesto que el 44,9% tenían cLDL > 100mg/dl; el 38,5%, cHDL < 40mg/dl, y el 38,9%, triglicéridos > 150mg/dl. Al analizar la combinación de estas alteraciones del perfil lipídico, se observó que el 29,9% presentaba HDL < 40mg/dl y/o triglicéridos > 150mg/dl, con cifras de LDL < 100mg/dl (Figura 1); estos constituyeron el grupo de riesgo residual lipídico. Tal y como se muestra en la Tabla 1, este subgrupo de pacientes mostró una media de edad ligeramente inferior, mayor prevalencia de diabetes mellitus, sexo masculino y revascularización coronaria en forma de ICP. Respecto a los resultados de las analíticas, no se observaron otras diferencias relevantes además de los parámetros incluidos en la definición de riesgo residual lipídico (Tabla 2).
Figura 1. Combinación de las diferentes alteraciones del perfil lipídico. cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; TG: triglicéridos.
Tabla 1. Características generales de los pacientes en función del tipo de presencia de riesgo residual lipídico
| Total | Sin RLR | Con RLR | p | |
| Pacientes | 2.292 | 1.606 (70,1) | 686 (29,9) | |
| Edad (años) | 65,5±12,4 | 66,1±12,2 | 64,1±12,7 | < 0,01 |
| Varones, % | 78,2 | 76,5 | 82 | < 0,01 |
| Evolución (años) | 3,3±4,2 | 3,4±4,3 | 3±3,9 | 0,03 |
| ICP, % | 76,6 | 74,6 | 81,2 | < 0,01 |
| PA sistólica (mmHg) | 132,3±18,6 | 133,1±18,5 | 130,3±18,6 | 0,01 |
| PA diastólica (mmHg) | 75,9±10,9 | 76,2±10,9 | 75,1±10,9 | 0,02 |
| IMC | 28,5±4,1 | 28,4±4,1 | 28,5±4 | 0,54 |
| Sobrepeso, % | 49,3 | 50,4 | 46,8 | 0,12 |
| Obesidad, % | 29,1 | 28,3 | 30,9 | 0,21 |
| Perímetro abdominal (cm) | 98,8±13,3 | 98,7±13,5 | 99,1±12,6 | 0,47 |
| Obesidad abdominal, % | 44,3 | 43,9 | 45 | 0,66 |
| Dislipemia, % | 71,7 | 72,7 | 69,3 | 0,16 |
| Diabetes mellitus, % | 33,2 | 31,6 | 37 | 0,01 |
| Hipertensión, % | 60,8 | 61,1 | 60,1 | 0,65 |
| Fumadores, % | 48,8 | 47,5 | 51,8 | 0,06 |
| Ex fumadores, % | 10,4 | 9,8 | 11,8 | 0,16 |
| Sedentarismo, % | 42,4 | 43 | 41,1 | 0,41 |
| Consumo de alcohol, % | 28,6 | 29,1 | 27,4 | 0,42 |
| FG < 60 ml/min/1,72 m2, % | 22,8 | 22,8 | 22,6 | 0,41 |
| Enfermedad arterial periférica, % | 11,4 | 11,5 | 11,3 | 0,88 |
| ACV previo, % | 7,2 | 7,3 | 7 | 0,84 |
| Otra ECV, % | 6,2 | 5,7 | 7,5 | 0,12 |
ACV: accidente cerebrovascular; ECV: enfermedad cardiovascular; FG: filtrado glomerular; ICP: intervencionismo coronario percutáneo; IMC: índice de masa corporal; PA: presión arterial; RLR: riesgo lipídico residual.
Los datos expresan n (%) o media±desviación estándar, salvo otra indicación.
Tabla 2. Resultados de las determinaciones bioquímicas en función de la presencia de riesgo lipídico residual
| Total | Sin RLR | Con RLR | p | |
| Colesterol total (mg/dl) | 169,4±40,2 | 181,2±39,6 | 144,3±27,9 | < 0,01 |
| LDL (mg/dl) | 95,6±33,5 | 106,7±34,2 | 73,8±17,5 | < 0,01 |
| HDL (mg/dl) | 46±16,7 | 49,5±15 | 39±17,9 | 0,14 |
| Triglicéridos (mg/dl) | 122 [93-167] | 112 [88-149,8] | 151 [106,2-188,8] | < 0,01 |
| Glucemia (mg/dl) | 123,8±3,9 | 122,5±44,2 | 126,5±43,2 | 0,12 |
| Glucemia en diabéticos (mg/dl) | 143,4±48,4 | 142,4±50 | 154,4±45,3 | 0,42 |
| HbA1C en diabéticos (%) | 7,5±6,2 | 7,6±7 | 7,4±4,5 | 0,73 |
| Creatinina (mg/dl) | 1,1±0,5 | 1±0,4 | 1,2±0,7 | 0,04 |
| Filtrado glomerular (ml/min/1,72 m2) | 76,9±27,4 | 77±28,7 | 76,7±24,4 | 0,8 |
| ALT (UI/l) | 31±22,1 | 30,6±19,1 | 31,7±27,7 | 0,33 |
| AST (UI/l) | 29,4±20,3 | 30±22 | 28,1±15,8 | 0,07 |
| GGT (UI/l) | 48,7±54,8 | 49,1±53,4 | 47,8±57,9 | 0,66 |
| Creatincinasa (mg/dl) | 103,7±76,3 | 103,7±69,7 | 103,8±89,1 | 0,97 |
| Proteína C reactiva (mg/l) | 16,9±56,6 | 16±51 | 19,3±69,6 | 0,64 |
ALT: alanina transaminasa; AST: aspartato transaminasa; GGT: gammaglutamil transaminasas; HbA1c: glucohemoglobina; HDL: lipoproteínas de alta densidad; LDL: lipoproteínas de baja densidad; RLR: riesgo lipídico residual.
Valores presentados como media desviación±estándar, excepto los triglicéridos que se presentan como mediana [intervalo intercuartílico].
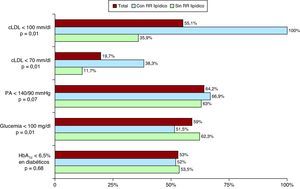
Respecto al tratamiento hipolipemiante, los pacientes con riesgo residual lipídico estaban tratados más frecuentemente con atorvastatina y menos con ezetimiba, sin que se observasen diferencias significativas en la utilización del resto de hipolipemiantes ni en sus dosis (Tabla 3). Los pacientes con riesgo residual lipídico presentaron mejor control de la concentración sérica de LDL, pero peor control de la glucemia basal, sin que observasen diferencias significativas en el control de la presión arterial o la glucohemoglobina (Figura 2).
Tabla 3. Utilización de hipolipemiantes (%) y dosis empleada (media±desviación estándar) en función de la presencia de riesgo lipídico residual
| Total | Sin RLR | Con RLR | p | |
| Atorvastatina | 57,8 | 56,1 | 61,7 | 0,01 |
| Dosis (mg/dl) | 40±21,8 | 39,5±22 | 41,2±21,4 | 0,18 |
| Simvastatina | 22,7 | 23 | 22 | 0,61 |
| Dosis (mg/dl) | 27,4±11,9 | 27,4±12,3 | 27,3±11,1 | 0,88 |
| Pravastatina | 6,2 | 6,4 | 6 | 0,73 |
| Dosis (mg/dl) | 28,9±10,7 | 28,7±10,6 | 29,5±11,2 | 0,7 |
| Lovastatina | 0,4 | 0,4 | 0,6 | 0,49 |
| Dosis (mg/dl) | 30±19,4 | 33,3±24,2 | 25±10 | 0,54 |
| Fluvastatina | 6,4 | 6,9 | 5,1 | 0,1 |
| Dosis (mg/dl) | 75,5±14,5 | 74,9±15,7 | 77,7±9,6 | 0,33 |
| Ezetimiba | 18,3 | 19,7 | 15 | < 0,01 |
| Fibratos | 3,7 | 3,2 | 4,8 | 0,06 |
RLR: riesgo lipídico residual.
Figura 2. Control de los factores de riesgo en función de la presencia de riesgo lipídico residual. cLDL: colesterol unido a lipoproteínas de baja densidad; HbA1c: glucohemoglobina;PA: presión arterial; RR: riesgo residual.
En la Tabla 4 se muestran los resultados del análisis multivariable de las características asociadas a la presencia de HDL bajo, triglicéridos elevados o riesgo residual lipídico. Puede observarse que la diabetes fue la única variable, junto con la menor edad, que asoció las tres alteraciones; el sexo masculino también se asoció a la presencia de riesgo residual lipídico, mientras que la edad y el tratamiento con ezetimiba se asociaron negativamente. Por otra parte, diabetes, tabaquismo activo, sexo masculino y tratamiento con fibratos se asociaron al cHDL bajo, y las variables que se asociaron a la hipertrigliceridemia fueron diabetes, tabaquismo, obesidad abdominal y el tratamiento con fibratos.
Tabla 4. Análisis multivariable de los factores asociados a la presencia de colesterol unido a lipoproteínas de alta densidad bajo triglicéridos elevados o alguna de estas dos alteraciones en presencia de colesterol unido a lipoproteínas de baja densidad < 100mg/dl (riesgo lipídico residual)
| Variables | cHDL<40 mg/dl | p | Triglicéridos>150 mg/dl | p | RLR | p |
| Edad | 0,98 (0,98-0,99) | < 0,01 | 0,98 (0,98-0,99) | < 0,01 | 0,99 (0,98-0,99) | 0,02 |
| Sexo masculino | 1,81 (1,39-2,34) | < 0,01 | 1,14 (0,89-1,46) | 0,3 | 1,52 (1,16-1,98) | < 0,01 |
| Tabaquismo | 1,57 (1,14-2,15) | < 0,01 | 1,39 (1,01-1,92) | 0,04 | 1,18 (0,85-1,63) | 0,33 |
| Diabetes mellitus | 1,32 (1,07-1,63) | < 0,01 | 1,46 (1,19-1,8) | < 0,01 | 1,35 (1,09-1,68) | < 0,01 |
| IMC>30 | 1,11 (0,87-1,41) | 0,4 | 1,22 (0,96-1,54) | 0,1 | 1,09 (0,85-1,4) | 0,48 |
| Obesidad abdominal | 1,07 (0,85-1,34) | 0,59 | 1,33 (1,06-1,68) | 0,01 | 1,07 (0,84-1,36) | 0,61 |
| Sedentarismo | 1,14 (0,93-1,4) | 0,22 | 1,06 (0,87-1,31) | 0,55 | 0,91 (0,73-1,13) | 0,38 |
| ICP | 1,18 (0,93-1,49) | 0,18 | 1,26 (1-1,6) | 0,05 | 1,4 (1,09-1,8) | < 0,01 |
| Ezetimiba | 0,99 (0,97-1,02) | 0,44 | 1,02 (0,99-1,04) | 0,19 | 0,97 (0,94-0,99) | < 0,01 |
| Fibratos | 1,25 (1,13-1,38) | < 0,01 | 1,39 (1,24-1,57) | < 0,01 | 1,04 (0,94-1,15) | 0,43 |
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; ICP: intervencionismo coronario percutáneo; IMC: índice de masa corporal; RLR: riesgo lipídico residual.
Los resultados se presentan en forma de odds ratio (intervalo de confianza del 95%).
Los resultados de este amplio estudio transversal llevado a cabo en España indican que, a pesar del tratamiento con estatinas en la práctica totalidad de los pacientes sometidos a revascularización miocárdica, tan sólo una cuarta parte de ellos logran los objetivos lipídicos recomendados por las actuales guías de práctica clínica, y la gran mayoría de ellos muestran uno o más parámetros de dislipemia. Además de objetivar que una elevada proporción de pacientes no alcanzan los objetivos de cLDL, se observa una importante proporción de casos con cifras de cHDL bajas y de triglicéridos elevadas tanto en presencia de cLDL controlado como fuera de objetivos. Estos hechos enfatizan la importancia de llevar a cabo esfuerzos para mejorar el conjunto del perfil lipídico en particular en este grupo de pacientes coronarios de alto riesgo.
A pesar de un elevado número de estudios epidemiológicos transversales que analizan la prevalencia de dislipemia en diferentes poblaciones con distintos niveles de riesgo cardiovascular29, en diabéticos17, 30 y pacientes con enfermedad cardiovascular clínica16, 17, 18, 20, 21, 31, este es el primer estudio en España que analiza las características de una amplia cohorte de pacientes sometidos a revascularización coronaria percutánea o quirúrgica. Además, los estudios previos se centraron habitualmente en el cLDL, sin un análisis más completo del perfil lipídico de los pacientes18, 20, salvo el reciente subanálisis de los pacientes incluidos en España del estudio DYSIS21. En este sentido, objetivamos que una elevada proporción de pacientes no alcanzan los objetivos de cLDL o presentan un riesgo residual lipídico relevante y, además, el grado de control de los demás factores de riesgo es similar en estos pacientes, si bien es cierto que el grupo de pacientes con riesgo residual lipídico es mucho más homogéneo que el grupo de pacientes sin riesgo residual, que aunque engloba a pacientes con cLDL fuera de objetivo (> 100 mg/dl), también incluye a algunos con excelente control lipídico (cLDL < 100 mg/dl, cHDL > 40 mg/dl y triglicéridos<150 mg/dl). Nuestro estudio trató de mostrar la prevalencia de riesgo residual lipídico y sus características clínicas asociadas y enfatiza la importancia de llevar a cabo esfuerzos para mejorar integralmente el perfil lipídico, sobre todo en el grupo de pacientes de alto riesgo.
La revascularización coronaria se ha expandido en la práctica clínica en el contexto de pacientes tanto estables como inestables, especialmente mediante el ICP32, 33, lo que enmarca este procedimiento como el más frecuente entre los pacientes con cardiopatía isquémica. Los pacientes con cardiopatía isquémica crónica estable suponen un colectivo con alto riesgo de complicaciones a largo plazo y deben recibir un control estricto de sus factores de riesgo. Según los datos del último EUROASPIRE (European Action on Secondary and Primary Prevention by Intervention to Reduce Events)34, la dislipemia es el factor de riesgo que ha experimentado mayor grado de control en la última década, llegando a cerca del 55% de los pacientes con cLDL en objetivo, dato que coincide con nuestros resultados. Otros registros de prevención secundaria en España16, 18, 20, 21 muestran resultados similares, aunque son muy escasos los datos sobre el riesgo residual lipídico, cHDL bajo y/o triglicéridos elevados en pacientes con cLDL<100mg/dl. Únicamente el subanálisis de los pacientes incluidos en España del estudio DYSIS ha analizado estos aspectos y ha encontrado resultados similares en los pacientes con cardiopatía isquémica, aunque este estudio incluyó a pacientes de prevención primaria y secundaria21. Este efecto parece ser especialmente frecuente y relevante en los pacientes con cardiopatía isquémica, como se observó en el tercer NHANES (National Health and Nutrition Examination Survey), que evidenció que únicamente el 20,3% de los sujetos con cardiopatía isquémica tenían controlados cLDL, cHDL y triglicéridos, frente al 66,7% de los sujetos sin dicha cardiopatía15.
La tasa de tratamiento con estatinas de los pacientes con cardiopatía isquémica ha aumentado exponencialmente en las últimas décadas34, pero estos pacientes siguen presentado un elevado riesgo cardiovascular atribuible en parte a las alteraciones persistentes del perfil lipídico. El papel de los valores bajos de cHDL ha ganado creciente interés por la constatación de sus implicaciones en todas las fases de la aterosclerosis22; sin embargo, sobre la contribución real de la hipertrigliceridemia en el riesgo cardiovascular se ha debatido más y no está claramente aceptada35. Lo cierto es que las concentraciones séricas bajas de cHDL suelen coincidir con valores elevados de triglicéridos, puesto que responden a un metabolismo hepático y lipídico común especialmente determinado por la presencia de obesidad36, diabetes7, 16, 37 o algunos otros componentes del denominado síndrome metabólico38. Los datos de los estudios en prevención secundaria, como el TNT (Treatment to New Targets)7, IDEAL (Incremental Decrease in End Points through Aggressive Lipid Lowering)11, demuestran claramente el valor pronóstico de las HDL como riesgo residual a pesar del tratamiento con dosis máximas de estatinas; sin embargo, un subanálisis del estudio JUPITER39 realizado en el ámbito de la prevención primaria, no encontró tal efecto. Por el contrario, en una muestra de trabajadores españoles, el cociente triglicéridos/HDL fue el mejor predictor de la incidencia de un primer infarto de miocardio24. Estos datos reflejan que el concepto de riesgo residual lipídico parece tener un papel relevante en la prevención cardiovascular, aunque son necesarios más datos para su completa aceptación y su incorporación a la práctica clínica.
Como hemos mencionado, la mayoría de los estudios previos sobre la dislipemia en pacientes con cardiopatía isquémica se han centrado en el cLDL con base en las recomendaciones del National Cholesterol Education Program (NCEP-ATPIII)4. Nuestro estudio incluye una perspectiva más amplia y considera también las cifras de HDL y triglicéridos además del cLDL. Los resultados de nuestro estudio indican que existe una elevada frecuencia de más de una alteración del perfil lipídico; en el grupo total, el 37,5% de los pacientes mostraban dos o tres alteraciones lipídicas simultáneas. Uno de cada 3 pacientes mostraba alterados los valores de cHDL y/o triglicéridos, y este hecho, además de un significativo riesgo residual asociado a una dislipemia grave, representa un importante reto terapéutico. Por otro lado, la presencia de otros factores de riesgo y comorbilidades como diabetes y cardiopatía isquémica contribuye a incrementar sustancialmente el riesgo cardiovascular total de los pacientes. Se ha descrito una asociación inversa entre concentración plasmática de cHDL e incidencia de cardiopatía isquémica6, 8, 37. La cohorte del PROCAM confirma esta asociación incluso tras ajuste por otros factores de riesgo cardiovascular8. Aunque diversos análisis han observado una relación lineal entre las cifras de triglicéridos y la incidencia de cardiopatía isquémica, tras un análisis multivariable dicha relación no se mantiene; este hecho podría deberse a la importante variabilidad interindividual e intraindividual biológica y analítica, pero también a la elevada prevalencia de anomalías adicionales en cHDL y cLDL. Sin embargo, y de acuerdo con una reciente conferencia de consenso sobre el manejo de la dislipemia en pacientes con alto riesgo cardiometabólico, el tratamiento para elevar el cHDL y reducir los triglicéridos tiene indicación de clase II40.
Mediante el modelo multivariable empleado para evaluar los determinantes potenciales del control lipídico, identificamos diversas variables asociadas con una o más alteraciones lipídicas. La edad mostró una asociación negativa, al igual que el tratamiento con ezetimiba, con presentar alguna de las alteraciones implícitas en el concepto de riesgo residual lipídico. La presencia de diabetes se asoció de forma significativa con un pobre control del cHDL y los triglicéridos. Estos hallazgos no son infrecuentes en diabéticos tratados con estatinas que presentan cifras relativamente bajas de cLDL pero presentan habitualmente valores anormales de cHDL y triglicéridos15, 16.
Las principales limitaciones del registro ICP-Bypass podrían derivarse del diseño del estudio. En primer lugar, al tratarse de un estudio transversal, no permite definir factores de riesgo ni el riesgo de complicaciones cardiovasculares posteriores, únicamente asociaciones clínicas. En segundo lugar, al tratarse de pacientes con cardiopatía isquémica estable, no se puede extrapolar sus resultados a los pacientes con síndrome coronario agudo o inestables, aunque el menor tratamiento previo de los pacientes cuando se inicia su enfermedad coronaria hace pensar que en estos pacientes el riesgo residual podría ser incluso mayor. En tercer lugar, la concentración lipídica no se analizó en un laboratorio central. Por último, el hecho de incluir a pacientes que tuvieran toda la historia clínica disponible puede haber seleccionado a los pacientes con mayor seguimiento por los médicos y, por ende, mejor control de los factores de riesgo y de la concentración sérica de colesterol; igualmente, el hecho que los pacientes fueran incluidos únicamente por cardiólogos podría haber seleccionado a enfermos con mejor control de sus factores de riesgo, puesto que, además, no se monitorizó que los investigadores incluyeran estrictamente a pacientes consecutivos.
CONCLUSIONESUna tercera parte de los pacientes con antecedentes de revascularización coronaria y cLDL < 100mg/dl presentan cHDL bajo y/o triglicéridos elevados, lo que se enmarca en el denominado riesgo residual lipídico. La diabetes y la menor edad son las principales características asociadas a la presencia de riesgo residual lipídico. La prevalencia del denominado riesgo residual afecta a la tercera parte de los pacientes con antecedente de revascularización.
FINANCIACIÓNEl registro ICP-Bypass cuenta con una beca no condicionada de laboratorios MSD España.
CONFLICTO DE INTERESESNinguno.
Recibido 20 Diciembre 2010
Aceptado 24 Mayo 2011
Autor para correspondencia: Servicio de Cardiología, Hospital Universitario de Santiago de Compostela, Travesía de la Choupana s/n, 15706 Santiago de Compostela, A Coruña, España. jose.Ramon.Gonzalez.Juanatey@sergas.es