La estratificación del riesgo de los pacientes con síndrome coronario agudo sin elevación del segmento ST (SCASEST) constituye una prioridad tras la sospecha diagnóstica, ya que no solo informa sobre el pronóstico, sino que tiene importantes implicaciones terapéuticas.
La última guía de la Sociedad Europea de Cardiología sobre SCASEST1 plantea una nueva propuesta de estratificación del riesgo dividiendo a los pacientes en 3 grupos: bajo, alto y muy alto riesgo. Elimina el grupo de riesgo intermedio propuesto en la guía previa de 20152, que incluía a los pacientes con GRACE entre 109 y 140, fundamentalmente diabéticos o nefrópatas con SCASEST no complicado.
De hecho, la reciente guía de SCASEST de 20201, en su apartado «Lagunas en la evidencia», reconoce que es necesario disponer de más evidencia en este nuevo y amplio grupo de pacientes con riesgo bajo e indica que la estrategia diagnóstica y terapéutica (en particular el tratamiento invasivo) se debe individualizar.
La hipótesis de nuestro estudio es que entre los pacientes con SCASEST es posible identificar un grupo con riesgo intermedio siguiendo las recomendaciones de la guía de 20152 acerca de la estratificación del riesgo. La propuesta de estratificación del riesgo mediante 4 grupos es más adecuada que la planteada por la nueva guía de 2020 establecida en 3 grupos, ya que el subgrupo con riesgo intermedio presenta un pronóstico diferente que el subgrupo considerado actualmente en bajo riesgo.
Se dispuso de una cohorte prospectiva de 7.597 pacientes con diagnóstico de SCASEST hospitalizados en 2 servicios de cardiología de 2003 a 2017 y una media de seguimiento de 4,4±2,7 años. Del diagnóstico, la estratificación de riesgo, el tratamiento y el seguimiento se encargaron cardiólogos y residentes de cardiología previamente entrenados. Se procedió a una asignación retrospectiva de los eventos a través del análisis de la historia clínica integrada entre niveles asistenciales de ambos centros. Posteriormente, se realizó la clasificación de los pacientes en los 4 grupos de riesgo propuestos por la guía de 20152 y la asignación de eventos durante el seguimiento en las siguientes categorías: a) primer evento cardiovascular adverso mayor (MACE), compuesto de muerte por cualquier causa, infarto de miocardio, hospitalización por insuficiencia cardiaca y revascularización no programada; b) mortalidad por cualquier causa, y c) mortalidad cardiovascular. El comité de ética del hospital aprobó el protocolo del estudio y lo coordinó, lo que incluye la aplicación normativa del consentimiento informado de los pacientes vigente en el momento de su inclusión en el registro.
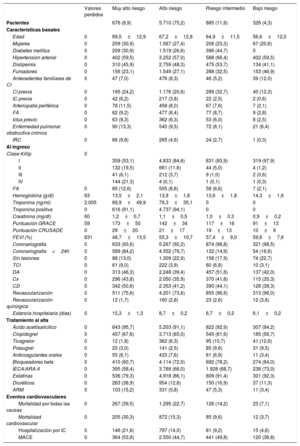
En la tabla 1 se recogen las principales características clínicas de los pacientes estratificados en los 4 grupos de riesgo. Se analizó una cohorte de 7.507 pacientes, (media de edad total, 66,6±12,8 años), de los que 2.049 (27,0%) eran mujeres. Como era de esperar, dicha estratificación identifica grupos de pacientes con diferencias que alcanzan la significación estadística en todas las variables clínicas.
Características basales, hospitalarias y al alta según los grupos de riesgo
| Valores perdidos | Muy alto riesgo | Alto riesgo | Riesgo intermedio | Bajo riesgo | |
|---|---|---|---|---|---|
| Pacientes | 676 (8,9) | 5.710 (75,2) | 885 (11,6) | 326 (4,3) | |
| Características basales | |||||
| Edad | 0 | 69,5±12,9 | 67,2±12,8 | 64,9±11,5 | 56,6±12,0 |
| Mujeres | 0 | 209 (30,9) | 1.567 (27,4) | 206 (23,3) | 67 (20,6) |
| Diabetes mellitus | 0 | 209 (30,9) | 1.519 (26,6) | 396 (44,7) | 0 |
| Hipertensión arterial | 0 | 402 (59,5) | 3.252 (57,0) | 588 (66,4) | 402 (59,5) |
| Dislipemia | 0 | 310 (45,9) | 2.759 (48,3) | 475 (53,7) | 134 (41,1) |
| Fumadores | 0 | 156 (23,1) | 1.549 (27,1) | 288 (32,5) | 153 (46,9) |
| Antecedentes familiares de CI | 0 | 47 (7,0) | 476 (8,3) | 46 (5,2) | 39 (12,0) |
| CI previa | 0 | 165 (24,2) | 1.176 (20,6) | 289 (32,7) | 40 (12,3) |
| IC previa | 0 | 42 (6,2) | 217 (3,8) | 22 (2,5) | 2 (0,6) |
| Arteriopatía periférica | 0 | 78 (11,5) | 458 (8,0) | 67 (7,6) | 7 (2,1) |
| FA | 0 | 62 (9,2) | 477 (8,4) | 77 (8,7) | 9 (2,8) |
| Ictus previo | 0 | 63 (9,3) | 362 (6,3) | 53 (6,0) | 8 (2,5) |
| Enfermedad pulmonar obstructiva crónica | 0 | 90 (13,3) | 540 (9,5) | 72 (8,1) | 21 (6,4) |
| IRC | 0 | 66 (9,8) | 265 (4,6) | 24 (2,7) | 1 (0,3) |
| Al ingreso | |||||
| Clase Killip | 0 | ||||
| I | 359 (53,1) | 4.833 (84,6) | 831 (93,9) | 319 (97,9) | |
| II | 132 (19,5) | 661 (11,6) | 44 (5,0) | 4 (1,2) | |
| III | 41 (6,1) | 212 (3,7) | 9 (1,0) | 2 (0,6) | |
| IV | 144 (21,3) | 4 (0,1) | 1 (0,1) | 1 (0,3) | |
| FA | 0 | 85 (12,6) | 505 (8,8) | 58 (6,6) | 7 (2,1) |
| Hemoglobina (g/dl) | 63 | 13,5±2,1 | 13,9±1,8 | 13,6±1,8 | 14,3±1,6 |
| Troponina (ng/ml) | 2.005 | 89,9±49,9 | 79,3±35,1 | 0 | 0 |
| Troponina positiva | 0 | 616 (91,1) | 4.737 (94,1) | 0 | 0 |
| Creatinina (mg/dl) | 60 | 1,2±0,7 | 1,1±0,5 | 1,0±0,3 | 0,9±0,2 |
| Puntuación GRACE | 59 | 173±50 | 142±34 | 117±16 | 91±13 |
| Puntuación CRUSADE | 0 | 29±20 | 21±17 | 19±13 | 10±9 |
| FEVI (%) | 631 | 48,7±13,5 | 55,3±10,7 | 57,4±9,0 | 59,6±7,6 |
| Coronariografía | 0 | 633 (93,6) | 5.267 (92,2) | 874 (98,8) | 321 (98,5) |
| Coronariografía<24h | 0 | 569 (84,2) | 4.552 (79,7) | 132 (14,9) | 54 (16,6) |
| Sin lesiones | 0 | 88 (13,0) | 1.309 (22,9) | 158 (17,9) | 74 (22,7) |
| TCI | 0 | 61 (9,0) | 222 (3,9) | 60 (6,8) | 10 (3,1) |
| DA | 0 | 313 (46,3) | 2.248 (39,4) | 457 (51,6) | 137 (42,0) |
| Cx | 0 | 296 (43,8) | 2.050 (35,9) | 370 (41,8) | 115 (35,3) |
| CD | 0 | 342 (50,6) | 2.353 (41,2) | 390 (44,1) | 128 (39,3) |
| Revascularización | 0 | 511 (75,6) | 4.201 (73,6) | 855 (96,6) | 313 (96,0) |
| Revascularización quirúrgica | 0 | 12 (1,7) | 160 (2,8) | 23 (2,6) | 12 (3,6) |
| Estancia hospitalaria (días) | 0 | 15,3±1,3 | 8,7±0,2 | 6,7±0,2 | 6,1±0,2 |
| Tratamiento al alta | |||||
| Ácido acetilsalicílico | 0 | 643 (95,7) | 5.203 (91,1) | 822 (92,9) | 307 (94,2) |
| Clopidogrel | 0 | 457 (67,6) | 3.713 (65,0) | 545 (61,6) | 185 (56,7) |
| Ticagrelor | 0 | 12 (1,8) | 362 (6,3) | 95 (10,7) | 41 (12,6) |
| Prasugrel | 0 | 20 (3,0) | 141 (2,5) | 85 (9,6) | 31 (9,5) |
| Anticoagulantes orales | 0 | 55 (8,1) | 433 (7,6) | 61 (6,9) | 11 (3,4) |
| Bloqueadores beta | 0 | 410 (60,7) | 4.114 (72,0) | 692 (78,2) | 274 (84,0) |
| IECA/ARA-II | 0 | 395 (58,4) | 3.769 (66,0) | 1.928 (68,7) | 238 (73,0) |
| Estatinas | 0 | 536 (79,3) | 4.918 (86,1) | 809 (91,4) | 301 (92,3) |
| Diuréticos | 0 | 263 (38,9) | 954 (12,6) | 150 (16,9) | 37 (11,3) |
| ARM | 0 | 103 (15,2) | 331 (5,8) | 47 (5,3) | 11 (3,4) |
| Eventos cardiovasculares | |||||
| Mortalidad por todas las causas | 0 | 267 (39,5) | 1.295 (22,7) | 126 (14,2) | 23 (7,1) |
| Mortalidad cardiovascular | 0 | 205 (30,3) | 872 (15,3) | 85 (9,6) | 12 (3,7) |
| Hospitalización por IC | 0 | 146 (21,6) | 797 (14,0) | 81 (9,2) | 15 (4,6) |
| MACE | 0 | 364 (53,8) | 2.550 (44,7) | 441 (49,8) | 120 (36,8) |
ARA-II: antagonistas del receptor de la angiotensina II; ARM: antagonistas del receptor de mineralocorticoides; CD: coronaria derecha; CI: cardiopatía isquémica; Cx: circunfleja; DA: descendente anterior; FA: fibrilación auricular; FEVI: fracción de eyección del ventrículo izquierdo; IECA: inhibidores de la enzima de conversión de la angiotensina; IC: insuficiencia cardiaca; MACE: eventos adversos cardiovasculares mayores; TCI: tronco coronario izquierdo.
Los valores expresan n (%) o media±desviación estándar.
Se observó un incremento progresivo en la puntuación GRACE entre los 4 grupos de riesgo, con el «intermedio» entre los de bajo y alto riesgo. Se aplicó una estrategia invasiva durante la hospitalización a la mayoría de los pacientes incluidos en las 4 categorías de riesgo.
El análisis estratificado mostró que el grupo de pacientes con riesgo intermedio presentaba un pronóstico a largo plazo diferente que los grupos de pacientes con alto y bajo riesgo de los diferentes eventos analizados, con estos resultados:
- •
Las tasas de incidencia de mortalidad total medida en casos/100 personas-año fueron en los grupos con riesgo bajo, 1,96 (intervalo de confianza del 95% [IC95%], 1,30-2,95); intermedio, 3,91 (IC95%, 3,28-4,57); alto, 4,94 (IC95%, 4,87-5,21), y muy alto, 8,74 (IC95%, 7,75-9,85).
- •
Las tasas de incidencia de mortalidad cardiovascular en los grupos de riesgo bajo, intermedio, alto y muy alto fueron 1,02 (IC95%, 0,58-1,18), 2,64 (IC95%, 2,13-3,26), 3,32 (IC95%, 3,11-3,55) y 6,71 (IC95%, 4,84-7,69) respectivamente.
- •
Las tasas de incidencia de MACE en los grupos de riesgo bajo, intermedio, alto y muy alto fueron 10,22 (IC95%, 8,54-12,22), 13,68 (IC95%, 12,46-15,02), 9,71 (IC95%, 9,35-10,10) y 11,90 (IC95%, 10,75-13,20).
La figura 1 muestra las curvas de Kaplan-Meier, en las que se aprecian diferencias entre los 4 grupos de riesgo en su tiempo hasta la muerte por cualquier causa, la muerte cardiovascular y el primer MACE, especialmente durante los primeros años de seguimiento.
Curvas de supervivencia de Kaplan-Meier de mortalidad total, mortalidad cardiovascular y MACE de los pacientes según la estratificación del riesgo de la guía europea de SCASEST de 2015. MACE: eventos adversos cardiovasculares mayores; SCASEST: síndrome coronario agudo sin elevación del segmento ST.
Mediante modelos de riesgos proporcionales de Cox, se evaluó la pertenencia a los grupos de riesgo bajo, alto y muy alto (tomando como referencia el grupo de riesgo intermedio) por la mortalidad y los eventos cardiovasculares, y tras ajustar por el tratamiento médico al alta (ácido acetilsalicílico, inhibidores de la enzima de conversión de la angiotensina/antagonistas del receptor de la angiotensina II, bloqueadores beta, antagonistas del receptor de mineralocorticoides y estatinas), la estrategia invasiva y la revascularización, el grupo de riesgo intermedio seguía mostrando un riesgo entre los de los grupos de alto y bajo riesgo que continuaba alcanzando significación estadística. Los resultados mostraron que:
- •
Los grupos de bajo, alto y muy alto riesgo eran significativamente diferentes del grupo de riesgo intermedio: hazard ratio (HR)=0,52 (IC95%, 0,33-0,81) y HR=1,05 (IC95%, 0,87-1,27) frente a HR=1,72 (IC95%, 1,38-2,13).
- •
En mortalidad total: HR=0,40 (IC95%, 0,22-0,73), HR=1,02 (IC95%, 0,81-1,28) y HR=1,90; IC95%, 1,46-2,46.
- •
En MACE: HR=0,74 (IC95%, 0,60-0,91), HR=0,72 (IC95%, 0,65-0,80) y HR=0,91 (IC95%, 0,79-1,05).
Este hallazgo indica que la propuesta de estratificación en 4 grupos podría identificar mejor diferentes categorías de riesgo en pacientes con SCASEST y plantea dudas sobre la idoneidad de la nueva clasificación del riesgo incluida en la nueva guía europea, en particular la exclusión del grupo de riesgo intermedio que pasaría a caracterizarse como en bajo riesgo.
La naturaleza retrospectiva de nuestro análisis es una debilidad potencial, además de las limitaciones inherentes a un registro observacional. Los resultados podrían haber sido modificados por muchas circunstancias que podrían no estar disponibles o controladas en el protocolo de seguimiento.
Nuestros resultados indican que, de los pacientes con SCASEST hospitalizados, el grupo con riesgo intermedio propuesto por la guía europea de 2015 constituye una categoría de riesgo definida y estadísticamente diferente que los grupos de riesgo bajo y alto en el seguimiento a largo plazo.
FINANCIACIÓNEste trabajo no ha recibido financiación.
CONTRIBUCIÓN DE LOS AUTORESB. Álvarez-Álvarez, T. González Ferrero, M. Trincado Ave, A. Cordero y J.R. González-Juanatey asumen la responsabilidad de todos los aspectos de la fiabilidad y la ausencia de sesgos de los datos presentados y su interpretación discutida. F. Gude Sampedro participó en el diseño, los métodos de análisis estadístico, la elaboración de los resultados y su discusión.
CONFLICTO DE INTERESESSin conflicto de intereses.