La evidencia científica para el uso de bloqueadores beta tras un síndrome coronario agudo radica en estudios previos a la era de la revascularización coronaria o en pacientes con disfunción ventricular. Con este trabajo se pretende analizar en la era actual el valor pronóstico a largo plazo de los bloqueadores beta en pacientes con síndrome coronario agudo y fracción de eyección del ventrículo izquierdo conservada.
MétodosEstudio de cohortes retrospectivo que incluyó a 3.236 pacientes con síndrome coronario agudo y fracción de eyección del ventrículo izquierdo ≥ 50%. Se realizó un análisis mediante propensity score y después un emparejamiento basado en él, con lo que se obtuvieron dos grupos de 555 pacientes emparejados según fueran tratados con bloqueadores beta o no. El valor pronóstico de mortalidad durante el seguimiento con los bloqueadores beta se analizó mediante regresión de Cox.
ResultadosDurante el seguimiento (mediana, 5,2 años), murieron 506 pacientes (15,6%). Los pacientes tratados con bloqueadores beta (n=2.277 [70,4%]) tuvieron menos mortalidad (el 11,6 frente al 25,2%; p<0,001). Tras emparejar por propensity score, la mortalidad en el seguimiento continuó siendo más baja en el grupo de bloqueadores beta (el 14,4 frente al 18,9%; p=0,020), por lo que dicha terapia resulta un factor protector independiente tras ajustar por variables confusoras en el análisis multivariable de regresión de Cox (hazard ratio=0,64; intervalo de confianza del 95%, 0,48-0,87; p=0,004).
ConclusionesTratar con bloqueadores beta a pacientes con síndrome coronario agudo y fracción de eyección del ventrículo izquierdo preservada se asocia con menos mortalidad a largo plazo.
Palabras clave
Las directrices actuales procedentes tanto del American College of Cardiology como de la Sociedad Europea de Cardiología recomiendan el uso de bloqueadores beta en todos los pacientes después de un síndrome coronario agudo (SCA), empezando en las primeras horas tras el evento y continuando indefinidamente tras el alta1–4. Estas recomendaciones se enfatizan especialmente para pacientes con fracción de eyección del ventrículo izquierdo (FEVI) deprimida.
Sin embargo, la evidencia científica en la que se fundamentan las guías de práctica clínica para favorecer el uso de bloqueadores beta tras un SCA radica en estudios previos a la era de la revascularización percutánea5–13. En la era del intervencionismo coronario percutáneo (ICP), el papel protector de los bloqueadores beta es menos claro y parece centrado en los pacientes de alto riesgo14 como los de enfermedad multivaso15, infarto anterior16 o FEVI deprimida17. Sobre los pacientes con FEVI conservada, la evidencia acerca del beneficio de los bloqueadores beta tras un SCA en la era actual es escasa.
Con vistas a analizar este tema, se ha desarrollado este estudio para valorar, mediante un análisis de emparejamiento por propensity score, el beneficio de los bloqueadores beta en el pronóstico de mortalidad en una cohorte contemporánea de pacientes con SCA y función sistólica ventricular izquierda conservada.
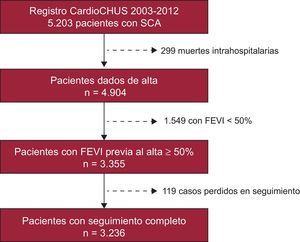
MÉTODOSPoblación de estudioEstudio de cohortes retrospectivo basado en el registro CardioCHUS, que incluyó a todos los pacientes ingresados consecutivamente en el Servicio de Cardiología del Hospital Clínico Universitario de Santiago de Compostela (unidad coronaria, unidad de intermedios y planta de hospitalización) desde diciembre de 2003 a septiembre de 2012 con diagnóstico de SCA (n=5.203). Del registro original, se seleccionó a los pacientes que sobrevivieron a la fase hospitalaria (n=4.904) y con FEVI previa al alta ≥ 50% calculada por método de Simpson (n=3.355) (figura 1). De estos pacientes, se obtuvieron datos de seguimiento del 96,5%, por lo que la cohorte del estudio estaba formada por 3.236 pacientes. Los datos demográficos, clínicos y angiográficos, así como la información relativa al tratamiento y el seguimiento de los pacientes, los recogieron prospectivamente cardiólogos de este servicio. El estudio se llevó a cabo de acuerdo con los principios de la Declaración de Helsinki.
Objetivo del estudio y seguimientoSe clasificó a los pacientes en dos grupos según se los tratara al alta con bloqueadores beta (n=2.277 [70,4%]) o no (n=959 [19,6%]). Tratar con bloqueadores beta o no quedaba a discreción de los cardiólogos clínicos responsables en cada caso. El objetivo primario del estudio es el efecto del tratamiento con bloqueadores beta en la mortalidad total durante el seguimiento (mediana, 5,2 [intervalo intercuartílico, 2,0-7,2] años). Tras el alta, se siguió a los pacientes en una consulta monográfica de cardiopatía isquémica y por atención primaria. El seguimiento estructurado se realizó a través de la historia electrónica (única en la comunidad autónoma de Galicia, programa IANUS); se revisaron todas las asistencias médicas y los registros hospitalarios y, en determinados casos, se recurrió al contacto telefónico.
Análisis estadísticoLas variables cuantitativas se expresan como media ± desviación estándar; se utilizó el test de la t de Student para la comparación entre los dos grupos. Las variables cualitativas se expresan como porcentaje y se compararon mediante el test de la χ2. Dada la naturaleza no aleatorizada del estudio y los múltiples factores que pueden influir en la introducción del tratamiento con bloqueadores beta, se realizó un análisis mediante propensity score, con vistas a reducir el sesgo que supone estudiar el efecto de un tratamiento mediante un estudio observacional. Mediante propensity score se evaluó la probabilidad de cada individuo de recibir el tratamiento con bloqueadores beta por sus características basales. Posteriormente se realizó un emparejamiento por propensity score, que es una técnica estadística que iguala las características de los grupos por unas variables definidas, los que permite analizar el efecto de una variable, en este caso el tratamiento bloqueadores beta al alta, introducido de forma no aleatorizada. Para el emparejamiento por propensity score, se utilizó un protocolo voraz (greedy) de 1:1 sin reemplazo y aceptando como óptima una desviación estándar de 0,2. Dicho análisis se realizó mediante regresión logística binaria donde la variable dependiente era el tratamiento con bloqueadores beta (sí/no) y las variables explicativas eran: edad (continua), sexo femenino, diabetes mellitus, tabaquismo, arteriopatía periférica, enfermedad pulmonar obstructiva crónica/asma, infarto de miocardio previo, historia de insuficiencia cardiaca, antecedente de cáncer, fibrilación auricular, bloqueo de rama, creatinina sérica, ingreso actual por infarto agudo de miocardio con elevación del segmento ST, pico de troponina I, descendente anterior proximal afectada, ICP, cirugía de revascularización y revascularización completa. Mediante dicho análisis, se obtuvieron dos grupos de 555 pacientes igualados por recibir o no recibir al alta tratamiento con bloqueadores beta. La capacidad predictiva del modelo usado para generar la propensity score fue de 0,88 (intervalo de confianza del 95% [IC95%], 0,87-0,89; p<0,001), con buena calibración (Hosmer-Lemeshow, p=0,68).
En la cohorte emparejada la supervivencia libre de eventos se analizó con el método de Kaplan-Meier, usando el log rank test para la comparación entre grupos.
Posteriormente se construyó un modelo multivariable de regresión de Cox estratificado por la variable que identifica a cada par de los 555 pares de pacientes en el estudio; en este modelo, se incluyó el tratamiento con bloqueadores beta además de las restantes variables asociadas con la mortalidad en el análisis univariable de Cox. La discriminación del modelo multivariable de Cox fue de 0,82. Se verificó la presunción de azares proporcionales mediante los gráficos de log-menos-log y la inspección de los residuos de Martingale. Se calcularon las HR (hazard ratio) y sus IC95% para cada una de las variables y se representaron las que mostraron asociación significativa con el evento muerte durante el seguimiento.
Los análisis estadísticos se realizaron mediante el programa SPSS (Statistical Package for Social Sciences) versión 18.0 para Windows. Se consideró resultado estadísticamente significativo un valor de p<0,05.
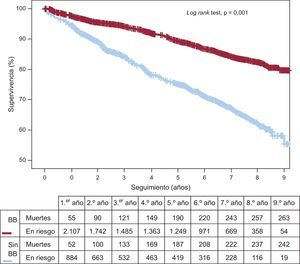
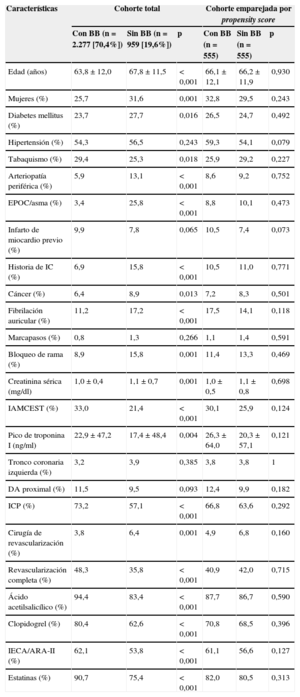
RESULTADOSCaracterísticas basales de la cohorte totalLa cohorte inicial estaba formada por 3.236 pacientes con SCA, FEVI ≥ 50% y una media de edad de 65,0 ± 12,0 años; las mujeres eran el 27,5% y los diabéticos, el 24,9%. El 29,6% tenía infarto agudo de miocardio con elevación del segmento ST, el 69,7% se sometió a ICP y en el 44,6% se logró revascularización completa. Se dio el alta con bloqueadores beta a 2.277 (70,4%). Los pacientes tratados con bloqueadores beta tenían un perfil de riesgo cardiovascular más favorable (más jóvenes y con menos porcentaje de diabetes mellitus y arteriopatía periférica), se presentaron en menor medida como SCA sin elevación del segmento ST y tuvieron mayor tasa de revascularización completa (tabla 1). Asimismo a los pacientes que recibieron bloqueadores beta se les prescribieron en mayor porcentaje doble antiagregación, inhibidores de la enzima de conversión de la angiotensina Y estatinas. Durante el seguimiento, la mortalidad total fue del 15,6% (n=506), y significativamente mayor entre los pacientes no tratados con bloqueadores beta (figura 2).
Características basales de los diferentes grupos de estudio en relación con la terapia con bloqueadores beta
| Características | Cohorte total | Cohorte emparejada por propensity score | ||||
|---|---|---|---|---|---|---|
| Con BB (n=2.277 [70,4%]) | Sin BB (n=959 [19,6%]) | p | Con BB (n=555) | Sin BB (n=555) | p | |
| Edad (años) | 63,8±12,0 | 67,8±11,5 | < 0,001 | 66,1±12,1 | 66,2±11,9 | 0,930 |
| Mujeres (%) | 25,7 | 31,6 | 0,001 | 32,8 | 29,5 | 0,243 |
| Diabetes mellitus (%) | 23,7 | 27,7 | 0,016 | 26,5 | 24,7 | 0,492 |
| Hipertensión (%) | 54,3 | 56,5 | 0,243 | 59,3 | 54,1 | 0,079 |
| Tabaquismo (%) | 29,4 | 25,3 | 0,018 | 25,9 | 29,2 | 0,227 |
| Arteriopatía periférica (%) | 5,9 | 13,1 | < 0,001 | 8,6 | 9,2 | 0,752 |
| EPOC/asma (%) | 3,4 | 25,8 | < 0,001 | 8,8 | 10,1 | 0,473 |
| Infarto de miocardio previo (%) | 9,9 | 7,8 | 0,065 | 10,5 | 7,4 | 0,073 |
| Historia de IC (%) | 6,9 | 15,8 | < 0,001 | 10,5 | 11,0 | 0,771 |
| Cáncer (%) | 6,4 | 8,9 | 0,013 | 7,2 | 8,3 | 0,501 |
| Fibrilación auricular (%) | 11,2 | 17,2 | < 0,001 | 17,5 | 14,1 | 0,118 |
| Marcapasos (%) | 0,8 | 1,3 | 0,266 | 1,1 | 1,4 | 0,591 |
| Bloqueo de rama (%) | 8,9 | 15,8 | 0,001 | 11,4 | 13,3 | 0,469 |
| Creatinina sérica (mg/dl) | 1,0±0,4 | 1,1±0,7 | 0,001 | 1,0±0,5 | 1,1±0,8 | 0,698 |
| IAMCEST (%) | 33,0 | 21,4 | < 0,001 | 30,1 | 25,9 | 0,124 |
| Pico de troponina I (ng/ml) | 22,9±47,2 | 17,4±48,4 | 0,004 | 26,3±64,0 | 20,3±57,1 | 0,121 |
| Tronco coronaria izquierda (%) | 3,2 | 3,9 | 0,385 | 3,8 | 3,8 | 1 |
| DA proximal (%) | 11,5 | 9,5 | 0,093 | 12,4 | 9,9 | 0,182 |
| ICP (%) | 73,2 | 57,1 | < 0,001 | 66,8 | 63,6 | 0,292 |
| Cirugía de revascularización (%) | 3,8 | 6,4 | 0,001 | 4,9 | 6,8 | 0,160 |
| Revascularización completa (%) | 48,3 | 35,8 | < 0,001 | 40,9 | 42,0 | 0,715 |
| Ácido acetilsalicílico (%) | 94,4 | 83,4 | < 0,001 | 87,7 | 86,7 | 0,590 |
| Clopidogrel (%) | 80,4 | 62,6 | < 0,001 | 70,8 | 68,5 | 0,396 |
| IECA/ARA-II (%) | 62,1 | 53,8 | < 0,001 | 61,1 | 56,6 | 0,127 |
| Estatinas (%) | 90,7 | 75,4 | < 0,001 | 82,0 | 80,5 | 0,313 |
ARA-II: antagonistas del receptor de la angiotensina II; BB: bloqueadores beta; DA: descendente anterior; EPOC: enfermedad pulmonar obstructiva crónica; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; IC: insuficiencia cardiaca; ICP: intervencionismo coronario percutáneo; IECA: inhibidores de la enzima de conversión de la angiotensina.
Los datos se expresan como porcentaje o media±desviación estándar.
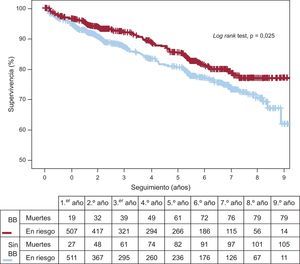
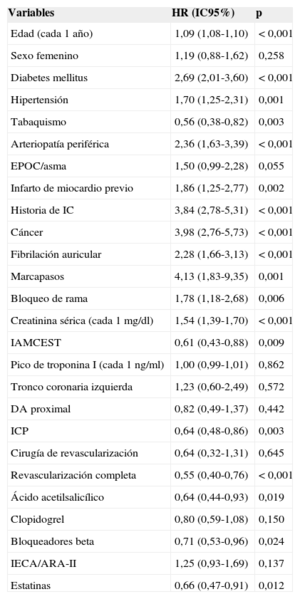
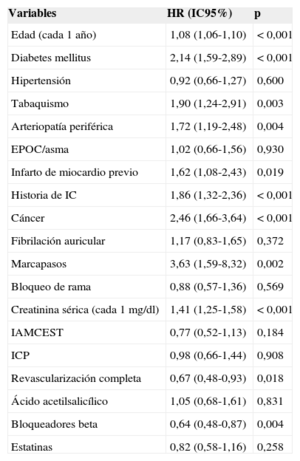
Tras emparejar por propensity score, se obtuvieron 555 pares de pacientes con y sin bloqueadores beta. Las características basales de los pacientes en la cohorte emparejada se equilibraron como se muestra en la tabla 1. No se encontraron diferencias en la estrategia terapéutica ni en los tratamientos pautados al alta. En la tabla 2 se muestran las variables asociadas con menor mortalidad en el seguimiento en la cohorte emparejada. La mortalidad en el seguimiento fue significativamente menor entre los pacientes tratados con bloqueadores beta (figura 3) (14,4% [media, 4,4±2,7 años] frente al 18,9% [4,2±2,8 años]; HR=0,71; IC95%, 0,53-0,96; p=0,025). Tras ajustar por variables clínicas, la terapia con bloqueadores beta siguió siendo predictor independiente de menos mortalidad en el seguimiento (HR=0,63; IC95%, 0,47-0,85; p=0,003). También se asociaron de manera independiente con la mortalidad: edad, diabetes mellitus, tabaquismo, arteriopatía periférica, historia de infarto de miocardio o insuficiencia cardiaca previos, antecedente de cáncer, ser portador de marcapasos, creatinina sérica y revascularización incompleta (tabla 3).
Predictores de mortalidad a largo plazo en la cohorte de pacientes después de emparejar por propensity score
| Variables | HR (IC95%) | p |
|---|---|---|
| Edad (cada 1 año) | 1,09 (1,08-1,10) | < 0,001 |
| Sexo femenino | 1,19 (0,88-1,62) | 0,258 |
| Diabetes mellitus | 2,69 (2,01-3,60) | < 0,001 |
| Hipertensión | 1,70 (1,25-2,31) | 0,001 |
| Tabaquismo | 0,56 (0,38-0,82) | 0,003 |
| Arteriopatía periférica | 2,36 (1,63-3,39) | < 0,001 |
| EPOC/asma | 1,50 (0,99-2,28) | 0,055 |
| Infarto de miocardio previo | 1,86 (1,25-2,77) | 0,002 |
| Historia de IC | 3,84 (2,78-5,31) | < 0,001 |
| Cáncer | 3,98 (2,76-5,73) | < 0,001 |
| Fibrilación auricular | 2,28 (1,66-3,13) | < 0,001 |
| Marcapasos | 4,13 (1,83-9,35) | 0,001 |
| Bloqueo de rama | 1,78 (1,18-2,68) | 0,006 |
| Creatinina sérica (cada 1 mg/dl) | 1,54 (1,39-1,70) | < 0,001 |
| IAMCEST | 0,61 (0,43-0,88) | 0,009 |
| Pico de troponina I (cada 1 ng/ml) | 1,00 (0,99-1,01) | 0,862 |
| Tronco coronaria izquierda | 1,23 (0,60-2,49) | 0,572 |
| DA proximal | 0,82 (0,49-1,37) | 0,442 |
| ICP | 0,64 (0,48-0,86) | 0,003 |
| Cirugía de revascularización | 0,64 (0,32-1,31) | 0,645 |
| Revascularización completa | 0,55 (0,40-0,76) | < 0,001 |
| Ácido acetilsalicílico | 0,64 (0,44-0,93) | 0,019 |
| Clopidogrel | 0,80 (0,59-1,08) | 0,150 |
| Bloqueadores beta | 0,71 (0,53-0,96) | 0,024 |
| IECA/ARA-II | 1,25 (0,93-1,69) | 0,137 |
| Estatinas | 0,66 (0,47-0,91) | 0,012 |
ARA-II: antagonistas del receptor de la angiotensina II; DA: descendente anterior; EPOC: enfermedad pulmonar obstructiva crónica; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; HR: hazard ratio; IC: insuficiencia cardiaca; IC95%: intervalo de confianza del 95%; ICP: intervencionismo coronario percutáneo; IECA: inhibidores de la enzima de conversión de la angiotensina.
Predictores independientes de mortalidad a largo plazo en el análisis multivariable de Cox realizado en la cohorte de pacientes tras emparejar por propensity score
| Variables | HR (IC95%) | p |
|---|---|---|
| Edad (cada 1 año) | 1,08 (1,06-1,10) | < 0,001 |
| Diabetes mellitus | 2,14 (1,59-2,89) | < 0,001 |
| Hipertensión | 0,92 (0,66-1,27) | 0,600 |
| Tabaquismo | 1,90 (1,24-2,91) | 0,003 |
| Arteriopatía periférica | 1,72 (1,19-2,48) | 0,004 |
| EPOC/asma | 1,02 (0,66-1,56) | 0,930 |
| Infarto de miocardio previo | 1,62 (1,08-2,43) | 0,019 |
| Historia de IC | 1,86 (1,32-2,36) | < 0,001 |
| Cáncer | 2,46 (1,66-3,64) | < 0,001 |
| Fibrilación auricular | 1,17 (0,83-1,65) | 0,372 |
| Marcapasos | 3,63 (1,59-8,32) | 0,002 |
| Bloqueo de rama | 0,88 (0,57-1,36) | 0,569 |
| Creatinina sérica (cada 1 mg/dl) | 1,41 (1,25-1,58) | < 0,001 |
| IAMCEST | 0,77 (0,52-1,13) | 0,184 |
| ICP | 0,98 (0,66-1,44) | 0,908 |
| Revascularización completa | 0,67 (0,48-0,93) | 0,018 |
| Ácido acetilsalicílico | 1,05 (0,68-1,61) | 0,831 |
| Bloqueadores beta | 0,64 (0,48-0,87) | 0,004 |
| Estatinas | 0,82 (0,58-1,16) | 0,258 |
EPOC: enfermedad pulmonar obstructiva crónica; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; HR: hazard ratio; IC: insuficiencia cardiaca; IC95%: intervalo de confianza del 95%; ICP: intervencionismo coronario percutáneo.
Los resultados del presente estudio apoyan el beneficio a largo plazo de los bloqueadores beta (en cuanto a menos mortalidad) tras un SCA en pacientes con función sistólica ventricular izquierda preservada. Aunque la terapia con bloqueadores beta tras un SCA se recomienda en general, la evidencia sobre pacientes con FEVI preservada se fundamenta en estudios previos a la era de la reperfusión y la trombolisis5–13. Por lo tanto, cuando dicha evidencia se aplica a la era actual, es necesario ser precavidos. De hecho, no resulta extraño hipotetizar que el beneficio de los bloqueadores beta en la era del ICP puede reducirse por el manejo contemporáneo del SCA, con doble antiagregación, estatinas y una estrategia invasiva más ampliamente difundida.
Hasta ahora, pocos estudios han analizado el papel protector de los bloqueadores beta en registros contemporáneos, y muestran beneficio solo los pacientes de más alto riesgo14, como aquellos con disfunción ventricular17, infarto anterior o enfermedad arterial coronaria multivaso15. Por todo ello, no es posible realizar una recomendación clara sobre el uso actual de bloqueadores beta en pacientes con FEVI conservada tras un SCA sometidos a revascularización coronaria18.
La evidencia para la terapia sistemática con bloqueadores beta tras un SCA, como uno de los pilares de la prevención secundaria, se basa en estudios llevados a cabo antes de la terapia antiplaquetaria y el ICP, como el Cooperative Cardiovascular Project5, el Stockholm Metoprolol Trial6, el Goteborg Trial7, el Beta Blocker Heart Attack Trial8, el Norwegian Metoprolol Trial9 y el APSI13. Todos ellos mostraron una reducción en mortalidad total, muerte cardiovascular y reinfarto hasta un periodo de 6 años, aunque el mayor beneficio aparecía el primer año. Además, varios metanálisis reforzaron el papel protector de la terapia con bloqueadores beta10–12. Sin embargo, todos estos ensayos clínicos se llevaron a cabo en pacientes con una terapia subóptima respecto a los estándares actuales, de tal forma que los pacientes recibían menos tratamiento con doble antiagregación, inhibidores de la enzima de conversión de la angiotensina y estatinas, además de no someterse a ICP. Por lo tanto, es difícil asegurar que el beneficio mostrado por los bloqueadores beta en los ensayos previos sea aplicable a la era actual, ya que la reducción de la mortalidad a largo plazo que supone la revascularización coronaria percutánea, junto con las nuevas terapias, podría enmascarar dicho beneficio, especialmente en pacientes con FEVI conservada18. Por todo ello resulta necesario volver a valorar en la era actual la eficacia de los bloqueadores beta tras un SCA.
Hasta donde se sabe, solo 5 estudios han analizado dicho objetivo, y solo uno se llevó a cabo en pacientes con FEVI preservada. El primero fue un análisis realizado por Kernis et al15 en 2.442 pacientes sometidos a ICP primario, que se publicó en 2004. En él se demostró que los bloqueadores beta se asociaban de manera independiente con menos mortalidad y eventos cardiacos adversos mayores; el beneficio se concentraba en los pacientes con disminución de la FEVI (< 50%) y con enfermedad coronaria de múltiples vasos. Un año más tarde, De Luca et al16 encontraron, en 1.513 pacientes con infarto agudo de miocardio con elevación del segmento ST tratados con angioplastia primaria, que la terapia con bloqueadores beta al alta era un factor independiente protector de mortalidad en el primer año, pero únicamente para los pacientes con infarto de localización anterior. El tercer estudio contemporáneo es un análisis realizado en 2010 por Ozasa et al con los datos del registro registro j-Cypher17. En 910 pacientes sometidos a ICP primario, no se observó asociación entre el uso de bloqueadores beta y la mortalidad a largo plazo en pacientes que habían experimentado un SCA. Sin embargo, en el subgrupo de pacientes con FEVI<40% sí que se observó menor tasa de mortalidad en el grupo tratado con bloqueadores beta. Un estudio más reciente, realizado por Nakatani et al14 en nombre de los investigadores del registro OACIS, ha revelado que el tratamiento con bloqueadores beta no se asocia con menos riesgo de mortalidad tras un SCA, aunque los análisis de subgrupos han revelado que el uso de bloqueadores beta se asocia con menos mortalidad solamente para los pacientesde alto riesgo (según la puntuación de riesgo GRACE [Global Registry of Acute Coronary Events]) y los tratados con diuréticos. Centrado en los pacientes con FEVI conservada, solo hay evidencia de un estudio, publicado por Choo et al19 en 2014, que analizaron a 3.019 pacientes con infarto agudo de miocardio sometidos a ICP y con FEVI al alta ≥ 50%. En ese trabajo, los autores muestran tras un análisis multivariable que el tratamiento con bloqueadores beta supone una reducción del riesgo de mortalidad a 3 años del 36,7% (IC95%, 13,7-53,6%), similar a la encontrada en el presente estudio (el 37% en un seguimiento > 4 años).
El progreso en el tratamiento de los pacientes con SCA ha supuesto una modificación importante de la historia natural de la enfermedad en los últimos 20 años, de forma que la mortalidad y la morbilidad después de un SCA han disminuido notablemente, y a la mayoría de los pacientes se les da de alta con función sistólica conservada. Los bloqueadores beta reducen la carga de trabajo del miocardio y, por lo tanto, la demanda de oxígeno reduciendo la frecuencia cardiaca y la presión sanguínea20,21. La prolongación de la diástole puede aumentar la perfusión de miocardio isquémico, particularmente en el subendocardio, limitar el tamaño del infarto y reducir el riesgo de reinfarto22,23. Asimismo, también se ha demostrado que el uso temprano de bloqueadores beta en el SCA reduce la incidencia de arritmias supraventriculares y ventriculares malignas24,25. Por todo ello, se sabe que su uso durante la fase aguda de un SCA es de utilidad para reducir la probabilidad de muerte cardiaca, además de para mitigar los síntomas anginosos26. Sin embargo, su uso una vez superada la fase aguda no está tan bien establecido en la era actual, y parece centrarse en los pacientes de más alto riesgo. Como ya se ha expuesto anteriormente, de los cinco estudios contemporáneos realizados en la era del ICP en el subgrupo de pacientes con FEVI conservada, solo uno demostró que los bloqueadores beta son beneficiosos a largo plazo tras un SCA. Por lo tanto, a pesar de las directrices actuales de las guías de práctica clínica, parece que no hay un consenso claro entre los cardiólogos sobre si tratar con bloqueadores beta a los pacientes tras un SCA con FEVI normal es de utilidad. La escasez de datos indica la necesidad de revaluar las recomendaciones relativas a su uso y también a la duración de dicha terapia en este subgrupo de pacientes. Y es que el uso de bloqueadores beta no está exento de efectos adversos, como bradicardia, hipotensión, broncoespasmo, fatiga, disminución de la libido, depresión o diabetes mellitus de nueva aparición27.
El presente trabajo viene a reforzar la evidencia de la utilidad de los bloqueadores beta tras un SCA, incluso para pacientes con FEVI conservada. Con independencia de la edad, el tipo de SCA, la extensión de la enfermedad multivaso, el éxito de la revascularización y el tratamiento coadyuvante, la terapia con bloqueadores beta se mostró beneficiosa y supuso una reducción de la mortalidad en un tercio, lo que concuerda con el trabajo recientemente publicado por Choo et al19. En la población de pacientes del presente estudio con FEVI>50% tras un SCA, con una media de edad>65 años, con más del 25% de SCA en forma de infarto agudo de miocardio con elevación del segmento ST y con más del 65% de los pacientes sometidos a ICP, se encontró que se trataba con bloqueadores beta: al alta al 70% de los pacientes. Los pacientes tratados con bloqueadores beta eran más jóvenes y con un perfil del riesgo cardiovascular más favorable que los no tratados con bloqueadores beta. Sin embargo, después de emparejar por propensity score, eliminando las diferencias de riesgo identificadas entre ambos grupos (bloqueadores beta sí o no) y después de ajustar por las variables potencialmente confusoras asociadas con la mortalidad en el seguimiento en el análisis univariable, se encontró que la terapia con bloqueadores beta al alta resulta ser un predictor de menos mortalidad en el seguimiento a largo plazo. Estos resultados son coherentes con los resultados del REACH28 en términos de beneficio pronóstico de los bloqueadores beta tras la fase aguda. El análisis de subgrupos del REACH mostró que, para los pacientes con enfermedad arterial coronaria estable pero con antecedente de infarto de miocardio, los bloqueadores beta son eficaces en la reducción del objetivo combinado de muerte cardiovascular, infarto agudo de miocardio no mortal o ictus no mortal. Por lo tanto, la evidencia científica actual, aunque escasa y carente de estudios aleatorizados, tiende a favorecer el uso de bloqueadores beta tras un SCA en pacientes con FEVI preservada, con independencia de otros factores. Su beneficio en cuanto a reducción de mortalidad tiene un gran impacto clínico, sobre todo en la era actual en que la optimización de los cuidados médicos, la revascularización coronaria y la terapia farmacológica, guiadas por una adecuada estratificación del riesgo, han cambiado favorablemente el pronóstico del SCA29–31.
LimitacionesEn este estudio hay varias limitaciones que merecen mención. En primer lugar, no se trata de un análisis aleatorizado y por ello tiene las limitaciones y los sesgos habituales inherentes a los análisis retrospectivos. A pesar de que el análisis por propensity score es más robusto que la regresión clásica, adolece de ciertas debilidades en comparación con un ensayo clínico aleatorizado, como la imposibilidad de corregir ciertos factores de confusión no medidos. En segundo lugar, no se dispone de información relativa al momento del inicio de la terapia con bloqueadores beta durante la hospitalización. En tercer lugar, tampoco se dispone de información acerca del tipo, las dosis diarias, la adherencia o la interrupción del tratamiento con bloqueadores beta tras el alta, así como del posible inicio de dicha medicación tiempo después del alta. Todo ello puede influir en el impacto clínico real de la terapia con bloqueadores beta.
CONCLUSIONESEn la era actual de la revascularización coronaria percutánea, los resultados de este estudio indican un beneficio pronóstico a largo plazo del tratamiento con bloqueadores beta tras un SCA en pacientes con función sistólica ventricular izquierda conservada. Con ello se proporciona nueva evidencia para fortalecer futuras recomendaciones de las guías de práctica clínica para el manejo del SCA tras el alta.
CONFLICTO DE INTERESESNinguno.
A todo el personal sanitario y no sanitario del Servicio de Cardiología del Hospital Clínico Universitario de Santiago de Compostela, por su sensacional trabajo clínico y su implicación en la búsqueda de la excelencia asistencial.