La disección coronaria espontánea (DCE) es una causa rara de síndrome coronario agudo. La mayor parte de los pacientes con DCE son tratados empíricamente con bloqueadores beta (BB) y antiagregantes plaquetarios (AP). El estudio BA-SCAD (bloqueadores beta y agentes antiplaquetarios en pacientes con disección coronaria espontánea) es un ensayo clínico académico, pragmático, diseñado con metodología PROBE (prospective randomized open blinded endpoint), con el patrocinio de la Sociedad Española de Cardiología, para conocer la eficacia del tratamiento farmacológico en pacientes con DCE.
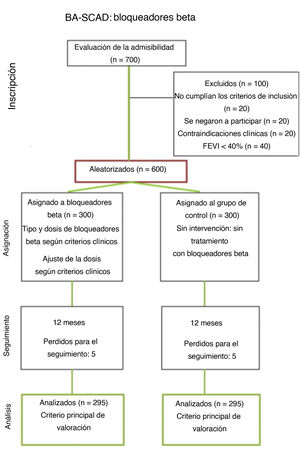
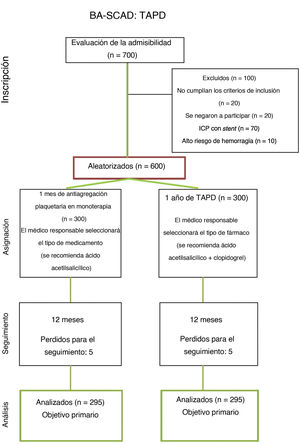
MétodosMediante un diseño factorial 2 × 2, se aleatorizará a 600 pacientes (1:1/1:1) a: a) BB (sí/no) y b) tratamiento con AP «corto» (1 mes) frente a tratamiento antiagregante plaquetario doble y «prolongado» (12 meses). Se aleatorizará a BB (sí/no) solo a los pacientes con fracción de eyección del ventrículo izquierdo conservada, ya que a los pacientes con fracción de eyección reducida se los tratará con BB de acuerdo con las guías actuales. De modo similar, se aleatorizará al estrato de AP solo a los pacientes en tratamiento conservador (sin revascularización), ya que los que requieran intervención coronaria recibirán tratamiento antiagregante plaquetario doble durante 1 año. El objetivo primario de valoración incluye muerte, infarto de miocardio, accidente cerebrovascular, revascularización coronaria, DCE recurrente y hospitalización no planeada por síndrome coronario agudo o insuficiencia cardiaca al año de seguimiento. El objetivo de seguridad es la hemorragia. Todos los pacientes serán seguidos anualmente. Se desarrollará un programa exhaustivo de subestudios adicionales (clínicos, de imagen, de revascularización, de biomarcadores, inflamatorios, inmunológicos, farmacogenéticos y genéticos) para garantizar una visión completa de esta entidad tan especial y compleja.
ConclusionesLos resultados del estudio clínico aleatorizado BA-SCAD mejorarán nuestro conocimiento sobre el tratamiento de los pacientes con DCE.
El estudio se registró en ClinicalTrials.gov (Identifier: NCT04850417).
Palabras clave
La disección coronaria espontánea (DCE) es una causa relativamente poco frecuente de síndrome coronario agudo (SCA)1–8. Sin embargo, la DCE representa hasta el 25% de los infartos de miocardio (IM) agudos de mujeres jóvenes o de mediana edad1,2. El número cada vez mayor de pacientes a los que ahora se diagnostica DCE puede explicarse por una mayor sospecha clínica, el mejor reconocimiento de los diferentes patrones de presentación angiográfica y el amplio uso de imágenes intracoronarias (tomografía de coherencia óptica o ecografía intravascular) para confirmar el diagnóstico, conjuntamente con el empleo generalizado de la angiografía coronaria precoz en los pacientes con SCA1–8. Nuestro conocimiento de la enfermedad ha mejorado considerablemente en las últimas décadas desde su descripción inicial, pero la mayor parte de la información se ha recopilado durante los últimos años. Inicialmente, la evidencia disponible era, en gran parte, contradictoria y procedente de una gran cantidad de casos clínicos y pequeñas series de observaciones retrospectivas. Datos recientes sobre variantes genéticas frecuentes han demostrado que la asociación clínica entre DCE y otros trastornos vasculares (p. ej., displasia fibromuscular, disección de arterias cervicales e intracerebrales y migraña) también se refleja en elementos de riesgo genético compartido1,2,9. Siempre que sea posible, para estos pacientes se recomienda intentar primero un tratamiento médico conservador, no solo porque su pronóstico suele ser favorable tras la estabilización clínica de la presentación isquémica inicial, sino también porque la cicatrización espontánea de la pared coronaria forma parte de la evolución natural de esta entidad clínica1,2,10,11. Además, los resultados de la revascularización coronaria en esta condición tienden a ser subóptimos11–13. Recientemente, grandes registros y algunos estudios prospectivos a escala nacional han enriquecido considerablemente nuestro conocimiento sobre la DCE5–8,13–16. Sin embargo, la evidencia sobre el valor del tratamiento médico en pacientes con DCE sigue siendo muy escasa y se basa únicamente en datos observacionales. En concreto, el valor real de los tratamientos farmacológicos más utilizados, a saber, los bloqueadores beta (BB) y los antiagregantes plaquetarios, sigue sin conocerse1,2.
En este ensayo clínico prospectivo, multicéntrico, pragmático y aleatorizado, se evaluará la eficacia y la seguridad de los BB y los antiagregantes plaquetarios en pacientes con DCE.
MÉTODOSBeta-blockers and Antiplatelet agents in patients with Spontaneous Coronary Artery Dissection (bloqueadores beta y antiagregantes plaquetarios en pacientes con disección coronaria espontánea) (BA-SCAD) es un ensayo clínico prospectivo, multicéntrico y aleatorizado que determinará el valor clínico de los BB y los antiagregantes plaquetarios en pacientes con DCE. El estudio está registrado en ClinicalTrials.gov (identificador: NCT04850417) y ha sido aprobado por el comité de ética del centro coordinador (Hospital Universitario de La Princesa) y la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). El ensayo está patrocinado y promovido por la Sociedad Española de Cardiología y será gestionado por la Agencia de Investigación de la Sociedad Española de Cardiología.
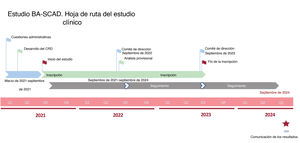
El diagnóstico angiográfico de la DCE consiste en la identificación de la morfología clásica de doble luz o de las imágenes angiográficas características del hematoma intramural, como se define en recientes documentos de consenso1,2. Para establecer el diagnóstico, no se requiere de imagen intracoronaria1,2. Se aleatorizará (idealmente en las primeras 48 h posteriores al diagnóstico) a los pacientes idóneos que cumplan todos los criterios de inclusión y ningún criterio de exclusión (tabla 1), tras firmar su consentimiento informado. De manera centralizada y mediante un diseño factorial (2 × 2), se distribuirá aleatoriamente a los pacientes a las diferentes estrategias terapéuticas según un código generado por ordenador. Cuando lo requiera el investigador local (el momento en que se considere la inclusión del paciente), los angiogramas diagnósticos se transferirán electrónicamente y un experto en DCE los revisará de inmediato. La aleatorización se realizará mediante un algoritmo generado por ordenador. El sistema de aleatorización electrónico estará operativo las 24 h todos los días del año. La figura 1 muestra el periodo estimado para el desarrollo del estudio BA-SCAD.
Criterios de inclusión y exclusión
| Criterios de inclusión |
| Diagnóstico de DCE en coronariografía durante la primera hospitalizacióna |
| Pacientes ingresados por síndrome coronario agudo o cualquier otra manifestación de isquemia miocárdica |
| Consentimiento informado por escrito |
| Criterios de exclusión «generales» |
| Shock cardiogénico o inestabilidad hemodinámica grave |
| Cardiopatía grave concurrente que requiere corrección quirúrgica (en menos de 2 años) |
| Cualquier enfermedad importante que acorte mucho la esperanza de vida (<2 años) |
| Embarazo |
| Participación en otro ensayo clínico |
| Criterios de exclusión «parciales» |
| Solo para 1 estrato de tratamiento (es decir, exclusiones que afectan solo a 1 de las 2 estrategias de tratamiento; el paciente debe ser aleatorizado en el otro estrato del estudio) |
| FEVI <40% detectada por cualquier técnica de imagen durante la hospitalizaciónb |
| Alergia conocida, intolerancia o contraindicación absoluta a los bloqueadores betab |
| Alergia conocida, intolerancia o contraindicación absoluta a los antiagregantes plaquetarios (tenga en cuenta que se puede prescribir diferentes antiagregantes plaquetarios según sea necesario cuando no sea posible un medicamento en particular)c |
| Necesidad clínica de anticoagulación oralc |
| Revascularización coronaria antes de la aleatorizaciónc |
DCE: disección coronaria espontánea; FEVI: fracción de eyección del ventrículo izquierdo.
No se incluirá en este ensayo a los pacientes con necesidad de revascularización precoz y FEVI <40%.
Cuando lo requiera el investigador local, un experto en DCE revisará online las imágenes angiográficas en el laboratorio angiográfico central para confirmar el diagnóstico de DCE antes de la aleatorización. Es posible que para confirmar el diagnóstico se necesiten imágenes intracoronarias en casos seleccionados.
Para el estudio principal, solo se recopilarán prospectivamente los datos disponibles durante la práctica clínica habitual y no se requerirán (exigidas por protocolo) pruebas adicionales que difieran del procedimiento diagnóstico habitual. Se trata de un estudio de bajo nivel de intervención que utiliza medicamentos conforme a lo autorizado para la práctica clínica y los procedimientos adicionales de diagnóstico o seguimiento no implican ningún riesgo añadido al de la práctica habitual.
PRECIS (pragmatic explanatory continuum indicator summary) es el acrónimo de un instrumento desarrollado para identificar dónde se ubica un ensayo clínico dentro de un proceso continuo explicativo y pragmático. Se utilizó PRECIS-2 de ensayos pragmáticos para evaluar el diseño del estudio actual. Se evaluaron 9 dominios (puntuaciones de 0 a 5; una puntuación de 5 es idéntica a la atención habitual) y se obtuvieron las siguientes puntuaciones: idoneidad (5/5), reclutamiento (5/5), entorno (5/5), organización (3/5), flexibilidad en la distribución (4/5), flexibilidad en cumplimiento (3/5), seguimiento (3/5), resultado principal (5/5) y análisis primario (5/5).
Al igual que en la mayoría de los ensayos clínicos pragmáticos, no se ocultarán los grupos asignados aleatoriamente. Por lo tanto, se pondrá especial atención en minimizar los posibles sesgos relacionados con la notificación de eventos importantes, incluidos los objetivos clínicos individuales evaluados en este ensayo. Por ello, el enfoque se realizará de acuerdo con las recomendaciones metodológicas sugeridas en la iniciativa Prospective Randomized Open-label Blinded-Endpoint (PROBE).
MedicamentosEste es un estudio pragmático en el que los medicamentos, durante la hospitalización y el seguimiento, serán recetados por el médico responsable1,2.
- •
El tratamiento con BB se iniciará el día de la aleatorización. El tipo y la dosis del BB, así como como los ajustes en el tratamiento para asegurar el efecto adecuado, quedarán a criterio del médico responsable (el grupo de comparación no recibirá tratamiento con BB).
- •
El tratamiento antiagregante plaquetario corto (1 mes) frente al prolongado (12 meses) se iniciará también el día de la aleatorización. La monoterapia con ácido acetilsalicílico durante 1 mes será la pauta terapéutica recomendada en el grupo asignado a tratamiento antiplaquetario corto. Sin embargo, los investigadores tendrán la opción de considerar un tratamiento antiagregante plaquetario doble (TAPD) durante un periodo no superior a 1 mes. Este enfoque se ha implementado porque se considera que el TAPD continúa formando parte del tratamiento conservador de los pacientes con SCA3,4. En cambio, para los pacientes asignados aleatoriamente al TAPD prolongado, se recomienda únicamente el ácido acetilsalicílico y el clopidogrel durante 1 año. Aunque los nuevos y potentes inhibidores del receptor P2Y12 (ticagrelor y prasugrel) se prefieren al clopidogrel para los pacientes con SCA según las ultimas guías de práctica clínica3,4, no existen datos sobre su uso en la DCE1,2. No obstante, debido a la naturaleza pragmática de este estudio, la elección del inhibidor del receptor P2Y12 se dejará a criterio del médico responsable, pero siempre con una pauta posológica recomendada por las guías de práctica clínica y en conformidad con la etiqueta del producto. Para los pacientes asignados a la pauta antiplaquetaria prolongada, tras el primer año se recomendará mantener 1 solo antiagregante plaquetario (preferiblemente ácido acetilsalicílico).
El resto de la medicación cardiovascular se prescribirá a criterio del médico responsable pero de acuerdo con las recomendaciones de las guías de práctica clínica3,4. La anticoagulación se interrumpirá cuando se haya confirmado la DCE por angiografía. Dado que la recomendación en las guías de práctica clínica de que los pacientes con fracción de eyección del ventrículo izquierdo (FEVI) reducida <40% reciban tratamiento con BB y medicamentos adicionales (inhibidores de la enzima de conversión de la angiotensina o antagonistas del receptor de la angiotensina II) es de clase I A3, no se aleatorizará a estos pacientes en el estrato de los BB, sino solo en el grupo de antiagregación plaquetaria del estudio. De manera semejante, los pacientes que requieran revascularización coronaria tomarán un TAPD prolongado, por lo cual no se los incluirá en la parte de antiagregantes plaquetarios del estudio. Los pacientes con indicación de anticoagulantes orales (p. ej., fibrilación auricular, válvulas mecánicas) tampoco serán asignados aleatoriamente al estrato de antiagregantes plaquetarios del estudio (tabla 1). Se tratarán intensivamente y se seguirán los factores de riesgo coronario según lo recomendado por las guías de práctica clínica3,4. Cuando sea preciso, se deberá prescribir fármacos antihipertensivos diferentes de los BB a los pacientes que no hayan sido asignados a tratamiento con BB, de acuerdo con las ultimas guías de práctica clínica. Se recomendará a las mujeres en edad fértil que utilicen un método anticonceptivo de gran eficacia teniendo en cuenta el alto riesgo de DCE recurrente asociado con el embarazo. Para todos los pacientes se recomendará realizar rehabilitación cardiaca1,2.
Es importante destacar que la enfermedad pulmonar obstructiva crónica (EPOC) no se considerará una contraindicación para los BB. Un amplio metanálisis reciente17 ha demostrado que prescribir BB a pacientes con EPOC y afecciones cardiacas no solo es seguro, sino que reduce su mortalidad. En este estudio, los BB cardioselectivos no afectaron a la acción de los broncodilatadores y, de hecho, redujeron las reagudizaciones de la EPOC17. Se recomendarán los BB cardioselectivos para los pacientes con EPOC asignados a esta estrategia terapéutica.
ObjetivosEl objetivo primario del estudio es la combinación de muerte, IM, accidente cerebrovascular, revascularización coronaria y DCE recurrente o ingreso hospitalario por SCA (con cambios electrocardiográficos dinámicos) o insuficiencia cardiaca al año de seguimiento. Para que un presunto evento de SCA se considere evento adverso, se requieren cambios electrocardiográficos dinámicos o marcadores cardiacos anormales (es decir, IM). Esto se estableció para evitar la inclusión de los episodios de dolor torácico no isquémico que se observan con frecuencia en estos pacientes. El diseño factorial 2 × 2 del estudio BA-SCAD permite analizar simultáneamente 2 hipótesis diferentes. La primera hipótesis del estudio consiste en que el tratamiento con BB reducirá el objetivo primario en comparación con no recibir tratamiento con BB. La segunda hipótesis del estudio consiste en que el tratamiento antiagregante plaquetario corto (1 mes) en monoterapia no será inferior al TAPD durante 1 año para el objetivo primario. Sin embargo, se considera que el TAPD prolongado provocará un mayor riesgo de hemorragia (objetivo secundario) valorado con los criterios del Bleeding Academic Research Consortium (BARC). Específicamente, tanto un BARC ≥ 2 como ≥ 3 se considerarán en el objetivo de seguridad. La hemorragia BARC ≥ 2 es un problema de relevancia clínica para estos pacientes relativamente jóvenes.
Mediante un objetivo secundario clínico combinado (muerte, IM, accidente cerebrovascular, revascularización coronaria, disección recurrente, ingreso hospitalario por SCA o insuficiencia cardiaca y hemorragia), se evaluará el «beneficio clínico neto» de la estrategia antiagregante plaquetaria. Los componentes individuales del objetivo principal también se evaluarán como objetivos secundarios. Además, se analizará el resultado de los eventos clínicos combinados «duros» (como muerte, IM, accidente cerebrovascular, disección recurrente y revascularización coronaria) y aparte también el combinado de muerte e IM. El objetivo primario, todos los secundarios combinados y los eventos individuales también se evaluarán en una prolongación del seguimiento clínico de 2 años.
El diseño del estudio actual tiene una potencia estadística insuficiente para el objetivo combinado final «duro» de muerte o IM. Sin embargo, siguiendo las recomendaciones del comité asesor internacional del estudio, este importante criterio de valoración debe quedar preespecificado para que sea posible una integración prospectiva del estudio actual con iniciativas internacionales conjuntas que puedan idearse para complementarlo. Los miembros del comité científico internacional se comprometen a utilizar este protocolo para apoyar iniciativas de investigación diseñadas para obtener subvenciones adicionales en sus respectivos países (Reino Unido-ESC, Canadá, Estados Unidos).
El objetivo principal del estudio es evaluar la eficacia clínica de las 2 estrategias de tratamiento farmacológico más utilizadas para los pacientes con DCE en la práctica clínica; es decir, evaluar el valor de los BB y las distintas pautas de antiagregación plaquetaria (tratamiento antiagregante plaquetario corto [1 mes] en monoterapia frente a TAPD 1 año) para estos pacientes. La eficacia del tratamiento se analizará en 10 subgrupos clínicos relevantes preespecificados (tabla 2).
Subgrupos de relevancia clínica predefinidos
| Edad |
| Sexo |
| Diabetes |
| Infarto de miocardio con elevación del segmento ST frente a otras presentaciones clínicas |
| Patrón angiográfico de DCE (disección angiográfica frente a hematoma intramural) |
| Revascularización coronaria de entrada |
| Ubicación de la DCE (arteria afectada) |
| DCE multivaso |
| Fracción de eyección del ventrículo izquierdo |
| Anomalías vasculares extracoronarias, como displasia fibromuscular y otras |
DCE: disección coronaria espontánea.
Estos subgrupos predefinidos se analizarán para establecer las interacciones formales con el objetivo primario.
También se abordarán varios objetivos secundarios mediante estudios auxiliares también predefinidos18–25. Entre estos subestudios, que se llevarán a cabo sistemática y prospectivamente, se incluyen los siguientes: a) análisis angiográficos convencionales y de angiografía coronaria cuantitativa; b) revascularización coronaria (selección de candidatos ideales y optimización de los resultados de las distintas intervenciones coronarias); c) imagen intracoronaria (tomografía de coherencia óptica y ecografía intravascular); d) tomografía computarizada y resonancia magnética cardiacas; e) evaluación de anomalías vasculares extracoronarias, como la displasia fibromuscular; f) análisis de parámetros inflamatorios, inmunológicos y de micro-ARN, y g) estudios de genética y farmacogenética.
Estimación del tamaño muestralLa aleatorización se llevará a cabo lo antes posible tras la estabilización clínica inicial (idealmente en las 48h posteriores al diagnóstico), de modo que los eventos hospitalarios que ocurran después de la aleatorización pero antes del alta puedan incluirse en el objetivo primario. La evidencia publicada sobre eventos hospitalarios en estos pacientes es muy heterogénea e incluye el 1% de mortalidad, el 2% de IM recurrente y un 5-10% de revascularización no planificada (eventos no excluyentes)1,2,5–8,13–16. Se estima que la mitad de los eventos hospitalarios (∼5%) podrán contabilizarse en el objetivo primario del estudio1,2,5–8. A su vez, los datos disponibles sobre las cifras de eventos después del alta y al cabo de 1-2 años también son muy heterogéneos, en parte debido a definiciones poco fiables y a la inclusión de distintos criterios de valoración individuales. Un estudio realizado en la Clínica Mayo mostró una tasa de eventos adversos del 28% a los 21 meses6. En general, la cifra de eventos adversos esperados durante este periodo se puede resumir de la siguiente manera: DCE recurrente, el 15%; IM recurrente, el 15%; accidente cerebrovascular, el 1%; revascularización, el 10%; reingreso por SCA, el 15%, y reingreso por insuficiencia cardiaca, el 5%1,2,5–8,13–16. Sin embargo, hay que reconocer que las cifras de reingreso por SCA o insuficiencia cardiaca no se han presentado de manera clara en la mayoría de los estudios previos. Por lo tanto, se espera una incidencia total de eventos cardiovasculares adversos mayores durante el primer año del 10-25% (media estimada, 12,5%).
- •
Suponiendo una tasa de eventos adversos (objetivo primario combinado a 1 año) del 8% en el grupo de tratamiento (estrato de BB) y del 15% en el grupo sin tratamiento (reducción del riesgo relativo del 47%), 278 pacientes por grupo (278 × 2=556 pacientes en total) proporcionarán una potencia del 80% con intervalos de confianza del 95%.
- •
Este tamaño muestral también permitirá una comparación adecuada de los 2 grupos del estrato de antiagregantes plaquetarios (asumiendo una tasa de eventos del objetivo primario en el grupo de TAPD prolongado del 12%, con un margen de no inferioridad del 3% con respecto al tratamiento antiagregante plaquetario en monoterapia de 1 mes).
Según estos supuestos, se requerirá incluir en el estudio a 600 pacientes (figura 2 y figura 3). No obstante, se tomarán decisiones más precisas al respecto que seguirán un diseño adaptativo flexible y acorde con los resultados de eventos reales que se vayan obteniendo durante el estudio. El comité de dirección del estudio tomará decisiones sobre los posibles cambios del tamaño de la muestra si se aprecia una cifra de eventos inferior a la esperada. La información acumulada en este análisis intermedio servirá para informar estudios que empleen estadísticas bayesianas y modelos matemáticos que finalmente permitan ajustar el tamaño de la muestra en caso necesario. Un comité independiente de eventos clínicos, cegado al tratamiento asignado, adjudicará los eventos adversos tras revisar los documentos fuente y las imágenes correspondientes adecuadamente anonimizados.
La atención habitual después de un SCA consiste en monitorización electrocardiográfica y hemodinámica precoz con electrocardiogramas y biomarcadores seriados para evaluar el grado de daño miocárdico. Se evaluará la función del ventrículo izquierdo antes del alta. Se recomendará mantener la hospitalización durante 3-5 días como una estrategia razonable para permitir la observación de eventos isquémicos adversos1,2. Las evaluaciones posteriores de seguimiento clínico se programarán al mes, a los 3 meses, a los 6 meses, al año y, posteriormente, cada año.
Para estos pacientes, actualmente se recomienda el cribado sistemático de anomalías vasculares extracoronarias, como la displasia fibromuscular1,2. En este sentido, cada centro debe seleccionar la estrategia de detección que prefiera según los recursos, la logística y la experiencia locales. Pese a la importancia de cribar por alteraciones vasculares, no se considerará obligatorio hacerlo, dado el diseño pragmático del estudio.
El estudio permitirá mejorar la información disponible sobre esta enfermedad mediante la realización de subestudios predefinidos «auxiliares» o complementarios. Así, como parte de un abordaje sistemático de la DCE, se invitará a todos los centros a participar en diferentes subestudios (clínicos, de revascularización, de imagen invasiva y no invasiva, de biomarcadores, sobre nuevas moléculas inflamatorias y microARN, en estudios genéticos y en cuestionarios sobre calidad de vida). Estos subestudios se organizarán cuidadosamente para ofrecer una visión integral y multidisciplinaria de esta enfermedad18–25. Sin embargo, la participación en estos subestudios no se considerara obligatoria para el protocolo principal y solo se realizarán si los investigadores locales lo consideran oportuno.
Análisis estadísticoLos diseños factoriales facilitan la evaluación eficiente de varios tratamientos en un único estudio sin aumentar el tamaño muestral siempre que los tratamientos evaluados no presenten interacciones26. En nuestro estudio, no existe verosimilitud biológica que indique una posible interacción entre los 2 estratos analizados (BB y antiagregantes plaquetarios). Sin embargo, se evaluará la posible interacción del tratamiento que pudiera afectar a los resultados del estudio mediante pruebas de significación, y el tamaño del término de interacción se presentará como una medida de incertidumbre (intervalos de confianza del 95%). El estudio también presentará los resultados a partir de un análisis de «múltiples brazos» para permitir una comparación independiente entre los 2 estratos (y sus márgenes). El estudio se presentará y se comunicará siguiendo las directrices CONSORT «modificadas» para ensayos pragmáticos, a partir de los grupos CONSORT y PRACTIHC (Pragmatic Trials in Healthcare Systems), para que se pueda evaluar mejor la aplicabilidad de los resultados27. Se seguirán los 8 elementos de la lista de verificación CONSORT ampliada para la presentación de estudios pragmáticos (antecedentes, participantes, intervenciones, resultados, tamaño de la muestra, enmascaramiento, flujo de pacientes participantes y posibilidades de generalización de los hallazgos)27.
Dado que no se espera encontrar una interacción entre las estrategias de tratamiento, el diseño factorial no debería penalizar la potencia estadística26. El análisis principal se basa en el tiempo transcurrido desde la aleatorización hasta la primera aparición de cualquier componente del objetivo primario combinado. El análisis principal se realizará según el principio de intención de tratar e incluirá todos los eventos adjudicados que ocurran desde el momento de la aleatorización hasta el final del estudio. También se llevarán a cabo análisis exploratorios de sensibilidad del objetivo primario y el coprimario en la población atendiendo tanto al tratamiento finalmente prescrito como a un análisis por protocolo.
Se realizarán análisis jerarquizados predefinidos para la clasificación de los objetivos secundarios. Se utilizarán modelos de riesgos proporcionales de Cox y análisis de regresión para identificar predictores independientes de resultados clínicos adversos. Se calcularán las razones de riesgo (hazard ratio [HR] con sus intervalos de confianza del 95%). La supervivencia libre de eventos se analizará mediante curvas de Kaplan-Meier y se comparará mediante la prueba de rangos logarítmicos. El número de pacientes que es necesario tratar se establecerá según las diferentes modalidades de tratamiento. Se considerará estadísticamente significativo un valor de p de 2 colas < 0,05.
DISCUSIÓNEl objetivo de este estudio es generar evidencia científica que permita sustentar decisiones clínicas y abordar las lagunas del conocimiento existentes en el tratamiento médico de los pacientes con DCE, resaltadas hace poco en los 2 documentos de consenso internacional sobre esta entidad clinica1,2. Como corolario, la información clínica general adicional que se obtenga de esta amplia cohorte de pacientes con DCE y la que se derive de los diferentes subestudios prospectivos predefinidos arrojará nueva luz sobre la fisiopatología, el diagnóstico y el tratamiento de esta enfermedad18–25.
Prioridades de investigación según los documentos de consensoLas prioridades de investigación en DCE se han identificado en recientes documentos de consenso de expertos de ambos lados del Atlántico1,2. El Scientific Statement on SCAD de la American Heart Association, publicado recientemente, destaca la importancia de abordar las principales lagunas de conocimiento que todavía persisten sobre esta entidad clínica1. El documento establece que, dado que la mayor parte de la información actualmente disponible proviene de estudios observacionales retrospectivos, existe un alto riesgo de sesgos de sexo, de derivación y de supervivencia. Esto apunta a que la incidencia y el riesgo de recurrencia de la DCE probablemente estén subestimados. Por lo tanto, deben realizarse nuevos esfuerzos para ofrecer un conocimiento más sólido, basado en evidencia, sobre esta enfermedad «huérfana». En la declaración de la American Heart Association se resalta la necesidad de estudios prospectivos a gran escala para obtener información adicional sobre las opciones de tratamiento y la prevención de las recurrencias en estos pacientes. Respecto al tratamiento farmacológico, debido a la falta de estudios comparativos que respalden un enfoque basado en la evidencia, las recomendaciones «se basan, en gran medida, en opiniones de expertos derivadas de la experiencia clínica de los miembros del grupo de redacción». El comité de redacción identificó, específicamente, que una importante cuestión pendiente es conocer el tratamiento médico óptimo para estos pacientes y, en concreto, el valor de los BB y del tratamiento antiagregante plaquetario. Actualmente no hay datos de estudios prospectivos de comparación que respalden el valor de los BB o los antiagregantes plaquetarios para los pacientes con DCE. Se ha hecho un encarecido «llamamiento a la acción» para emprender investigaciones colaborativas en este sentido1.
La Sociedad Europea de Cardiología también ha publicado recientemente un documento de consenso sobre la DCE2. La primera frase sobre el tratamiento médico de este documento subraya claramente las necesidades no satisfechas de esta compleja entidad clínica: «Hasta la fecha, no hay ensayos clínicos aleatorizados que comparen varias estrategias de tratamiento farmacológico en la DCE». Respecto al tratamiento antiagregante plaquetario, este documento establece además que «el uso de tratamientos antiagregantes plaquetarios y la duración del tratamiento siguen siendo un área de controversia y de práctica divergente». En relación con los BB, el documento afirma: «más controvertido es el tratamiento de los pacientes supervivientes a una DCE sin deterioro importante de la función sistólica del ventrículo izquierdo». Este documento de consenso de la Sociedad Europea de Cardiología identifica las principales prioridades de investigación en DCE y destaca que «no existe ningún tratamiento específico capaz de modificar el curso de la enfermedad». Además, también destaca: «Se necesitan con urgencia … estudios prospectivos (en última instancia, estudios aleatorizados) que evalúen los mejores tratamientos médicos (p. ej., función y duración del tratamiento antiagregante plaquetario, prescripción de BB)»2.
Evaluación de enfermedades raras y sesgo de sexoLa DCE está tipificada como una «enfermedad rara» según EURORDIS (ORPHA: 458718). Promover el estudio de las enfermedades raras como una prioridad de salud pública es de suma importancia. Hay que tener en cuenta que, por definición, la experiencia médica con estas entidades es poca, el conocimiento es escaso, la oferta de atención es inadecuada y la investigación, muy limitada. A pesar de su gran número total, los pacientes con enfermedades raras son los huérfanos de los sistemas sanitarios y a menudo se les niega el diagnóstico, el tratamiento y también los beneficios de la investigación. Iniciativas nacionales prospectivas, como el proyecto actual, ayudarán a mejorar nuestro conocimiento sobre la DCE. El diseño controlado del estudio BA-SCAD permitirá obtener nuevos datos sobre esta peculiar condición y, sobre todo, información basada en la evidencia para fundamentar las decisiones clínicas diarias.
Además, importantes grupos científicos y académicos destacan la importancia de las iniciativas de investigación en mujeres, teniendo en cuenta la existencia de un importante sesgo de sexo en la mayoría de las áreas de la medicina. Las mujeres están sistemáticamente infrarrepresentadas en los estudios clínicos. Esto es más que evidente en estudios sobre enfermedad coronaria, SCA e IM. En particular, la información reciente indica que hasta el 25% de los IM en mujeres premenopáusicas tienen origen en una DCE1,2. Por desgracia, a menudo se pasa por alto el diagnóstico. El estudio actual permitirá mejorar nuestro conocimiento general sobre la fisiopatología de la cardiopatía isquémica en la mujer y sobre la DCE en particular (enfermedad que afecta mayoritariamente a mujeres).
Justificación y viabilidadLa justificación de este estudio es clara. Los BB han sido aprobados por guías de práctica clínica para el tratamiento de pacientes con IM3,4. Estos fármacos reducen la mortalidad total y cardiovascular después de un IM3,4,28,29. Los BB también se utilizan con frecuencia en pacientes con DCE para reducir la presión arterial y la contractilidad miocárdica y así disminuir las fuerzas de cizallamiento vasculares con la idea de limitar la progresión del daño en la pared coronaria1,2. Sin embargo, estos fármacos también pueden predisponer al espasmo coronario y ser perjudiciales para los pacientes con DCE como consecuencia de sus efectos en la pared vascular ya lesionada y la reducción de la luz coronaria residual. En este sentido, los BB con actividad de bloqueo alfa son especialmente atractivos para evitar el aumento del riesgo de espasmo coronario, por lo que deben tenerse en cuenta en el tratamiento de estos pacientes. Por otro lado, el TAPD durante 1 año es el actualmente recomendado por las guías de práctica clínica para los pacientes con SCA secundario a enfermedad coronaria de origen ateroesclerótico3,4. Por lo tanto, los antiagregantes plaquetarios también se prescriben con frecuencia, aunque con duración variable, a los pacientes con DCE. Sin embargo, en la DCE, la hemorragia intramural parece ser el evento fisiopatológico inicial, de modo que este tratamiento podría no ser eficaz o incluso ser perjudicial. Actualmente se desconoce si los pacientes con DCE se benefician de las recomendaciones generales para pacientes con SCA (es decir, TAPD prolongado) o bien, debido a su peculiar fisiopatología subyacente, son candidatos a una estrategia antiagregante plaquetaria muy corta. Tanto prescribir como no prescribir BB y tanto el tratamiento antiagregante plaquetario en monoterapia como el TAPD (con duración muy variable) son actualmente opciones válidas para tratar a los pacientes con DCE1,2. Es un área de intensa controversia no solo en la comunidad científica, sino también en la práctica clínica habitual1,2.
Muchas cuestiones prácticas pueden afectar a la validez externa de los resultados del estudio para la población general. Así, el requisito de estabilizar clínicamente a los pacientes antes de la aleatorización puede inducir un sesgo de selección al excluir a los pacientes con DCE más graves. Por consiguiente, se mantendrá un registro de los pacientes con DCE diagnosticados pero finalmente no incluidos en este estudio. Algunos miembros del equipo de investigación son expertos destacados en el campo del tratamiento con BB en el entorno del IM agudo y crónico, y tienen experiencia en acciones para reducir el riesgo asociado con la falta de adherencia y los cambios de tratamiento en estudios pragmáticos abiertos con BB. Con base en esta experiencia previa, consideramos que el tipo y la dosis de BB indicado para los pacientes aleatorizados a este tratamiento no afectará de manera importante a los resultados del estudio29. Durante el seguimiento, se controlarán el medicamento y la dosis exacta que el paciente recibe en cada momento. La posibilidad de observar un elevado número de cambios en el tratamiento asignado constituye el talón de Aquiles de los ensayos clínicos aleatorizados abiertos. Esto es especialmente cierto cuando los medicamentos utilizados se emplean habitualmente. Por lo tanto, se prestará especial atención a garantizar la adherencia de los pacientes al tratamiento asignado y valorar las consecuencias de los posibles cambios del tratamiento. Así, se contactará con los pacientes por teléfono inmediatamente después del alta y al mes para recordarles que, si algún médico propusiera un cambio en el tratamiento asignado, es conveniente que se pongan en contacto con el equipo de investigación para discutir esta posibilidad. El diseño de estudio pragmático y de bajo nivel de intervención, junto con un seguimiento clínico cuidadosamente organizado (para la adherencia y el cumplimiento), será de gran valor para garantizar la exhaustividad del seguimiento.
Se ha estimado la incidencia de DCE en España según los criterios de inclusión y exclusión y los datos de la población española según la Clasificación Internacional de Enfermedades, novena revisión (CIE-9). Los datos del Ministerio de Sanidad de España (disponibles en la Sociedad Española de Cardiología y la Fundación IMAS) muestran un incremento anual del número de pacientes diagnosticados de DCE en España exponencial (187 pacientes en 2005, 288 en 2010 y 650 en 2015). Los motivos que explican este incremento pueden ser un mejor conocimiento de la enfermedad y el uso universal de la coronariografía precoz en los pacientes con SCA. Teniendo en cuenta esta tendencia, se estima que se diagnosticarán, aproximadamente, 900 casos de DCE cada año durante el periodo de estudio (2021-2023). En consecuencia, y considerando el diseño pragmático del estudio, se espera la inclusión de 300 pacientes durante el primer año del estudio (2021-2022) y otros 300 el segundo (2022-2023) (figura 1). Los datos del registro español de DCE5,30 (actualmente con 30 hospitales activos) indican que se necesitarán 60 centros (cada uno con una media de 5 pacientes con DCE al año) para alcanzar el tamaño muestral requerido. Todos los centros que participan en el registro español de DCE han aceptado participar en este ensayo clínico aleatorizado (material adicional). Sin embargo, el número de centros se incrementará según sea necesario por los datos de inclusión reales.
CONCLUSIONESLa utilidad real de los BB y los antiagregantes plaquetarios para los pacientes con DCE sigue siendo desconocida. Dada la relevancia clínica de este tema, se necesita un estudio clínico aleatorizado prospectivo para responder a este dilema terapéutico. Estamos seguros de que este ensayo clínico aleatorizado pragmático (BA-SCAD) permitirá un avance en nuestro conocimiento y sustentará las mejores opciones de tratamiento farmacológico para esta difícil entidad clínica. El enfoque integrado del diseño, que incluye diversos subestudios multidisciplinarios predefinidos, también generará nueva información sobre la fisiopatología de la DCE y permitirá sentar las bases de la investigación futura en este campo.
- -
La DCE es una causa poco frecuente, pero cada vez más reconocida, de SCA que afecta predominantemente a mujeres jóvenes y de mediana edad. La fisiopatología de la DCE es muy peculiar y totalmente distinta de la observada en pacientes con SCA originado en una placa coronaria ateroesclerótica complicada. A la mayoría de los pacientes con DCE se los trata inicialmente de manera conservadora y con BB y antiagregantes plaquetarios. Sin embargo, la evidencia que respalda el valor clínico de estos fármacos en pacientes con DCE es muy escasa.
- -
El ensayo clínico BA-SCAD es un estudio aleatorizado factorial aleatorizado (1:1/1:1) académico, pragmático y multicéntrico, realizado desde la Sociedad Española de Cardiología (promotor), para evaluar la eficacia del tratamiento farmacológico (BB y antiagregantes plaquetarios) en pacientes con DCE. El objetivo primario de eficacia incluye una combinación de muerte, IM, accidente cerebrovascular, revascularización coronaria, DCE recurrente y hospitalización no planificada por SCA o insuficiencia cardiaca al año de seguimiento. El estudio generará la evidencia científica necesaria para sustentar las decisiones clínicas y seleccionar la pauta terapéutica óptima para estos pacientes tan complejos.
Este estudio será posible gracias al apoyo de la Sociedad Española de Cardiología (Premio Ensayo Clínico Aleatorizado Multicéntrico [ECAM] 2021).
CONTRIBUCIÓN DE LOS AUTORESTodos los autores han participado en el diseño del estudio, la redacción y la supervisión de este artículo y han aprobado la versión final del manuscrito.
CONFLICTO DE INTERESESD.J. Angiolillo declara que ha recibido honorarios por consultoría de Abbott, Amgen, Aralez, AstraZeneca, Bayer, Biosensors, Boehringer Ingelheim, Bristol-Myers Squibb, Chiesi, Daiichi-Sankyo, Eli Lilly, Haemonetics, Janssen, Merck, PhaseBio, PLx Pharma, Pfizer, Sanofi y The Medicines Company y ha recibido pagos por la participación en actividades de revisión de CeloNova y St. Jude Medical aparte del presente trabajo. D.J. Angiolillo también declara que su institución ha recibido becas de investigación de Amgen, AstraZeneca, Bayer, Biosensors, CeloNova, CSL Behring, Daiichi-Sankyo, Eisai, Eli Lilly, Gilead, Janssen, Matsutani Chemical Industry Co, Merck, Novartis, Osprey Medical, Renal Guard Solutions y Scott R MacKenzie Foundation. Los demás autores declaran no tener ningún conflicto de intereses en relación con este trabajo.