La disección coronaria espontánea (DCE) es una causa infrecuente de síndrome coronario agudo. Las características y la evolución hospitalaria de los pacientes con DCE en nuestro país no son conocidas.
MétodosSe desarrolló un registro nacional prospectivo de pacientes con DCE. Se llevó a cabo un análisis centralizado de los estudios de coronariografía.
ResultadosEntre junio de 2015 y abril de 2019, se incluyó a 318 pacientes con DCE (358 lesiones) procedentes de 31 centros. La mediana de edad fue de 53 años (el 88% mujeres). La presentación más frecuente fue como infarto sin elevación del segmento ST (53%). La arteria más frecuentemente implicada fue la descendente anterior (44%), con afección predominante de los segmentos distales (39%) y las ramas secundarias (54%). La mayor parte de las lesiones (62%) se presentaron en angiografía como hematoma intramural sin doble luz. En una mayoría de casos (78%) se optó por el tratamiento conservador. Durante el ingreso, un 6% de los pacientes sufrió algún evento adverso y 4 pacientes (1,3%) fallecieron. El tratamiento inicial con intervención coronaria percutánea (OR=5,97; p=0,004) y la presentación angiográfica como hematoma intramural (OR=4,96; p=0,028) fueron predictores independientes de eventos adversos durante el ingreso.
ConclusionesLa DCE en nuestro país afecta principalmente a mujeres de mediana edad. La estrategia inicial fue en su mayoría conservadora, con una excelente supervivencia hospitalaria. La presentación angiográfica como hematoma intramural y el tratamiento inicial con intervención coronaria percutánea se relacionaron con que se produjeran eventos adversos hospitalarios.
Registrado en ClinicalTrials.gov (Identificador: NCT03607981).
Palabras clave
Vídeo del artículo
La disección coronaria espontánea (DCE) es una causa de síndrome coronario agudo (SCA) conocida pero relativamente infrecuente. Se puede definir como una separación de las capas de la pared arterial coronaria, no traumática ni iatrogénica. Se han propuesto 2 principales mecanismos fisiopatogénicos: en el primer mecanismo, el evento inicial sería la generación de un flap intimal; el segundo, sin rotura endotelial, se caracteriza por la presencia de hemorragia dentro de la capa media arterial. Esta agresión vascular inicial lleva a la formación de un hematoma intramural (HIM), que puede generar compresión de la luz arterial verdadera e isquemia miocárdica1. Aunque la incidencia real es desconocida, sobre todo en la última década se ha visto un aumento en el número de casos de DCE, así como un cambio en el perfil clínico de los pacientes afectados por esta enfermedad2. Esta entidad toma especial relevancia en el caso de las mujeres menores de 50 años, pues puede representar hasta un cuarto de los casos de SCA3. Desde su primera descripción, y durante las siguientes 8 décadas, la evidencia disponible sobre la DCE provenía principalmente de casos aislados y pequeñas series de pacientes. A lo largo de la última década se ha avanzado mucho en el conocimiento de esta afección, gracias a datos procedentes de registros más grandes de pacientes con DCE, la mayoría retrospectivos y fuera del ámbito europeo4–7. Esta nueva evidencia ha motivado la reciente publicación de sendos documentos de consenso de la European Society of Cardiology y la American Heart Association8,9.
En una entidad de carácter tan infrecuente y esporádica, para la cual los ensayos clínicos difícilmente podrán guiar la evidencia, es fundamental la generación de nueva información procedente de estudios observacionales. Con este objetivo, se ha desarrollado un modelo de registro prospectivo, de base nacional, que recoge los casos incidentes de DCE en nuestro país. Aquí se recogen las características clínicas y angiográficas, el tratamiento y la evolución hospitalaria de los primeros 318 pacientes con DCE incluidos en dicho registro.
MÉTODOSSe diseñó un modelo de registro prospectivo para recoger los casos consecutivos incidentes de DCE en toda España. Para ello se elaboró un protocolo específico, así como un cuaderno de recogida de datos y un modelo de consentimiento informado, aprobados por el Comité de Ética del centro coordinador (inicialmente local y luego como centro coordinador nacional). El proyecto se registró en la base de datos internacional de estudios clínicos ClinicalTrials.gov (NCT03607981), contando además con el aval oficial de la Sección de Hemodinámica y Cardiología Intervencionista de la Sociedad Española de Cardiología. El registro se presentó en la Reunión Anual de la Sección de Hemodinámica y Cardiología Intervencionista de la Sociedad Española de Cardiología en junio de 2015. Se trata de un registro no auditado, para el que se ofreció la participación voluntaria de los centros de todo el país. Para poder incluir en el registro a los pacientes, estos debían firmar el consentimiento informado.
Información clínica y seguimientoLas características basales demográficas, de antecedentes personales, datos del ingreso y los eventos durante la hospitalización y el seguimiento se registraron prospectivamente por los responsables del registro en cada uno de los centros, en un cuaderno de recogida de datos único diseñado específicamente para el registro.
Análisis angiográficoTodos los estudios de angiografía coronaria se analizaron de manera conjunta por 2 expertos (M. García-Guimaraes y F. Alfonso) en el centro coordinador. Se excluyó del análisis los casos en que, tras revisión de la angiografía y de la información aportada por el centro remitente y revisión del caso por un tercer operador experto (T. Bastante), había serias dudas respecto al diagnóstico de DCE (presentando una probabilidad elevada de un diagnóstico alternativo). Además se desarrolló un cuaderno específico para el análisis angiográfico centralizado, donde se registraron de manera sistemática la localización, las características morfológicas, los parámetros de las lesiones en estimación visual, las características principales, el tipo de tratamiento y los resultados en las lesiones tratadas mediante intervención coronaria percutánea (ICP).
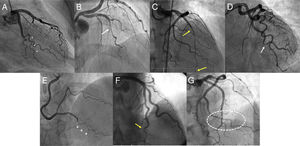
DefinicionesPara la clasificación de los patrones angiográficos de DCE, se siguió la clasificación específica en DCE descrita previamente10. Se definieron como lesiones con patrón tipo 1 las que mostraban imagen de doble luz (figura 1A). Se definieron como lesiones con patrón tipo 2 las que presentaban un estrechamiento difuso (> 20mm) sin imagen de doble luz, subclasificadas a su vez como tipo 2a cuando la arteria recuperaba su calibre normal distalmente a la lesión (figura 1B) y 2b cuando la lesión se extendía hasta el segmento más distal del vaso sin recuperación de calibre de la arteria coronaria distal (figura 1C). Se definieron como lesiones con patrón tipo 3 las estenosis más focales (< 20 mm), que podrían semejarse a lesiones ateroescleróticas (figura 1D). Se definió un cuarto patrón (tipo 4) para las lesiones en las que el primer hallazgo en angiografía fue una oclusión abrupta sin lesión proximal a ella, dado que esto no permitía su inclusión en ninguno de los patrones descritos. Para la definición de otros patrones angiográficos, como la morfología de «insecto palo» (figura 1E) o de «rábano» (figura 1F), se siguió la descripción inicial de Motreff et al.11. También se analizó la presencia de otros hallazgos angiográficos que indiquen DCE, como un patrón de «línea quebrada» (figura 1G)4. Para el análisis de la tortuosidad coronaria, se siguió la definición previa descrita por la Clínica Mayo6. Se definieron 2 criterios para la evaluación del éxito de la ICP, basados en el trabajo previo de Tweet et al.12. En primer lugar, una definición de éxito convencional del procedimiento cuando se obtuvo un flujo final en la escala de la Thrombolysis in Myocardial Infarction (TIMI) 2-3 con una estenosis residual <30% tras implante del stent/armazón o <50% tras angioplastia simple con balón; y en segundo lugar, una definición de éxito de la ICP-DCE guiada por mejoría del flujo cuando se obtuvo un incremento ≥ 1 grado TIMI con un flujo final TIMI 2-3. Para el estudio de la presencia y las características de las anomalías vasculares extracoronarias (AVE), se siguió la descripción previa de Prasad et al.13. Se definió como displasia fibromuscular (DFM) la presencia de estrechamientos focales secuenciales separados por zonas de dilatación con el patrón clásico en «collar de cuentas» (forma multifocal) o la presencia de lesiones focales de aspecto tubular (forma unifocal). Se definió como aneurisma la presencia de una dilatación> 50% respecto al calibre del segmento arterial adyacente normal. Se definió como dilatación un aumento del calibre del segmento arterial respecto al segmento adyacente normal, pero <50%. Se definió como disección una morfología de doble luz en un segmento arterial. Se predefinió un evento adverso combinado mayor durante el ingreso hospitalario, que incluía la mortalidad por todas las causas, el reinfarto no mortal, la revascularización no planificada, la arritmia ventricular, la insuficiencia cardiaca y el ictus. Para la definición de reinfarto, se siguió la tercera definición universal del infarto, vigente en el momento de la redacción del protocolo del estudio14.
Hallazgos angiográficos característicos en pacientes con disección coronaria espontánea. A: imagen de doble luz en rama marginal (asteriscos). B: imagen de posible hematoma intramural subtipo 2a (flecha blanca) con recuperación distal del calibre de la arteria distal a la lesión. C: imagen que indica hematoma intramural largo subtipo 2b en arteria descendente anterior hasta el segmento más distal de la arteria coronaria (delimitado por flechas amarillas). D: lesión focal de tipo 3 en rama marginal (flecha blanca). E: hematoma en segmento distal de arteria descendente posterior con imagen de insecto palo (+). F: hematoma en segmento distal de arteria descendente anterior con imagen inicial de morfología «en rábano» (flecha amarilla). G: hematoma intramural en rama marginal con corrección de la angulación coronaria normal que genera una imagen de «línea quebrada» (delimitado por elipse blanca). Esta figura se muestra a todo color solo en la versión electrónica del artículo.
Las variables cuantitativas se presentan como media±desviación estándar o mediana [intervalo intercuartílico]. Las variables categóricas se presentan como número (porcentaje). Se empleó un modelo de regresión logística para identificar los factores relacionados con la aparición del evento adverso combinado mayor durante el ingreso hospitalario. Se consideraron un total de 18 posibles predictores basados en criterios clínicos y la evidencia previa. Para la construcción del modelo multivariable, se incluyeron en el modelo los factores relacionados con el evento combinado en el análisis univariable (p <0,20). Para el resto de análisis se consideró como estadísticamente significativo un valor de p <0,05. Todos los test se realizaron con la herramienta de análisis estadístico STATA 12 (StataCorp LLC, Estados Unidos).
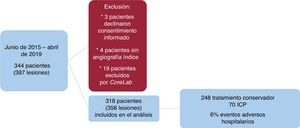
RESULTADOSEntre junio de 2015 y abril de 2019, se incluyó a un total de 344 pacientes (387 lesiones) procedentes de 31 centros. Se excluyó a 3 pacientes por falta de consentimiento informado y a 4 por falta de coronariografía del evento índice. Tras revisión de las angiografías por el core laboratory, se excluyó a 19 pacientes más por la elevada probabilidad de un diagnóstico alternativo al de DCE. Para el presente análisis se incluye a un total de 318 pacientes (358 lesiones) (figura 2). El número total de angiografías coronarias en los centros incluidos fue de 216.897, lo que representa una prevalencia durante el periodo de inclusión de 1,4 casos de DCE por cada 1.000 angiografías coronarias diagnósticas en los centros representados (tabla 1 del material adicional).
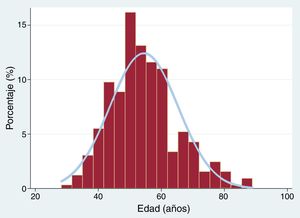
Las características basales de estos pacientes se presentan en la tabla 1. La mediana de edad de los pacientes, el 88% mujeres, era 53 [47-60] años. La figura 3 muestra la distribución de edades de los pacientes incluidos. Un 78% de los pacientes presentaban al menos 1 factor de riesgo cardiovascular, y los más frecuentes fueron los antecedentes de tabaquismo (43%), hipertensión arterial (37%) o hipercolesterolemia (35%). La presencia de trastornos inflamatorios crónicos o enfermedades del colágeno fue muy infrecuente (el 4 y el 1% respectivamente). El antecedente de trastorno depresivo o trastorno de ansiedad fue relativamente frecuente en nuestra cohorte (el 20 y el 17%). El 13% de los pacientes tenían antecedente de hipotiroidismo, aunque solo 15 (5%) se encontraban hipotiroideos en el momento del diagnóstico de la DCE.
Características basales
| Pacientes, n | 318 |
| Mujeres | 279 (88) |
| Edad (años) | 53 [47-60] |
| Peso (kg) | 68 [60-79] |
| Talla (cm) | 162 [158-167] |
| Raza | |
| Caucásica | 290 (91) |
| Otras | 28 (9) |
| Factores de riesgo cardiovascular | |
| Hábito tabáquico | |
| Fumador | 88 (28) |
| Exfumador | 49 (15) |
| Hipertensión arterial | 118 (37) |
| Hipercolesterolemia | 111 (35) |
| Diabetes mellitus | 16 (5) |
| Historia familiar de cardiopatía isquémica | 37 (12) |
| Historia familiar de DCE | 2 (1) |
| Antecedentes relevantes | |
| Diagnóstico previo de cardiopatía isquémica | 17 (5) |
| Diagnóstico confirmado de DCE previa | 9 (3) |
| Ictus previo | 12 (4) |
| Isquémico | 11 (3) |
| Hemorrágico | 1 |
| Enfermedad del tejido conectivo | 2 (1) |
| Enfermedad inflamatoria crónica | 14 (4) |
| Trastorno depresivo | 65 (20) |
| Trastorno de ansiedad | 55 (17) |
| Antecedente de hipotiroidismo | 42 (13) |
| Antecedentes ginecológicos/obstétricos, n | 279 |
| Menopausia | 156 (56) |
| Edad a la menopausia (años) | 49±4 |
| Terapia hormonal sustitutiva | 15 (5) |
| Anticonceptivo hormonal oral | 22 (8) |
| Dispositivo intrauterino | 4 (1) |
| Nulípara | 38 (14) |
| Multípara | 148 (53) |
| Antecedente de aborto | 45 (16) |
DCE: disección coronaria espontánea.
Los valores expresan n (%), media±desviación estándar o mediana [intervalo intercuartílico].
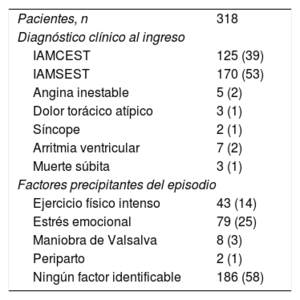
La tabla 2 recoge las características en la presentación hospitalaria. La presentación clínica más frecuente fue como infarto agudo de miocardio sin elevación del segmento ST (el 53% de los casos), seguido de infarto agudo de miocardio con elevación del segmento ST (39%). Otras presentaciones como arritmia ventricular (7%) o muerte súbita (3 pacientes) fueron infrecuentes. En un 42% de los casos se encontró un factor desencadenante del episodio; los más frecuentes fueron un estrés emocional (25%) y el ejercicio físico intenso (14%). El contexto periparto fue muy infrecuente (2 pacientes).
Características en la presentación hospitalaria
| Pacientes, n | 318 |
| Diagnóstico clínico al ingreso | |
| IAMCEST | 125 (39) |
| IAMSEST | 170 (53) |
| Angina inestable | 5 (2) |
| Dolor torácico atípico | 3 (1) |
| Síncope | 2 (1) |
| Arritmia ventricular | 7 (2) |
| Muerte súbita | 3 (1) |
| Factores precipitantes del episodio | |
| Ejercicio físico intenso | 43 (14) |
| Estrés emocional | 79 (25) |
| Maniobra de Valsalva | 8 (3) |
| Periparto | 2 (1) |
| Ningún factor identificable | 186 (58) |
IAMCEST: infarto agudo de miocardio con elevación del segmento ST; IAMSEST: infarto agudo de miocardio sin elevación del segmento ST.
Los valores expresan n (%).
En la tabla 3 se muestran los resultados del cribado de la AVE. Se realizó el cribado en 93 pacientes (el 29% de la cohorte), y mostraron datos de AVE 31 pacientes (el 33% de los pacientes cribados). La afección más frecuente fue la DFM (26%), mayoritariamente en las arterias renales (18%) y los troncos supraaórticos (11%). Las técnicas más utilizadas para el cribado fueron la tomografía computarizada (46%), la angiografía convencional invasiva (29%) y la resonancia magnética (29%).
Cribado de anomalías vasculares extracoronarias
| Pacientes, n | 318 |
| Cribado de AVE, n (%) | 93 (29) |
| Tipo de cribado, n (%) | |
| Tomografía computarizada | 39 (42) |
| Angiografía | 23 (25) |
| Angiografía + tomografía | 4 (4) |
| Resonancia magnética | 27 (29) |
| Presencia de AVE, n (%) | 31 (33) |
| Tipo de AVE identificada | |
| Displasia fibromuscular | 24 (26) |
| Aneurismas | 8 (9) |
| Otros | 4 (4) |
| Localización de las AVE | |
| Arterias renales | 17 (18) |
| Eje iliofemoral | 4 (4) |
| Troncos supraaórticos | 10 (11) |
| Intracraneal | 1 (1) |
| Otros territorios | 9 (10) |
AVE: anomalías vasculares extracoronarias.
Los valores expresan n (%).
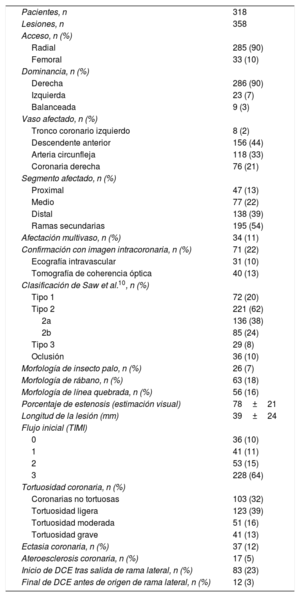
Las características angiográficas se presentan en la tabla 4. La mayor parte de los procedimientos se hicieron por vía radial (90%). Las arterias más comúnmente implicadas fueron la arteria descendente anterior (44%) y la arteria circunfleja (33%). La DCE afectó predominantemente a territorios vasculares distales (39%) y ramas secundarias (54%), y solo un 13% presentaba afectación proximal. Un 11% de los pacientes presentaban afectación multivaso. Se utilizó alguna técnica de imagen intracoronaria (ecografía intravascular o tomografía de coherencia óptica) para confirmar el diagnóstico de DCE en un 22% de los casos. En cuanto a la morfología angiográfica, la mayoría de las lesiones (62%) se presentaron en la angiografía como lesiones de tipo 2 de la clasificación de Saw et al.10. Solo un 20% de las lesiones presentaron en la angiografía la imagen diagnóstica de doble luz. Entre otros hallazgos angiográficos, se encontró la morfología de «rábano» en el 18% de las lesiones, morfología de «línea quebrada» en el 16% y morfología de «insecto palo» en el 7% de las lesiones. En un 23% de las lesiones, la imagen de DCE se iniciaba tras la salida (a <5 mm) de una rama lateral ≥ 1,5mm. El porcentaje medio de estenosis por estimación visual fue del 78%±21%, con una longitud media de la lesión de 39±24mm. El flujo inicial fue TIMI 3 en el 64% de los casos. En el análisis de tortuosidad coronaria, un 68% de los pacientes presentaban criterios de tortuosidad y un 13%, tortuosidad grave. Las lesiones sugestivas de ateroesclerosis asociada en otros segmentos coronarios fueron poco frecuentes (5%).
Características en el análisis angiográfico
| Pacientes, n | 318 |
| Lesiones, n | 358 |
| Acceso, n (%) | |
| Radial | 285 (90) |
| Femoral | 33 (10) |
| Dominancia, n (%) | |
| Derecha | 286 (90) |
| Izquierda | 23 (7) |
| Balanceada | 9 (3) |
| Vaso afectado, n (%) | |
| Tronco coronario izquierdo | 8 (2) |
| Descendente anterior | 156 (44) |
| Arteria circunfleja | 118 (33) |
| Coronaria derecha | 76 (21) |
| Segmento afectado, n (%) | |
| Proximal | 47 (13) |
| Medio | 77 (22) |
| Distal | 138 (39) |
| Ramas secundarias | 195 (54) |
| Afectación multivaso, n (%) | 34 (11) |
| Confirmación con imagen intracoronaria, n (%) | 71 (22) |
| Ecografía intravascular | 31 (10) |
| Tomografía de coherencia óptica | 40 (13) |
| Clasificación de Saw et al.10, n (%) | |
| Tipo 1 | 72 (20) |
| Tipo 2 | 221 (62) |
| 2a | 136 (38) |
| 2b | 85 (24) |
| Tipo 3 | 29 (8) |
| Oclusión | 36 (10) |
| Morfología de insecto palo, n (%) | 26 (7) |
| Morfología de rábano, n (%) | 63 (18) |
| Morfología de línea quebrada, n (%) | 56 (16) |
| Porcentaje de estenosis (estimación visual) | 78±21 |
| Longitud de la lesión (mm) | 39±24 |
| Flujo inicial (TIMI) | |
| 0 | 36 (10) |
| 1 | 41 (11) |
| 2 | 53 (15) |
| 3 | 228 (64) |
| Tortuosidad coronaria, n (%) | |
| Coronarias no tortuosas | 103 (32) |
| Tortuosidad ligera | 123 (39) |
| Tortuosidad moderada | 51 (16) |
| Tortuosidad grave | 41 (13) |
| Ectasia coronaria, n (%) | 37 (12) |
| Ateroesclerosis coronaria, n (%) | 17 (5) |
| Inicio de DCE tras salida de rama lateral, n (%) | 83 (23) |
| Final de DCE antes de origen de rama lateral, n (%) | 12 (3) |
DCE: disección coronaria espontánea; TIMI: Thrombolysis in Myocardial Infarction.
Salvo otra indicación, los valores expresan media±desviación estándar.
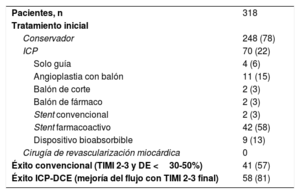
Las particularidades en la selección de la estrategia de tratamiento inicial se resumen en la tabla 5. Se optó por un tratamiento inicial conservador en la mayoría de los casos (78%), y se usó la ICP como estrategia inicial en 70 pacientes (22%). Ningún paciente fue tratado con cirugía de revascularización miocárdica. En el subgrupo de pacientes sometidos a ICP, el motivo principal para la selección de esta estrategia como tratamiento inicial fue la presencia de un flujo inicial TIMI 0-1 (37%) o una isquemia en curso en el momento del procedimiento (30%) (tabla 2 del material adicional). En estos procedimientos, los más utilizados fueron el implante de stent farmacoactivo (58%), la angioplastia simple con balón (15%) y el implante de un dispositivo bioabsorbible (13%). El éxito convencional en la ICP se obtuvo en el 57% de los casos, con un éxito según el criterio de ICP-DCE que se alcanzó en el 81% de los procedimientos.
Estrategia de tratamiento inicial y resultados de la intervención
| Pacientes, n | 318 |
| Tratamiento inicial | |
| Conservador | 248 (78) |
| ICP | 70 (22) |
| Solo guía | 4 (6) |
| Angioplastia con balón | 11 (15) |
| Balón de corte | 2 (3) |
| Balón de fármaco | 2 (3) |
| Stent convencional | 2 (3) |
| Stent farmacoactivo | 42 (58) |
| Dispositivo bioabsorbible | 9 (13) |
| Cirugía de revascularización miocárdica | 0 |
| Éxito convencional (TIMI 2-3 y DE <30-50%) | 41 (57) |
| Éxito ICP-DCE (mejoría del flujo con TIMI 2-3 final) | 58 (81) |
DCE: disección coronaria espontánea; DE: diámetro de estenosis; ICP: intervención coronaria percutánea; TIMI: Thrombolysis in Myocardial Infarction.
Los valores expresan n (%).
La tabla 6 presenta la evolución hospitalaria y el tratamiento al alta de todos los pacientes. Un 90% de los pacientes tenían elevados los valores de troponina y 2 tercios de los pacientes, elevación de la creatincinasa. Solo un 12% de los pacientes mostraron disfunción del ventrículo izquierdo (fracción de eyección del ventrículo izquierdo <50%) en el ecocardiograma durante el ingreso, con un 53% de los pacientes que mostraban alteraciones segmentarias en el ecocardiograma. Un total de 18 pacientes (el 6% de la cohorte) sufrieron algún evento adverso hospitalario; 4 pacientes fallecieron durante el ingreso hospitalario índice, en contexto de shock cardiogénico refractario; 10 (3%) presentaron criterios de reinfarto, y 12 (4%) requirieron una nueva coronariografía con ICP durante el ingreso hospitalario. De ellos, 4 pacientes tratados inicialmente con ICP requirieron revascularización del vaso diana por isquemia recurrente, con evidencia en la angiografía de progresión tardía de la disección. De los pacientes cuyo tratamiento inicial fue conservador, 7 (el 3% del subgrupo de tratamiento conservador) precisaron posteriormente ICP durante el ingreso por isquemia recurrente. La mediana de la estancia hospitalaria fue de 4 [3-6] días. En lo correspondiente al tratamiento médico al alta, un 92% de los pacientes recibieron dosis bajas de ácido acetilsalicílico. Más de la mitad de los pacientes (59%) recibieron doble antiagregación plaquetaria, si bien el uso de antiagregantes potentes como ticagrelor (19%) o prasugrel (3%) fue relativamente bajo. El 79% de los pacientes recibieron bloqueadores beta; un 79%, estatinas y un 51%, inhibidores de la enzima de conversión de la angiotensina/antagonistas del receptor de la angiotensina II.
Evolución y eventos hospitalarios
| Pacientes, n | 318 |
| Concentración de troponina T | |
| Elevada | 153 (48) |
| No elevada | 6 (2) |
| No disponible | 159 (50) |
| Concentración de troponina I | |
| Elevada | 133 (42) |
| No elevada | 4 (1) |
| No disponible | 181 (57) |
| Elevación de troponinas | 286 (90) |
| Concentración de creatincinasa | |
| Elevada | 214 (67) |
| No elevada | 78 (25) |
| No disponible | 26 (8) |
| FEVI ETT (%) | 57±10 |
| FEVI <50% | 38 (12) |
| Alteración segmentaria en ETT | 168 (53) |
| TC coronaria | 31 (10) |
| DCE visible en TC coronaria | 22 (71) |
| CRM | 29 (9) |
| Realce tardío de gadolinio en CRM | 24 (86) |
| Evento adverso hospitalario | 18 (6) |
| Muerte | 4 (1) |
| Reinfarto | 10 (3) |
| Revascularización no planificada | 12 (4) |
| RVD | 4 (1) |
| No RVD | 1 |
| Fracaso del tratamiento conservador | 7 (2) |
| Arritmia ventricular | 10 (3) |
| Insuficiencia cardiaca | 2 (1) |
| Ictus isquémico | 2 (1) |
| Estancia hospitalaria (días) | 4 [3-6] |
| Tratamiento al alta (n=314) | |
| AAS | 289 (92) |
| Clopidogrel | 129 (41) |
| Ticagrelor | 59 (19) |
| Prasugrel | 10 (3) |
| DAP al alta | 186 (59) |
| ACO | 22 (7) |
| Bloqueador beta | 247 (79) |
| IECA/ARA-II | 160 (51) |
| Estatina | 247 (79) |
| Nitratos | 35 (11) |
| Antagonistas del calcio | 25 (8) |
AAS: ácido acetilsalicílico; ACO: anticoagulación oral; ARA-II: antagonistas del receptor de la angiotensina II; CRM: cardiorresonancia magnética; DAP: doble antiagregación plaquetaria; DCE: disección coronaria espontánea; ETT: ecocardiograma transtorácico; FEVI: fracción de eyección del ventrículo izquierdo; IECA: inhibidores de la enzima de conversión de la angiotensina; RVD: revascularización del vaso diana; TC: tomografía computarizada.
Los valores expresan n (%) o media ± desviación estándar.
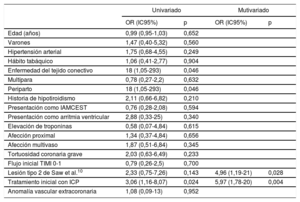
La tabla 7 presenta el análisis de predictores del evento adverso combinado mayor hospitalario. En el análisis multivariado, se identificaron: a) el tratamiento inicial con ICP frente a tratamiento conservador (odds ratio ajustada [ORa]=5,97; p=0,004), y b) la presentación angiográfica como imagen de HIM tipo 2 de Saw et al.10 (ORa=4,96; p=0,028), como predictores independientes de eventos adversos durante la hospitalización.
Análisis de predictores de evento adverso combinado mayor hospitalario
| Univariado | Mutivariado | |||
|---|---|---|---|---|
| OR (IC95%) | p | OR (IC95%) | p | |
| Edad (años) | 0,99 (0,95-1,03) | 0,652 | ||
| Varones | 1,47 (0,40-5,32) | 0,560 | ||
| Hipertensión arterial | 1,75 (0,68-4,55) | 0,249 | ||
| Hábito tabáquico | 1,06 (0,41-2,77) | 0,904 | ||
| Enfermedad del tejido conectivo | 18 (1,05-293) | 0,046 | ||
| Multípara | 0,78 (0,27-2,2) | 0,632 | ||
| Periparto | 18 (1,05-293) | 0,046 | ||
| Historia de hipotiroidismo | 2,11 (0,66-6,82) | 0,210 | ||
| Presentación como IAMCEST | 0,76 (0,28-2,08) | 0,594 | ||
| Presentación como arritmia ventricular | 2,88 (0,33-25) | 0,340 | ||
| Elevación de troponinas | 0,58 (0,07-4,84) | 0,615 | ||
| Afección proximal | 1,34 (0,37-4,84) | 0,656 | ||
| Afección multivaso | 1,87 (0,51-6,84) | 0,345 | ||
| Tortuosidad coronaria grave | 2,03 (0,63-6,49) | 0,233 | ||
| Flujo inicial TIMI 0-1 | 0,79 (0,26-2,5) | 0,700 | ||
| Lesión tipo 2 de Saw et al.10 | 2,33 (0,75-7,26) | 0,143 | 4,96 (1,19-21) | 0,028 |
| Tratamiento inicial con ICP | 3,06 (1,16-8,07) | 0,024 | 5,97 (1,78-20) | 0,004 |
| Anomalía vascular extracoronaria | 1,08 (0,09-13) | 0,952 | ||
IAMCEST: infarto agudo de miocardio con elevación del segmento ST; IC95%: intervalo de confianza del 95%; ICP: intervención coronaria percutánea; OR: odds ratio; TIMI: Thrombolysis in Myocardial Infarction.
Este trabajo es el primer registro prospectivo nacional en pacientes con DCE. Además, dentro del marco europeo, este estudio representa, hasta la fecha, el registro con mayor número de pacientes con DCE. A lo largo de un periodo de casi 4 años, se han incluido casos consecutivos incidentes de pacientes con DCE (N=318) procedentes de 31 centros de todo el país. El análisis de los estudios de angiografía coronaria, centralizado en el centro coordinador y siguiendo una estricta metodología de análisis, constituye uno de los puntos fuertes del presente trabajo. Además, en un 22% de los casos en la presente cohorte se utilizó alguna técnica de imagen intracoronaria (ecografía intravascular o tomografía de coherencia óptica) para confirmar el diagnóstico de DCE. Este porcentaje es muy superior al descrito recientemente por Saw et al. en la cohorte prospectiva reportada más extensa del mundo (n=750), donde solo en el 7,6% de los casos se utilizó alguna de estas técnicas para confirmar el diagnóstico de DCE5. Este último punto es de particular interés en una entidad como la DCE, en la que el diagnóstico angiográfico puede resultar confuso en ocasiones. Si bien este amplio uso de imagen intracoronaria en nuestra cohorte nos reafirma en la calidad en el diagnóstico inequívoco de DCE, se debe insistir en el mensaje de que las técnicas de diagnóstico intracoronarias se deben utilizar con extrema cautela en pacientes con una pared arterial coronaria más propensa a fenómenos de disección, y exclusivamente en los casos en que la imagen angiográfica sea ambigua o como guía durante la ICP en pacientes con esta entidad.
Nuestro estudio muestra algunos datos muy interesantes. En primer lugar, nuestro trabajo parece confirmar que el tratamiento conservador debe ser el de elección inicial en pacientes con DCE, tal y como indica la evidencia previa y recomiendan los consensos actuales8,9,15. Además, en el presente trabajo, fue infrecuente la necesidad de revascularización durante el ingreso de los pacientes con tratamiento inicial conservador (solo un 3% de los pacientes con tratamiento inicial conservador precisaron ICP durante el ingreso). No obstante, se debe destacar que, utilizando esta estrategia inicial mayoritariamente conservadora, la presencia de eventos adversos hospitalarios no fue despreciable (6%).
En segundo lugar, el presente trabajo muestra datos interesantes respecto a la ICP en pacientes con DCE. Así, se realizó ICP como estrategia de tratamiento inicial en un 22% de los casos, motivada principalmente por un mal flujo coronario distal o datos de isquemia en curso en el momento del procedimiento. Este porcentaje es superior al descrito por Saw et al. en su cohorte prospectiva, donde solamente se realizó ICP en un 14% de los casos5. Además, la ICP en el contexto específico de DCE obtiene unos resultados claramente subóptimos en comparación con los obtenidos en pacientes con enfermedad coronaria ateroesclerótica (éxito convencional del 47% y guiado por flujo del 81%). Estos resultados de la ICP en DCE son muy similares a los mostrados en otras grandes series de pacientes con DCE. Así, en el análisis de la cohorte prospectiva de la serie canadiense, Saw et al. comunican éxito parcial (disección residual o estenosis ≤ 50% con flujo final TIMI 3 o mejoría del flujo respecto al basal) en un 41% de los procedimientos, con un 30% de fracaso de la ICP5. Por su parte, un trabajo del grupo de la Clínica Mayo describió fracaso de la ICP en el 30%, con un criterio de éxito específico para DCE basado en mejoría de flujo12. Además, el tratamiento inicial con ICP en nuestra cohorte se asoció con un mayor riesgo de eventos adversos durante la hospitalización. Este aspecto debe ser matizado, dado que la decisión del operador de realizar o no ICP en el contexto agudo de DCE probablemente esté influida por un peor perfil de riesgo/situación clínica en la presentación respecto a los pacientes para los que se decide el tratamiento inicial conservador. Teniendo en cuenta estos datos, parece sensato reservar la revascularización percutánea para los casos en que con mayor probabilidad se puede aportar un mayor beneficio clínico al paciente frente a un tratamiento estándar conservador (oclusión completa inicial del vaso, lesiones en segmentos proximales y/o con afectación de tronco coronario izquierdo o en presencia de isquemia en curso/recurrente o inestabilidad hemodinámica).
En tercer lugar, la presentación angiográfica como HIM (morfología tipo 2 en la clasificación específica de DCE) frente a la imagen de doble luz clásica se asoció, de manera independiente, con eventos adversos durante el ingreso. Esto parece refrendar los hallazgos recientemente descritos por Waterbury et al. en 42 pacientes con progresión de la DCE en los primeros 14 días tras el evento16. En el citado estudio, el riesgo de extensión de la DCE fue superior en las lesiones que se presentaban inicialmente como imágenes de HIM frente a aquellas con imagen inicial de doble luz. Además, un 20% de las lesiones que inicialmente mostraban un patrón de HIM evolucionaban en la coronariografía posterior a imágenes de doble luz. Este último aspecto parece corroborar que, al menos en algunos pacientes con DCE, la teoría patogénica outside-in (cuyo mecanismo inicial es un sangrado intraparietal) constituye la hipótesis más plausible.
En cuarto lugar, en nuestra cohorte de DCE, se sometió a cribado de AVE a un 29% de los pacientes. Este porcentaje es notablemente bajo, especialmente si se compara con otras experiencias prospectivas recientemente publicadas. Así, en la cohorte prospectiva del grupo canadiense, el porcentaje de pacientes sometidos a cribado de AVE fue muy superior, del 73%5. Sin embargo, en los pacientes estudiados, la presencia de AVE se situó en el 33% (DFM 26%), muy similar a la prevalencia de DFM descrita en la cohorte canadiense (31%). Y esto fue así a pesar del uso relativamente amplio de la resonancia magnética como técnica de cribado en nuestra cohorte (casi un tercio de los pacientes estudiados), que presenta una menor sensibilidad para la detección de datos de DFM que la angiografía invasiva17. Nuestros resultados indican que en nuestro país es necesaria una mayor concienciación sobre la importancia de descartar AVE asociada en pacientes con diagnóstico de DCE, como recomiendan los consensos actuales sobre esta entidad8,9.
LimitacionesLa principal limitación del presente estudio es su carácter observacional (las estrategias diagnósticas y terapéuticas empleadas no se han aleatorizado). Sin embargo, el amplísimo número de pacientes incluidos con una afección tan infrecuente como la DCE (la mayor experiencia existente sobre esta patología en Europa), así como su carácter prospectivo y multicéntrico, nos permiten evaluar en un contexto de «vida real» las características y el tratamiento de pacientes con DCE. El análisis angiográfico centralizado es la mejor forma de enfrentarse a las dificultades que a veces presenta el diagnóstico angiográfico de esta entidad. Sin embargo, de manera complementaria, la propia falta de sensibilidad de la angiografía convencional para el diagnóstico de esta enfermedad puede haber llevado a infradiagnosticarla y a la falta de remisión de estos casos no correctamente identificados en los centros participantes.
CONCLUSIONESLa DCE en nuestro país afecta principalmente a mujeres de mediana edad, y es frecuente que haya algún factor de riesgo cardiovascular. En la mayoría de los pacientes, la estrategia inicial fue conservadora, con una supervivencia al alta hospitalaria excelente. Los resultados de la ICP en contexto de DCE fueron claramente subóptimos. En los pacientes tratados inicialmente de forma conservadora, fue infrecuente la necesidad de ICP durante el ingreso. El tratamiento inicial con ICP y la presentación con angiografía compatible con HIM sin imagen de doble luz se relacionaron con eventos adversos durante la hospitalización.
FINANCIACIÓNEste proyecto ha sido financiado en parte con fondos públicos del Instituto de Salud Carlos III a través de un contrato Río Hortega.
CONFLICTO DE INTERESESNinguno.
- –
La disección coronaria espontánea (DCE) es una causa relativamente infrecuente de SCA. Datos recientes de registros de pacientes con DCE (la mayoría de ellos retrospectivos y fuera del ámbito europeo) han mejorado la evidencia previa (basada en descripción de casos y pequeñas series de pacientes).
- –
Con datos procedentes de un registro nacional prospectivo, la DCE en nuestro país afecta predominantemente a mujeres de mediana edad, y son frecuentes los factores de riesgo cardiovascular clásicos. La presentación angiográfica más frecuente es el HIM sin la imagen clásica de doble luz. En la mayoría de los pacientes, se optó por un tratamiento inicial conservador, que obtuvo una excelente supervivencia hospitalaria. Los resultados de la ICP en DCE fueron claramente subóptimos. Entre los pacientes con DCE con tratamiento conservador inicial, fue poco frecuente la posterior necesidad de ICP durante el ingreso. El tratamiento inicial con ICP y la morfología angiográfica de HIM sin imagen de doble luz se asociaron con los eventos adversos durante la hospitalización.
Se pueden consultar los centros e investigadores del trabajo en el material adicional del artículo.