Analizar la asociación entre el incremento del índice de masa corporal y el perímetro cintura, así como el valor pronóstico de ambos indicadores en la mortalidad total y cardiaca en pacientes con insuficiencia cardiaca crónica.
MétodosEl estudio incluyó a 2.254 pacientes seguidos durante 4 años. La obesidad se clasificó como índice de masa corporal ≥30 y el sobrepeso, como índice de masa corporal 25,0-29,9; la obesidad central, como perímetro cintura ≥88cm en mujeres y ≥102cm en varones. Los predictores independientes de mortalidad total y cardiaca se evaluaron mediante un modelo multivariable de Cox ajustado por variables de confusión.
ResultadosPresentó obesidad el 35% de los pacientes; sobrepeso, el 43% y obesidad central, el 60%. El índice de masa corporal y el perímetro de cintura fueron predictores independientes de menor mortalidad total —hazard ratio=0,84 (p<0,001) y hazard ratio=0,97 (p=0,01) respectivamente— y menos muerte cardiaca (índice de masa corporal, hazard ratio=0,84; p<0,001; perímetro de cintura, hazard ratio=0,97; p=0,01). La interacción entre el índice de masa corporal y el perímetro cintura (hazard ratio=1,001; p<0,01) mostró que el efecto protector del índice de masa corporal desaparecía cuando los pacientes tenían un perímetro cintura >120cm.
ConclusionesSe confirma una mortalidad significativamente menor entre los pacientes que presentan un incremento del índice de masa corporal y del perímetro de cintura. Los resultados muestran además que esta protección desaparece al alcanzar valores elevados.
Palabras clave
La obesidad es un importante problema de salud pública que está adquiriendo proporciones epidémicas en los países desarrollados y en vías de desarrollo. Según la Organización Mundial de la Salud, en 2008 más de 1.400 millones de adultos tenían sobrepeso; dentro de este grupo, la obesidad afectaba a más de 200 millones de varones y cerca de 300 millones de mujeres1. La obesidad se considera en sí misma una enfermedad crónica, pero también un importante factor de riesgo de enfermedades cardiovasculares. En numerosos estudios se ha demostrado que la obesidad central, medida por el perímetro de cintura (PC), se asocia con mayor riesgo de enfermedad cardiovascular2–4.
El papel de la obesidad en la mortalidad por insuficiencia cardiaca (IC) es actualmente objeto de controversia, ya que se ha descrito la llamada «paradoja de la obesidad», según la cual los pacientes con sobrepeso u obesidad, a pesar de tener mayor riesgo cardiovascular, presentan mejor pronóstico. Por el contrario, la caquexia cardiaca se asocia a mayor mortalidad. Aunque todavía se desconocen los mecanismos por los que mejora el pronóstico de los pacientes con obesidad, algunos estudios indican que puede tener relación con la proporción de la masa magra respecto a la masa adiposa o que la medición de parámetros nutricionales podría ser más importante para determinar la relación entre la obesidad y el menor riesgo de muerte5,6. La obesidad central parece tener también un efecto predictivo en pacientes con IC7, aunque existen pocos estudios en este sentido. Por otro lado, se desconoce si a partir de determinado grado de obesidad central se pierde el efecto protector.
Así, el objetivo principal de este estudio es analizar la asociación entre el incremento del índice de masa corporal (IMC) y el PC y el valor pronóstico de ambos indicadores en la mortalidad total y cardiaca de los pacientes con IC crónica ingresados en los servicios de cardiología de los hospitales españoles.
MÉTODOSSe incluyó en el estudio a pacientes del registro de REDINSCOR (Red Española de Insuficiencia Cardiaca), estudio observacional prospectivo realizado en unidades de IC de 18 hospitales de España. El protocolo fue aprobado por los comités de investigación institucionales y todos los pacientes firmaron el consentimiento informado.
Los pacientes fueron incluidos en el estudio entre 2007 y 2011 siempre que cumplieran los criterios siguientes: edad ≥18 años, IC sintomática (clase funcional de la New York Heart AssociationII-IV), haber tenido una hospitalización previa por IC >24h en el año precedente, estar en tratamiento optimizado de acuerdo con las guías de práctica clínica establecidas8 y tener alguna de las siguientes alteraciones ecocardiográficas: fracción de eyección del ventrículo izquierdo ≤40%, diámetro telediastólico ≥60mm, alteración de la relajación ventricular característica de disfunción diastólica y grosor de septo interventricular y/o pared posterior ≥14mm. Por otro lado, se excluyó a los pacientes con IC de nueva aparición aguda y reversible, enfermedad valvular grave susceptible de reparación quirúrgica, IC derecha secundaria a cor pulmonale crónico o cardiopatía congénita y/o una enfermedad terminal concomitante.
ProcedimientoLos cuestionarios de recogida de datos se diseñaron específicamente para el estudio y se recogieron en el momento del registro de los pacientes en una página web9. Además, se realizaron controles de calidad mensuales del seguimiento e inclusión de datos.
Se registró la información sobre los principales factores de riesgo al inicio del estudio, concretamente en la primera visita ambulatoria posterior a su ingreso hospitalario. Las variables independientes recogidas fueron: edad, sexo, hipertensión arterial (definida como presión arterial sistólica ≥140mmHg/presión arterial diastólica ≥90mmHg con o sin tratamiento farmacológico), peso, talla, IMC (normal, <25; sobrepeso, 25,0-29,9; obesidad, ≥30), obesidad central (PC ≥88cm en mujeres y ≥102cm en varones), diabetes mellitus (definida como antecedentes de criterios de diabetes mellitus o que precisaran medicación), dislipemia (antecedentes de criterios de dislipemia o que precisaran medicación), tabaquismo («fumador», 1 o más cigarrillos en un día; «ex fumador», ningún cigarrillo en los últimos 6 meses), historial de enolismo (sí/no), anemia (hemoglobina <120g/l las mujeres y <130g/l los varones) y la prescripción de medicamentos.
La información sobre la variable dependiente «mortalidad» se obtuvo a través de los registros médicos y a través de los familiares. Se recogieron datos sobre la mortalidad total y cardiaca. La mortalidad cardiaca incluía la mortalidad por muerte súbita, IC refractaria e infarto de miocardio. Los pacientes sometidos a trasplante cardiaco urgente se clasificaron como muerte por IC refractaria. En todos los casos, el investigador responsable debía aportar detalles del episodio de la muerte. Todas las muertes fueron revisadas por un comité de mortalidad para validar la causa de la muerte. Los pacientes perdidos durante el seguimiento y los que se sometieron a trasplante de corazón electivo fueron censurados.
Análisis estadísticoLas variables continuas se expresan como media±desviación estándar o mediana [intervalo intercuartílico] según sea apropiado. Las variables categóricas se presentan como porcentajes. Se realizaron análisis descriptivos, pruebas de la χ2 y la prueba de McNemar para las variables categóricas. Para comparar las variables continuas, se utilizó el análisis de la varianza (ANOVA) y se usó la prueba de la t de Student para muestras independientes y relacionadas.
Los análisis multivariable se realizaron utilizando el modelo de riesgos proporcionales de Cox. Las variables que en primer lugar resultaron significativas en el modelo univariable (p<0,1) se incluyeron en segundo lugar en el modelo multivariable y se utilizó el método «por pasos hacia atrás» para identificar los factores de riesgo independientes, y se estudió la interacción entre IMC y PC. Además, se evaluó el ajuste de los modelos con variables clínicamente relevantes. La asunción de proporcionalidad de las hazard ratio (HR) del modelo se determinó mediante los residuos de Schoenfeld. La capacidad discriminatoria de los modelos se estimó mediante el estadístico C de Harrell y su calibración, por la prueba de Gronnesby y Borgan. Se realizaron imputaciones simples mediante regresiones multivariable para todas las variables que tenían ausencia de datos por debajo del 5% (excepto péptido natrurético cerebral [BNP] y la fracción aminoterminal de su propéptido [NT-proBNP], que no cumplían este criterio)10–13. Se consideró estadísticamente significativo un valor de p<0,05 bilateral. Para realizar el análisis se utilizaron los programas estadísticos SPSS 19 y Stata 12.
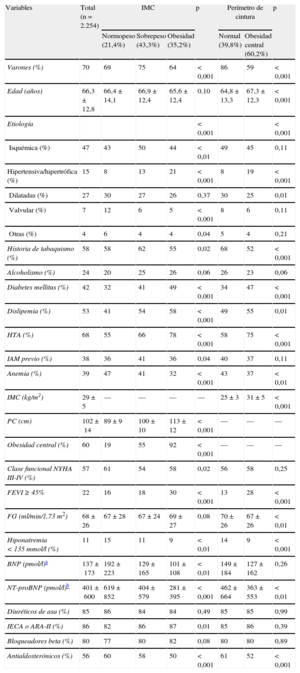
RESULTADOSSe incluyó a 2.254 pacientes, de los que el 70% eran varones. La media de edad fue 66±13 años. Un 43% presentaba sobrepeso; el 35%, obesidad según IMC, y el 60%, obesidad central, con una media de PC de 103±13cm los varones y 101±15cm las mujeres. Por el contrario, se identificó a 15 pacientes (0,7%) con IMC bajo (<18,5), a los que no se analizó por separado por ser un número tan pequeño. En la tabla 1 se comparan las características clínicas basales según el IMC y el PC. En el grupo de pacientes obesos, se observó mayor porcentaje de mujeres y mayor incidencia de etiología hipertensiva o hipertrófica, diabetes mellitus, dislipemia e hipertensión arterial. En el grupo de peso normal, se observó más anemia, peor clase funcional de la New York Heart Association, fracción de eyección del ventrículo izquierdo más deprimida, más hiponatremia y valores más altos de BNP. El PC aumentado se asociaba significativamente a los mismos parámetros que la obesidad y el sobrepeso. En esta cohorte el IMC se correlacionaba de manera significativa con el PC, con un valor de r de Pearson=0,77 (intervalo de confianza del 95% [IC95%], 0,75-0,78; p<0,001).
Características basales de los pacientes según índice de masa corporal y obesidad central
| Variables | Total (n=2.254) | IMC | p | Perímetro de cintura | p | |||
| Normopeso (21,4%) | Sobrepeso (43,3%) | Obesidad (35,2%) | Normal (39,8%) | Obesidad central (60,2%) | ||||
| Varones (%) | 70 | 69 | 75 | 64 | < 0,001 | 86 | 59 | < 0,001 |
| Edad (años) | 66,3±12,8 | 66,4±14,1 | 66,9±12,4 | 65,6±12,4 | 0,10 | 64,8±13,3 | 67,3±12,3 | < 0,001 |
| Etiología | < 0,001 | < 0,001 | ||||||
| Isquémica (%) | 47 | 43 | 50 | 44 | < 0,01 | 49 | 45 | 0,11 |
| Hipertensiva/hipertrófica (%) | 15 | 8 | 13 | 21 | < 0,001 | 8 | 19 | < 0,001 |
| Dilatadas (%) | 27 | 30 | 27 | 26 | 0,37 | 30 | 25 | 0,01 |
| Valvular (%) | 7 | 12 | 6 | 5 | < 0,001 | 8 | 6 | 0,11 |
| Otras (%) | 4 | 6 | 4 | 4 | 0,04 | 5 | 4 | 0,21 |
| Historia de tabaquismo (%) | 58 | 58 | 62 | 55 | 0,02 | 68 | 52 | < 0,001 |
| Alcoholismo (%) | 24 | 20 | 25 | 26 | 0,06 | 26 | 23 | 0,06 |
| Diabetes mellitus (%) | 42 | 32 | 41 | 49 | < 0,001 | 34 | 47 | < 0,001 |
| Dislipemia (%) | 53 | 41 | 54 | 58 | < 0,001 | 49 | 55 | 0,01 |
| HTA (%) | 68 | 55 | 66 | 78 | < 0,001 | 58 | 75 | < 0,001 |
| IAM previo (%) | 38 | 36 | 41 | 36 | 0,04 | 40 | 37 | 0,11 |
| Anemia (%) | 39 | 47 | 41 | 32 | < 0,001 | 43 | 37 | < 0,01 |
| IMC (kg/m2) | 29±5 | — | — | — | — | 25±3 | 31±5 | < 0,001 |
| PC (cm) | 102±14 | 89±9 | 100±10 | 113±12 | < 0,001 | — | — | — |
| Obesidad central (%) | 60 | 19 | 55 | 92 | < 0,001 | — | — | — |
| Clase funcional NYHA III-IV (%) | 57 | 61 | 54 | 58 | 0,02 | 56 | 58 | 0,25 |
| FEVI ≥ 45% | 22 | 16 | 18 | 30 | < 0,001 | 13 | 28 | < 0,001 |
| FG (ml/min/1,73 m2) | 68±26 | 67±28 | 67±24 | 69±27 | 0,08 | 70±26 | 67±26 | < 0,01 |
| Hiponatremia < 135 mmol/l (%) | 11 | 15 | 11 | 9 | < 0,01 | 14 | 9 | < 0,001 |
| BNP (pmol/l)a | 137±173 | 192±223 | 129±165 | 101±108 | < 0,01 | 149±184 | 127±162 | 0,26 |
| NT-proBNP (pmol/l)b | 401±600 | 619±852 | 404±579 | 281±395 | < 0,001 | 462±664 | 363±553 | < 0,01 |
| Diuréticos de asa (%) | 85 | 86 | 84 | 84 | 0,49 | 85 | 85 | 0,99 |
| IECA o ARA-II (%) | 86 | 82 | 86 | 87 | 0,01 | 85 | 86 | 0,39 |
| Bloqueadores beta (%) | 80 | 77 | 80 | 82 | 0,08 | 80 | 80 | 0,89 |
| Antialdosterónicos (%) | 56 | 60 | 58 | 50 | < 0,001 | 61 | 52 | < 0,001 |
ARA-II: antagonistas del receptor de la angiotensina II; BNP: péptido natriurético cerebral; FEVI: fracción de eyección del ventrículo izquierdo; FG: filtrado glomerular (método MDRD-4); HTA: hipertensión arterial; IAM: infarto agudo de miocardio; IECA: inhibidores de la enzima de conversión de la angiotensina; IMC: índice de masa corporal; NT-proBNP: fracción aminoterminal del propéptido natriurético cerebral; NYHA: New York Heart Association; PC: perímetro de cintura.
Se siguió a los pacientes durante un periodo máximo de 48meses (mediana, 21 meses).
Durante el seguimiento ocurrieron 475 muertes, de las cuales 341 (72%) fueron por causas cardiacas. La mortalidad total y cardiaca a los 4 años fue del 21 y el 15% respectivamente. La mortalidad total fue menor en los pacientes con IMC aumentado: el 21,3% en el sobrepeso y el 16,4% en la obesidad, comparado con el 28,4% en los pacientes con peso normal (p<0,001). La misma tendencia se observó con el PC: el 18,9% en la obesidad central comparado con el 24,3% en pacientes con PC normal (p<0,01). También se observó una tendencia similar para la muerte cardiaca, y los pacientes con IMC aumentado tuvieron menos mortalidad: el 15,4% en el sobrepeso y el 12,3% en la obesidad, en comparación con el 19,3% en los pacientes con peso normal (p<0,01). Respecto al PC, se observó asimismo menos mortalidad en los obesos: el 13,9% en los pacientes con obesidad central en comparación con el 17,1% en los pacientes con PC normal (p=0,04).
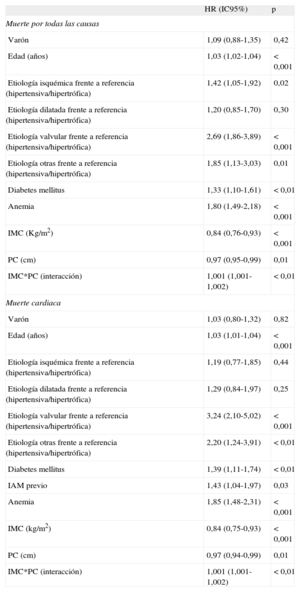
Análisis multivariableLos predictores de mortalidad total se identificaron mediante un modelo multivariable de riesgos proporcionales de Cox ajustado por variables de confusión (tabla 2), en el que los aumentos tanto del IMC como del PC se identificaron como factores asociados a menos mortalidad (respectivamente, HR=0,84; IC95%, 0,76-0,93; p<0,001; HR=0,97; IC95%, 0,95-0,99; p=0,01] con interacción entre ambos (HR=1,001; IC95%, 1,001-1,002; p<0,01). En la interacción, el aumento del PC atenuaba el efecto protector del aumento de IMC. Analizada con más detalle la interacción, se observó que en pacientes con IMC ≥35, un PC mayor se asociaba a peor supervivencia; de hecho, cuando el PC era >120cm se observó que el incremento del IMC dejaba de tener un efecto protector significativo. Otros factores que se asociaron con mayor mortalidad total fueron: la etiología isquémica y la valvular, la edad, la anemia y la diabetes mellitus. Todos los modelos se ajustaron por variables clínicas relevantes como sexo, clase funcional de la New York Heart Association, fracción de eyección del ventrículo izquierdo, hiponatremia y tasa de filtrado glomerular, pero no se observaron cambios significativos de las HR del IMC y el PC (cambio <3%)14; por lo tanto, se optó por el modelo reducido. El modelo multivariable obtuvo un estadístico C de Harrell de 0,68. La prueba de Gronnesby y Borgan de bondad de ajuste del modelo mostró buena calibración (p=0,26).
Modelo de riesgos proporcionales de Cox
| HR (IC95%) | p | |
| Muerte por todas las causas | ||
| Varón | 1,09 (0,88-1,35) | 0,42 |
| Edad (años) | 1,03 (1,02-1,04) | < 0,001 |
| Etiología isquémica frente a referencia (hipertensiva/hipertrófica) | 1,42 (1,05-1,92) | 0,02 |
| Etiología dilatada frente a referencia (hipertensiva/hipertrófica) | 1,20 (0,85-1,70) | 0,30 |
| Etiología valvular frente a referencia (hipertensiva/hipertrófica) | 2,69 (1,86-3,89) | < 0,001 |
| Etiología otras frente a referencia (hipertensiva/hipertrófica) | 1,85 (1,13-3,03) | 0,01 |
| Diabetes mellitus | 1,33 (1,10-1,61) | < 0,01 |
| Anemia | 1,80 (1,49-2,18) | < 0,001 |
| IMC (Kg/m2) | 0,84 (0,76-0,93) | < 0,001 |
| PC (cm) | 0,97 (0,95-0,99) | 0,01 |
| IMC*PC (interacción) | 1,001 (1,001-1,002) | < 0,01 |
| Muerte cardiaca | ||
| Varón | 1,03 (0,80-1,32) | 0,82 |
| Edad (años) | 1,03 (1,01-1,04) | < 0,001 |
| Etiología isquémica frente a referencia (hipertensiva/hipertrófica) | 1,19 (0,77-1,85) | 0,44 |
| Etiología dilatada frente a referencia (hipertensiva/hipertrófica) | 1,29 (0,84-1,97) | 0,25 |
| Etiología valvular frente a referencia (hipertensiva/hipertrófica) | 3,24 (2,10-5,02) | < 0,001 |
| Etiología otras frente a referencia (hipertensiva/hipertrófica) | 2,20 (1,24-3,91) | < 0,01 |
| Diabetes mellitus | 1,39 (1,11-1,74) | < 0,01 |
| IAM previo | 1,43 (1,04-1,97) | 0,03 |
| Anemia | 1,85 (1,48-2,31) | < 0,001 |
| IMC (kg/m2) | 0,84 (0,75-0,93) | < 0,001 |
| PC (cm) | 0,97 (0,94-0,99) | 0,01 |
| IMC*PC (interacción) | 1,001 (1,001-1,002) | < 0,01 |
HR: hazard ratio; IAM: infarto agudo de miocardio; IC95%: intervalo de confianza del 95%; IMC, índice de masa corporal; PC: perímetro de cintura.
En el caso de la mortalidad cardiaca (tabla 2), asimismo se observó que tanto el IMC como el PC también eran factores protectores (HR=0,84; IC95%, 0,75-0,93; p<0,001; y HR=0,97; IC95%, 0,94-0,99; p=0,01), con interacción entre ambos factores (HR=1,001; IC95%, 1,001-1,002; p<0,01). En su interacción, se observó de nuevo que el aumento del PC atenuaba la magnitud del efecto protector del IMC. Otros factores de riesgo asociados fueron: la etiología valvular, la edad y el antecedente de infarto agudo de miocardio, anemia y diabetes mellitus; asimismo, todos los modelos se ajustaron por la variable sexo. Finalmente, el modelo final se ajustó por variables clínicamente relevantes, pero no se observaron cambios significativos de las HR del IMC y el PC (cambio <5%)14, y se optó por el modelo reducido, como en el caso de la mortalidad total. El modelo multivariable obtuvo un estadístico C de Harrell de 0,69. La prueba de Gronnesby y Borgan de bondad de ajuste mostró buena calibración del modelo (p=0,36).
DISCUSIÓNHallazgos más relevantesLos resultados de este estudio confirman la «paradoja de la obesidad»15 en pacientes ingresados por IC del registro REDINSCOR tanto para el IMC como para el PC. Así, los pacientes con mayores IMC y PC tienen menos mortalidad total y cardiaca. Sin embargo, en pacientes obesos con IMC cercano a 35, el efecto protector de la obesidad central desaparece. Estos resultados apoyan la recomendación de medir el PC además de calcular el IMC para valorar mejor el riesgo de mortalidad total y cardiaca en la IC.
Paradoja de la obesidadEn los últimos años, varios estudios han mostrado asociación entre mayor IMC y menor mortalidad en pacientes con enfermedades crónicas como la insuficiencia renal crónica, la artritis reumatoide, el cáncer y especialmente la cardiopatía coronaria16–21. Así, en un metanálisis22 que incluyó 40 estudios con un total de 250.152 pacientes con cardiopatía isquémica, se demostró que el IMC como indicador de sobrepeso y obesidad se asociaba a menor riesgo de mortalidad, del 16 y el 12% respectivamente. Aunque diversos estudios han señalado la paradoja de la obesidad23, hay gran controversia sobre el valor pronóstico del sobrepeso y la obesidad, y en muy pocos estudios se ha analizado el papel de la obesidad central24. Zamora et al18, en un estudio con 501 pacientes con IC y fracción de eyección mediana del 30%, identificaron el IMC aumentado como predictor independiente de menos mortalidad total a los 2 años. No obstante, en un estudio posterior, el efecto beneficioso del aumento de peso solo se demostró en los pacientes sin cardiopatía isquémica25. En el registro DIAMOND-CHF26, que incluyó a 4.700 pacientes con IC en clase funcional de la New York Heart AssociationIII-IV, la mejora del pronóstico asociado al aumento de IMC solo se observó en los pacientes con mejor función ventricular, mientras que el pronóstico empeoraba cuando había disfunción sistólica. En un reciente estudio realizado en España27 con datos del Conjunto Mínimo Básico de Datos de pacientes ingresados por IC, se halló que el diagnóstico de obesidad reducía la mortalidad y el reingreso hospitalario. Los resultados de nuestro estudio confirman los hallazgos previamente mencionados de Zapatero et al27 y además confirman el papel del PC como predictor significativamente independiente de menos mortalidad, pero con un efecto amortiguador en la relación inversa entre el IMC y la mortalidad. Cabe destacar que, en nuestro estudio, a diferencia del estudio mencionado anteriormente, la inclusión de los casos ha sido prospectiva, con recogida directa de los datos y seguimiento de más de 4 años.
Diversos estudios han analizado los mecanismos que podrían estar involucrados en la paradoja de la obesidad, pero lo más probable es que la causa sea multifactorial. Así, en los sujetos obesos con IC, los síntomas pueden aparecer más precozmente, por lo que se los diagnostica y se los trata en fases más iniciales de la enfermedad. También podría explicarse por el incremento de la reserva metabólica que tienen los obesos, que por ello serían más resistentes al aumento de catabolismo de los pacientes con IC. Asimismo, los pacientes obesos tienen valores más altos de los receptores de factor de necrosis tumoral alfa (TNFα) que tienen los pacientes con IC, lo que podría amortiguar el impacto negativo de elevadas concentraciones de TNFα. Los pacientes obesos presentan también un incremento en las lipoproteínas plasmáticas, lo que podría contrarrestar los altos valores de lipopolisacáridos, que son un potente estímulo para la liberación de citocinas inflamatorias28–33. Finalmente, la caquexia cardiaca se ha asociado con mayor mortalidad, por lo que su ausencia mejoraría el pronóstico, y la obesidad podría ser marcador de mejor pronóstico.
Valor pronóstico de la medida del perímetro cinturaActualmente se utiliza de forma generalizada el IMC (peso en kilos dividido por el cuadrado de la talla en metros) como marcador de adiposidad general; sin embargo, diferentes autores cuestionan su idoneidad, ya que el IMC no distingue entre masa adiposa y masa muscular, y ello podría conducir a presunciones incorrectas en la asociación entre obesidad y mortalidad en pacientes con IC. Así, cada vez parece más claro que medir la grasa corporal total y utilizar marcadores de grasa central como el PC sería mejor que usar solo el IMC15,34. Por ello en nuestro estudio se ha medido tanto el IMC como el PC en pacientes con IC crónica.
El aumento del PC es el marcador más específico de obesidad central. Junto con la diabetes mellitus y la hipertensión arterial, constituye el síndrome metabólico, que se asocia a mayor riesgo cardiovascular. El valor pronóstico del aumento del PC en la IC se ha estudiado muy poco. Así, Clark et al35 analizaron en 344 pacientes con IC y disfunción sistólica el valor pronóstico del IMC y el PC, y hallaron menos mortalidad total en el grupo de pacientes con ambos parámetros aumentados. Este efecto beneficioso fue similar en ambos sexos. No obstante, esos estudios han examinado el efecto del aumento de IMC y PC en pacientes con fracción de eyección deprimida e IC avanzada. En nuestro estudio se ha incluido a pacientes diagnosticados de IC sin excluir a los pacientes con fracción de eyección preservada y sin exclusión según la etiología de la IC, lo que aporta información sobre una población con IC más amplia. De hecho, en registros poblacionales, alrededor del 50% de los pacientes que requieren ingreso hospitalario por IC tienen fracción de eyección preservada. En nuestro estudio se confirma que los aumentos de IMC y PC se asocian a mejor pronóstico. Así, la relación entre IMC y mortalidad muestra una tendencia a una curva en U, que es un tipo de relación que suele producirse también en la cardiopatía isquémica, tanto aguda como crónica36. En el caso del PC, se observa una relación con la mortalidad más en J, por lo que se muestra el valor adicional de la medición del PC. Por ello, con valores de IMC ≥35, un PC aumentado pasa a ser factor de riesgo, mientras que cuando el PC se aproxima a 120 cm, el IMC pierde su efecto protector.
La mortalidad total en nuestro estudio fue del 21% a los 4 años, una tasa similar a la de otros estudios epidemiológicos o registros de pacientes con IC, en los que oscila entre el 20 y el 25%37,38. A diferencia de estudios previos, en nuestro estudio el impacto beneficioso del aumento del IMC y el PC se ha observado tanto en mortalidad total como en mortalidad cardiaca. Y al igual que en estudios previos, nuestros pacientes obesos eran más jóvenes, frecuentemente mujeres, diabéticos, con hipertensión arterial, dislipemia y anemia, menor incidencia de tabaquismo, en mayor proporción con fracción de eyección ≥45%, la etiología predominante era la hipertensiva y se asociaban a valores bajos de BNP. Por lo tanto, nuestros pacientes tenían en principio características clínicas asociadas a mayor carga de riesgo cardiovascular; sin embargo, el hecho de tener un mayor porcentaje de pacientes con fracción de eyección preservada puede ser un factor importante que contribuya a su mejor pronóstico. De igual forma, se hallaron concentraciones significativamente más bajas de péptidos natriuréticos en pacientes con aumento tanto de IMC como de PC. La reducción de las concentraciones de BNP con el aumento de peso ya se ha descrito previamente y puede estar asociada con una mayor retención de sodio y líquidos que puede aumentar la disnea y, por lo tanto, asociarse a una manifestación más precoz de la enfermedad aun con una IC menos grave28,39.
Limitaciones y fortalezas del estudioEl estudio se realizó sobre la base de datos de un registro nacional de pacientes con IC, y ello podría ser una limitación. Sin embargo, este registro se diseñó expresamente para la recogida de datos de factores relacionados con IC y se aseguró exhaustivamente el cumplimiento de calidad y la validación de todos los datos introducidos por los centros participantes. Además, cabe destacar que la recogida de datos se llevó a cabo de manera prospectiva, lo que mejora considerablemente la calidad de los datos. Hay que mencionar también el largo periodo de seguimiento analizado, lo que asegura un análisis exhaustivo de la mortalidad total y cardiaca.
CONCLUSIONESEste estudio confirma la baja mortalidad de los pacientes con IC crónica con mayores IMC y PC, lo que corrobora la validez de la paradoja de la obesidad en los pacientes del estudio. A la vista de los resultados, el PC debe medirse junto con el IMC para predecir mejor el pronóstico de la IC crónica.
FINANCIACIÓNEste trabajo ha tenido el apoyo de una beca del Ministerio Español de Ciencia e Innovación, Redes de Investigación del Instituto de Salud Carlos III (REDINSCOR, RD06/0003) y Fondo Europeo de Desarrollo Regional (FEDER).
CONFLICTO DE INTERESESNinguno.
El listado de investigadores del registro REDINSCOR se puede consultar en el material suplementario de este artículo.