El retraso diagnóstico de la hipertensión arterial puede favorecer un control deficiente y el incremento del riesgo cardiovascular. El objetivo es estimar el retraso diagnóstico de la hipertensión en lo diabéticos tipo 2 y la probabilidad de que se los diagnostique en un plazo adecuado (primeros 6 meses) y analizar las características de pacientes y médicos asociadas al retraso diagnóstico.
MétodosCohorte dinámica retrospectiva, con 7 años de seguimiento en atención primaria, de 8.074 adultos diabéticos a los que se incluyó en el momento de cumplir criterios diagnósticos de hipertensión arterial considerando dos umbrales: 140/90 y 130/80 mmHg. Se estimó el tiempo transcurrido desde el cumplimiento de dichos criterios hasta el registro del diagnóstico la evolución temporal de la probabilidad de que no se diagnosticara mediante análisis de supervivencia de Kaplan-Meier y las variables asociadas al diagnóstico adecuado mediante regresión logística.
ResultadosEl retraso diagnóstico medio fue 8,9 ± 15,4 meses para pacientes que acudieron con presión arterial ≥ 140/90 mmHg frente a los 15,2 ± 19,6 meses de aquellos con presión < 140/90 mmHg (p < 0,001). Las principales variables asociadas al diagnóstico adecuado fueron presión arterial inicial ≥ 140/90 mmHg (odds ratio = 2,77; intervalo de confianza del 95%, 2,44-3,15), no tener infarto agudo de miocardio previo (odds ratio = 2,23; intervalo de confianza del 95%, 1,67-2,99), obesidad (odds ratio = 1,70; intervalo de confianza del 95%, 1,44-1,99), no sufrir depresión (odds ratio = 1,63; intervalo de confianza del 95%, 1,27-2,08), ser mujer (odds ratio = 1,29; intervalo de confianza del 95%, 1,14-1,46), tener más edad o tratamiento antidiabético más intensivo. La edad del médico mostró relación inversa y su estabilidad laboral, relación directa.
ConclusionesEl retraso diagnóstico medio de la hipertensión en diabéticos fue > 6 meses y varió según el umbral diagnóstico utilizado. Los pacientes con presión arterial inicial ≥ 140/90 mmHg presentaron mayor probabilidad de diagnóstico adecuado.
Palabras clave
La hipertensión arterial (HTA) es un factor de riesgo cardiovascular que afecta al 35% de la población adulta española1.
La prevalencia de HTA en pacientes con diabetes mellitus tipo 2 (DM2) es entre 1,5 y 2,3 veces mayor que en sujetos no diabéticos2,3. Su presencia acelera el curso de las complicaciones microvasculares y macrovasculares de la DM24,5 y la mortalidad, hasta el punto de que el 75% de las muertes de origen cardiovascular de los pacientes diabéticos son atribuibles a la HTA2,6.
Se ha demostrado que el control de la HTA de los diabéticos reduce la mortalidad y previene o retrasa la incidencia de complicaciones vasculares7,8. Sin embargo, pese a disponerse de fármacos eficaces para su tratamiento, el grado de control de la presión arterial (PA) en estos pacientes es pobre, lo que puede deberse en parte al infradiagnóstico y el retraso diagnóstico. Hasta la fecha no hemos encontrado ningún estudio publicado que estime el retraso en el diagnóstico de la HTA. El conocimiento de estos factores puede permitir que se pongan en marcha intervenciones que mejoren el manejo asistencial de estos pacientes con el fin de disminuir su riesgo cardiovascular.
Los objetivos de este estudio son estimar el retraso en el diagnóstico de la HTA en adultos con DM2 atendidos en atención primaria (AP) según el umbral diagnóstico considerado, estimar la probabilidad que tienen estos pacientes de que se los diagnostique en los primeros 6 meses tras el comienzo de la HTA y analizar las características de los pacientes y los médicos que los atienden asociadas a dicha probabilidad.
MÉTODOSEstudio observacional analítico de tipo cohorte dinámica retrospectiva, que se llevó a cabo en 21 centros de salud de la zona noreste de la ciudad de Madrid. La población estudiada comprende a todos los pacientes con diagnóstico de DM2 en la historia clínica informatizada (HCI) de AP a los que se siguió en los centros de salud (al menos dos visitas anuales). Se incluyó a los pacientes mayores de 18 años que cumplían los criterios diagnósticos de HTA entre el 1 de enero de 2003 y el 30 de junio de 2009 y tenían al menos dos tomas de PA registradas en la HCI el año de estudio. Se excluyó a los pacientes con diagnóstico de HTA al inicio del estudio y a aquellos con un seguimiento < 6 meses.
La inclusión y el seguimiento de los pacientes comenzaron el 1 de enero de 2003; la inclusión finalizó el 30 de junio de 2009 y el seguimiento, el 31 de diciembre de 2009.
La información se obtuvo de datos secundarios individualizados obtenidos de las HCI de los pacientes. Los diagnósticos de HTA y DM2 registrados en ellas han sido validados en el mismo medio donde se realiza el trabajo9, y se obtuvo para la DM un valor predictivo positivo del 91,23% y un valor predictivo negativo del 99,98%. Para el umbral diagnóstico de la HTA de 140/90mmHg, los valores predictivos positivo y negativo se encuentran en el 82,52 y el 97,94%, y los del umbral diagnóstico de 130/80mmHg, en el 98,68 y el 53,92% respectivamente.
Se consideró diabético al paciente cuando en su HCI estaba registrado el diagnóstico de DM2 (códigos K86 o K87 de la Clasificación Internacional de Atención Primaria).
Se consideró hipertenso al paciente cuando la media de dos o más determinaciones de presión arterial sistólica (PAS) en al menos dos visitas consecutivas fuera ≥ 130mmHg o la media de la presión arterial diastólica (PAD), ≥ 80 mmHg, tal y como establece el séptimo informe del Joint National Committee10.
Ante la falta de acuerdo de las diferentes sociedades científicas al establecer los umbrales diagnósticos de HTA en pacientes con DM2, el estudio se ha realizado considerando un segundo umbral de HTA cuando la media de dos o más determinaciones de la PAS en al menos dos visitas consecutivas fuera ≥ 140mmHg o la media de la PAD, ≥ 90mmHg, como establece el NICE (National Institute for Clinical Excellence)11.
Se consideró HTA diagnosticada cuando estaba registrado el episodio en la HCI, y como HTA no diagnosticada, cuando se cumplían los criterios diagnósticos pero no constaba el diagnóstico en la HCI. No se tuvo en cuenta el consumo de fármacos con efecto hipertensor prescritos con indicaciones distintas de la HTA.
Se midió el tiempo transcurrido desde el cumplimiento de los criterios diagnósticos hasta la fecha en que el diagnóstico se registró.
Se definió como «diagnóstico adecuado» el que se registró en la HCI en los primeros 6 meses tras el cumplimiento de los criterios diagnósticos y como «inadecuado» el que no se registró o se registró pasados más de 6 meses. Se analizaron variables relacionadas con el paciente (sociodemográficas, comorbilidad, antropométricas, parámetros bioquímicos), de utilización de recursos sanitarios (frecuentación y tratamientos) y relacionadas con los médicos de familia (sexo, edad, situación laboral, turno de trabajo y antigüedad en el ejercicio profesional).
Análisis estadísticoSe realizó un análisis descriptivo de la población de estudio en general y estratificada por las cifras de PA en el momento de cumplir los criterios diagnósticos. Se estimó el tiempo transcurrido desde el cumplimiento de dichos criterios hasta el registro del diagnóstico y la evolución temporal de la probabilidad de permanecer sin diagnóstico mediante análisis de supervivencia por el método de Kaplan-Meier. Se aplicó contraste de rangos logarítmicos para estudiar la existencia de diferencias según el grado de HTA inicial.
Se realizó un análisis univariable de los factores asociados al diagnóstico adecuado (contar con registro del diagnóstico de HTA en la HCI en los primeros 6 meses tras cumplir los criterios diagnósticos) mediante el estadístico de contraste χ2 para las variables cualitativas y mediante la t de Student para las cuantitativas. Aquellas con un nivel de significación < 0,25 se incluyeron en un análisis de regresión logística.
Todas las estimaciones se calcularon con sus intervalos de confianza del 95% (IC95%). Se consideró significativo un valor de p < 0,05. El tratamiento estadístico de los datos se realizó con el programa SPSS 19.0 (SPSS Inc.; Chicago, Illinois, Estados Unidos).
El estudio obtuvo la aprobación del Comité de Ética del Hospital Carlos III (Madrid).
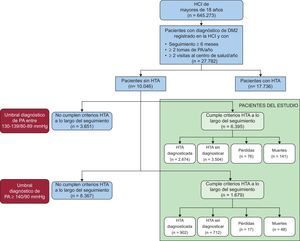
RESULTADOSEn la figura 1 se muestra el diagrama de flujo de los pacientes del estudio. De los 27.782 pacientes con diagnóstico de DM2 registrado en la HCI durante el periodo de estudio en los centros de salud, el 63,8% presentaba HTA en el momento de ser diagnosticado de DM2, por lo que no se los incluyó en la población de estudio. De los 10.046 pacientes que no presentaban HTA al diagnóstico de su DM2, durante el seguimiento el 80,4% (n = 8.074) presentó valores de PA ≥ 130/80mmHg. De estos, el 79,2% (n = 6.395) presentó PAS en 130-139mmHg o PAD en 80-89mmHg y el 20,8% (n = 1.679), PAS ≥ 140mmHg o PAD ≥ 90mmHg.
Para el umbral diagnóstico de 130-139/80-89mmHg, se diagnosticó y se registró en la HCI al 41,8% y el 54,8% permaneció sin diagnosticar tras una mediana de seguimiento de 3,4 [intervalo intercuartílico, 1,6-5,2] años. Para el umbral diagnóstico de PA ≥ 140/90mmHg, se diagnosticó al 53,7% y el 42,4% permaneció sin diagnóstico tras una mediana de seguimiento de 3,6 [1,7-5,4] años.
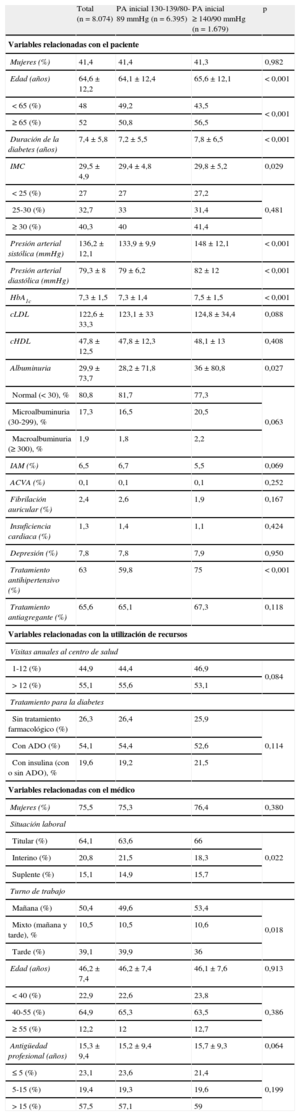
En la tabla 1 se resumen las principales características de los participantes en el estudio y de sus médicos, en general y estratificadas por la PA basal.
Características basales de la muestra
| Total (n = 8.074) | PA inicial 130-139/80-89 mmHg (n = 6.395) | PA inicial ≥ 140/90 mmHg (n = 1.679) | p | |
| Variables relacionadas con el paciente | ||||
| Mujeres (%) | 41,4 | 41,4 | 41,3 | 0,982 |
| Edad (años) | 64,6 ± 12,2 | 64,1 ± 12,4 | 65,6 ± 12,1 | < 0,001 |
| < 65 (%) | 48 | 49,2 | 43,5 | < 0,001 |
| ≥ 65 (%) | 52 | 50,8 | 56,5 | |
| Duración de la diabetes (años) | 7,4 ± 5,8 | 7,2 ± 5,5 | 7,8 ± 6,5 | < 0,001 |
| IMC | 29,5 ± 4,9 | 29,4 ± 4,8 | 29,8 ± 5,2 | 0,029 |
| < 25 (%) | 27 | 27 | 27,2 | 0,481 |
| 25-30 (%) | 32,7 | 33 | 31,4 | |
| ≥ 30 (%) | 40,3 | 40 | 41,4 | |
| Presión arterial sistólica (mmHg) | 136,2 ± 12,1 | 133,9 ± 9,9 | 148 ± 12,1 | < 0,001 |
| Presión arterial diastólica (mmHg) | 79,3 ± 8 | 79 ± 6,2 | 82 ± 12 | < 0,001 |
| HbA1c | 7,3 ± 1,5 | 7,3 ± 1,4 | 7,5 ± 1,5 | < 0,001 |
| cLDL | 122,6 ± 33,3 | 123,1 ± 33 | 124,8 ± 34,4 | 0,088 |
| cHDL | 47,8 ± 12,5 | 47,8 ± 12,3 | 48,1 ± 13 | 0,408 |
| Albuminuria | 29,9 ± 73,7 | 28,2 ± 71,8 | 36 ± 80,8 | 0,027 |
| Normal (< 30), % | 80,8 | 81,7 | 77,3 | 0,063 |
| Microalbuminuria (30-299), % | 17,3 | 16,5 | 20,5 | |
| Macroalbuminuria (≥ 300), % | 1,9 | 1,8 | 2,2 | |
| IAM (%) | 6,5 | 6,7 | 5,5 | 0,069 |
| ACVA (%) | 0,1 | 0,1 | 0,1 | 0,252 |
| Fibrilación auricular (%) | 2,4 | 2,6 | 1,9 | 0,167 |
| Insuficiencia cardiaca (%) | 1,3 | 1,4 | 1,1 | 0,424 |
| Depresión (%) | 7,8 | 7,8 | 7,9 | 0,950 |
| Tratamiento antihipertensivo (%) | 63 | 59,8 | 75 | < 0,001 |
| Tratamiento antiagregante (%) | 65,6 | 65,1 | 67,3 | 0,118 |
| Variables relacionadas con la utilización de recursos | ||||
| Visitas anuales al centro de salud | ||||
| 1-12 (%) | 44,9 | 44,4 | 46,9 | 0,084 |
| > 12 (%) | 55,1 | 55,6 | 53,1 | |
| Tratamiento para la diabetes | ||||
| Sin tratamiento farmacológico (%) | 26,3 | 26,4 | 25,9 | 0,114 |
| Con ADO (%) | 54,1 | 54,4 | 52,6 | |
| Con insulina (con o sin ADO), % | 19,6 | 19,2 | 21,5 | |
| Variables relacionadas con el médico | ||||
| Mujeres (%) | 75,5 | 75,3 | 76,4 | 0,380 |
| Situación laboral | ||||
| Titular (%) | 64,1 | 63,6 | 66 | 0,022 |
| Interino (%) | 20,8 | 21,5 | 18,3 | |
| Suplente (%) | 15,1 | 14,9 | 15,7 | |
| Turno de trabajo | ||||
| Mañana (%) | 50,4 | 49,6 | 53,4 | 0,018 |
| Mixto (mañana y tarde), % | 10,5 | 10,5 | 10,6 | |
| Tarde (%) | 39,1 | 39,9 | 36 | |
| Edad (años) | 46,2 ± 7,4 | 46,2 ± 7,4 | 46,1 ± 7,6 | 0,913 |
| < 40 (%) | 22,9 | 22,6 | 23,8 | 0,386 |
| 40-55 (%) | 64,9 | 65,3 | 63,5 | |
| ≥ 55 (%) | 12,2 | 12 | 12,7 | |
| Antigüedad profesional (años) | 15,3 ± 9,4 | 15,2 ± 9,4 | 15,7 ± 9,3 | 0,064 |
| ≤ 5 (%) | 23,1 | 23,6 | 21,4 | 0,199 |
| 5-15 (%) | 19,4 | 19,3 | 19,6 | |
| > 15 (%) | 57,5 | 57,1 | 59 | |
ACVA: accidente cerebrovascular agudo (no incluye los trastornos isquémicos transitorios); ADO: antidiabéticos orales; cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; HbA1c: glucohemoglobina; IAM: infarto agudo de miocardio; IMC: índice de masa corporal; PA: presión arterial.
Salvo otra indicación, los datos expresan media ± desviación estándar.
La ausencia de diagnóstico de HTA fue menor para los pacientes que acudieron con cifras de PA ≥ 140/90mmHg (el 42,4 frente al 63,1% de los que presentaban PA ≥ 130/80mmHg y < 140/90mmHg al inicio; p < 0,001), las mujeres (el 50,5 frente al 58% de los varones; p < 0,001) y los de 65 o más años (el 51 frente al 59,2% de los menores de 65 años; p < 0,001).
Los pacientes hipertensos a los que finalmente su médico diagnosticó sufrieron un retraso medio de 11,1 ± 17,7 meses. De ellos, el 63,2% se diagnosticó en los primeros 6 meses; el 6,1%, entre 6 y 12 meses; el 10,4%, entre 12 y 24 meses, y el 20,2% tardó más de 24 meses. El retraso medio en los pacientes que acudieron con PA ≥ 140/90mmHg fue de 8,9 ± 15,4 meses frente a los 15,2 ± 19,6 de aquellos con valores basales de PA ≥ 130/80 y < 140/90mmHg (p < 0,001).
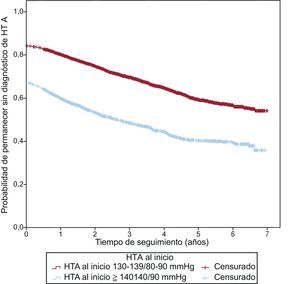
En la figura 2 se muestra la curva de supervivencia de la probabilidad de permanecer sin diagnosticar a lo largo del tiempo, estratificada por los valores de PA al inicio de la HTA. Se observa que los pacientes con PA iniciales ≥ 140/90mmHg presentan una probabilidad significativamente mayor de que se los diagnostique (test de contraste de rangos logarítmicos, p < 0,001).
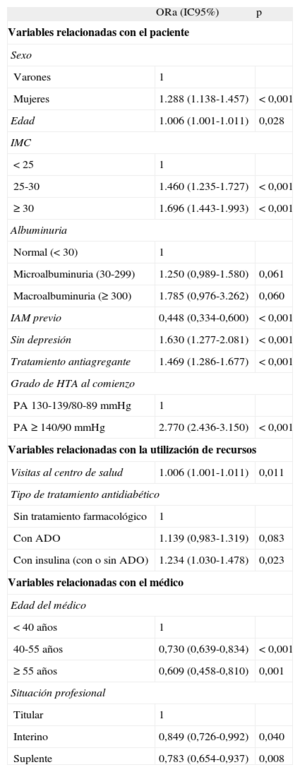
Las variables asociadas con el diagnóstico adecuado se muestran en la tabla 2. Los pacientes con PA inicial ≥ 140/90mmHg presentaron una probabilidad de diagnóstico adecuado 2,77 (IC95%, 2,44-3,15) veces mayor que los pacientes con menores PA iniciales. Otras variables fuertemente asociadas fueron no tener en la HCI registro de infarto agudo de miocardio (odds ratio [OR] = 2,23; IC95%, 1,67-2,99), obesidad (OR = 1,70; IC95%, 1,44-1,99), no padecer depresión (OR = 1,63; IC95%, 1,27-2,08) y estar en tratamiento con antiagregantes (OR = 1,47; IC95%, 1,29-1,68). La microalbuminuria y la macroalbuminuria presentaron una asociación creciente que no alcanzó significación estadística. Además, las mujeres, los pacientes de más edad, los que tienen un tratamiento antidiabético más intensivo y los que más acuden al centro de salud tienen mayor probabilidad de recibir un diagnóstico adecuado. De las variables relacionadas con el médico, la edad mostró relación inversa y la seguridad en el puesto laboral, relación directa y estadísticamente significativa con el diagnóstico adecuado.
Variables que en el análisis multivariable de regresión logística se asociaron al diagnóstico adecuado de la hipertensión arterial
| ORa (IC95%) | p | |
| Variables relacionadas con el paciente | ||
| Sexo | ||
| Varones | 1 | |
| Mujeres | 1.288 (1.138-1.457) | < 0,001 |
| Edad | 1.006 (1.001-1.011) | 0,028 |
| IMC | ||
| < 25 | 1 | |
| 25-30 | 1.460 (1.235-1.727) | < 0,001 |
| ≥ 30 | 1.696 (1.443-1.993) | < 0,001 |
| Albuminuria | ||
| Normal (< 30) | 1 | |
| Microalbuminuria (30-299) | 1.250 (0,989-1.580) | 0,061 |
| Macroalbuminuria (≥ 300) | 1.785 (0,976-3.262) | 0,060 |
| IAM previo | 0,448 (0,334-0,600) | < 0,001 |
| Sin depresión | 1.630 (1.277-2.081) | < 0,001 |
| Tratamiento antiagregante | 1.469 (1.286-1.677) | < 0,001 |
| Grado de HTA al comienzo | ||
| PA 130-139/80-89 mmHg | 1 | |
| PA ≥ 140/90 mmHg | 2.770 (2.436-3.150) | < 0,001 |
| Variables relacionadas con la utilización de recursos | ||
| Visitas al centro de salud | 1.006 (1.001-1.011) | 0,011 |
| Tipo de tratamiento antidiabético | ||
| Sin tratamiento farmacológico | 1 | |
| Con ADO | 1.139 (0,983-1.319) | 0,083 |
| Con insulina (con o sin ADO) | 1.234 (1.030-1.478) | 0,023 |
| Variables relacionadas con el médico | ||
| Edad del médico | ||
| < 40 años | 1 | |
| 40-55 años | 0,730 (0,639-0,834) | < 0,001 |
| ≥ 55 años | 0,609 (0,458-0,810) | 0,001 |
| Situación profesional | ||
| Titular | 1 | |
| Interino | 0,849 (0,726-0,992) | 0,040 |
| Suplente | 0,783 (0,654-0,937) | 0,008 |
ADO: antidiabéticos orales; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; IC95%: intervalo de confianza del 95%; IMC: índice de masa corporal; ORa: odds ratio ajustada; PA: presión arterial.
Aunque la relación entre PA y riesgo cardiovascular parece ser continua hasta valores de PAS de 115-110mmHg y PAD de 75-70mmHg12,13, la toma de decisiones en la práctica asistencial requiere una definición operativa. Para la población general adulta se establece el diagnóstico de HTA cuando las cifras promedio de la PA medidas en la consulta son ≥ 140/90mmHg5,10. Sin embargo, debido al aumento de riesgo cardiovascular que presentan los diabéticos, muchas sociedades científicas han establecido para estos pacientes un umbral menor, 130/80mmHg5,10,14, aunque no hay consenso para establecer dicho umbral. Así, la guía de práctica clínica sobre DM2 del Ministerio de Sanidad15 estableció el umbral en ≥ 140/80mmHg y el NICE mantiene el punto de corte en ≥140/90mmHg11.
La bajada del umbral diagnóstico a valores de PA de 130/80mmHg es controvertida y sigue en discusión. La guía europea de manejo de la HTA, en su revisión de 200916, elevó el punto de corte que fijó en 2007 (130/80mmHg)5 a 140/85mmHg. Entonces aún se desconocían los resultados de los estudios ACCORD17 (Action to Control Cardiovascular Risk in Diabetes) e INVEST18 (International Verapamil-Trandolapril Study), que concluyen que, en pacientes con HTA y DM2, mantener la PAS por debajo de 130mmHg no supone beneficio cardiovascular.
Es posible que el debate suscitado por la bajada de los umbrales diagnósticos haya influido en el hecho que no se diagnosticase como hipertensos a los pacientes diabéticos con PA < 140/90mmHg. Con ese punto de corte, el porcentaje de pacientes con HTA que permanecía sin diagnosticar en 2009 desciende del 23,1 al 8,8%.
Para el umbral diagnóstico de 130/80mmHg, el 23,1% de todos los pacientes diabéticos e hipertensos del área de salud permanecía sin diagnosticar en 2009. Este resultado es ligeramente inferior al 29% encontrado en una muestra poblacional de 1.507 pacientes diabéticos en Estados Unidos19 y ligeramente superior al 20,2%9 y el 20,5%20 de sendos estudios españoles. Reconociendo las diferencias metodológicas entre los diferentes estudios, nuestros datos confirman el bajo grado de diagnóstico de la HTA entre los pacientes con diabetes.
Como sucede en otros trabajos publicados, el infradiagnóstico de la HTA se presenta principalmente en varones y los pacientes de menos edad1,3,21,22, independientemente del criterio diagnóstico utilizado.
En nuestro estudio, el tiempo medio del retraso diagnóstico realizado por los médicos de AP desde que disponen de valores de PA diagnósticos es superior en los varones, los pacientes más jóvenes y aquellos con PA inicial más baja. Hasta donde conocemos, este es el primer estudio que estima el retraso en el diagnóstico de la HTA, por lo que no podemos comparar nuestros resultados con los de otros trabajos.
Algunas variables que mostraron mayor asociación independiente con el diagnóstico adecuado son conocidos factores de riesgo cardiovascular y de mal control tensional, como la obesidad20,23,26 o la macroalbuminuria24,25, lo que indica que los médicos realizan el diagnóstico de HTA más precozmente en los pacientes de más riesgo. Que los pacientes con un tratamiento más intensivo tengan un diagnóstico más precoz parece confirmar esta hipótesis.
Sin embargo, otros factores asociados son factores de riesgo de mal control de la HTA, como el sexo masculino22,26, la menor edad26 o padecer depresión, que supone un riesgo añadido, pues la depresión en pacientes con DM2 se asocia a mayor prevalencia de complicaciones y mortalidad27,28.
Los pacientes con un episodio previo de infarto agudo de miocardio tienen menor probabilidad de que se les diagnostique HTA que aquellos sin antecedentes de isquemia miocárdica, lo que puede deberse a que el seguimiento de la HTA en estos pacientes esté registrado en el episodio de infarto agudo de miocardio y no como un diagnóstico independiente; es decir, que puede haber un infrarregistro más que un infradiagnóstico. Esta hipótesis se ve reforzada por el hecho de que el 98% de estos pacientes tenían prescritos fármacos hipotensores, con independencia de que estuviera registrado el diagnóstico de HTA en la HCI. Sin embargo, no podemos descartar que la menor probabilidad que tienen los pacientes con infarto agudo de miocardio de que se los diagnostique pueda traducir una falta de apreciación de la importancia de la PA elevada en los pacientes con cardiopatía.
Respecto a las características de los médicos, es conocido que aceptan valores de PA más elevados que lo recomendado en las guías de práctica clínica29,30. Ello puede deberse a la «inercia clínica»31, que se produce cuando el médico reconoce el problema pero no modifica sus decisiones.
Nuestros resultados muestran que el aumento de los años de ejercicio profesional se relaciona con menor adecuación en el diagnóstico de la HTA, en coherencia con los de otros trabajos donde a mayor tiempo de práctica profesional disminuye la actualización de los conocimientos de los médicos y su adherencia a las recomendaciones de las guías de práctica clínica32,33.
Al igual que ocurre en otros trabajos, nuestros resultados no muestran una relación estadísticamente significativa entre el sexo del médico y la adecuación en el diagnóstico30,34. Sin embargo, sí se asocia con la estabilidad en el puesto de trabajo, lo que puede explicarse por el mayor conocimiento de la población y la mayor implicación en el seguimiento de los pacientes.
Fortalezas y limitacionesNuestro trabajo puede tener un sesgo de clasificación, pues la definición de HTA no considera si los pacientes estaban tratados con fármacos de efecto hipotensor prescritos para la HTA o con otras indicaciones.
La definición de retraso diagnóstico utilizada, más de 6 meses desde que se dispone de dos valores de PA diagnósticos, se fundamenta en que, para los diabéticos estables, las guías de práctica clínica recomiendan una visita médica semestral. Además, muchos médicos de familia posponen el registro del diagnóstico entre 3 y 6 meses para intentar cambios en el estilo de vida de sus pacientes o para evaluar la existencia de daño en órganos diana, y este estudio puede demorarse entre 3 y 6 meses.
Otra posible limitación se deriva del uso de fuentes de información secundarias, las HCI, diseñadas con finalidad asistencial. No obstante, las variables utilizadas parecen robustas y la calidad de la asistencia depende, en parte, del registro adecuado de los valores de PA.
Habría que valorar la influencia en el retraso diagnóstico de una inadecuada derivación de la consulta de enfermería a la consulta médica. Según las visitas protocolizadas en los programas de atención al diabético, el seguimiento de la PA lo realiza enfermería, y cada 6 meses se valora en consulta médica. En nuestro estudio sólo se ha estudiado al médico.
Una fortaleza del trabajo es que recoge información disponible de toda la población diabética atendida en los centros de salud, y por todos los profesionales, con lo que disminuyen los sesgos relacionados con la participación de voluntarios.
Puesto que la responsabilidad asistencial del diagnóstico, el tratamiento y el control de la DM y la HTA recaen principalmente en los profesionales de AP, este ámbito se perfila como el más apropiado para obtener información en condiciones reales de práctica clínica.
Sería necesario implementar estrategias que mejoren el manejo asistencial de los pacientes diabéticos hipertensos en general y en el subgrupo de varones de menos edad en particular para detectar y tratar la HTA precozmente, con el fin de disminuir su riesgo cardiovascular.
CONCLUSIONESEl retraso diagnóstico de la HTA de pacientes diabéticos en AP es variable según los umbrales diagnósticos utilizados, y es mayor para el criterio diagnóstico de 130/80mmHg.
Se diagnostica en los primeros 6 meses a más de la mitad de los pacientes.
Los pacientes de más edad, las mujeres y aquellos con valores iniciales de PA ≥ 140/90mmHg presentaron mayor probabilidad de diagnóstico adecuado. Además, la edad del médico por encima de los 40 años y la situación laboral menos estable se asociaron inversamente con dicho diagnóstico.
CONFLICTO DE INTERESESNinguno.