La corrección anatómica es el tratamiento de elección para neonatos con transposición de grandes arterias. El objetivo es analizar resultados a medio plazo de esta intervención.
MétodosEstudio retrospectivo de los registros clínicos de todos los pacientes consecutivos operados mediante cirugía de intercambio arterial en el hospital infantil desde 1985 hasta 2010.
ResultadosSe intervino a 155 pacientes (el 68% varones) a una mediana de edad de 13 días: el 64% con transposición completa con septo íntegro; el 46% con comunicación interventricular, y el 4,5% con enfermedad del arco aórtico asociada. El patrón coronario fue el usual en el 63%. Se realizó cirugía previa al 6,5%. De 137 supervivientes seguidos durante una mediana de 6 años, la mortalidad tardía fue del 2,9%, el 50% debido a complicaciones coronarias. El 18% requirió reintervención quirúrgica y/o angioplastia: el 95,6% por estenosis en el tronco y/o las ramas pulmonares y el 4,3% por insuficiencia aórtica. En la última revisión estaban en clase funcional I (92%) y sin arritmias (95%). La fracción de eyección del ventrículo izquierdo fue mayor del 55% en el 95%, el 28% tenía insuficiencia aórtica (el 78% de grado I) y el 31%, estenosis a la salida del ventrículo derecho (gradiente medio superior a 25mmHg).
ConclusionesLos pacientes con corrección anatómica presentan buena supervivencia y buen estado funcional a medio plazo; las lesiones residuales del tronco o la arteria pulmonar son la complicación más frecuente y causa de reintervención. La muerte tardía de causa cardiaca no es un suceso frecuente, pero parece relacionado con complicaciones coronarias. Aunque hay casos de insuficiencia aórtica precoz, aún desconocemos la evolución a largo plazo en la vida adulta de la dilatación de la neorraíz de aorta e insuficiencia aórtica.
Palabras clave
La transposición completa de grandes arterias (TCGA) es una cardiopatía congénita frecuente que representa aproximadamente un 5-8% del total1. La corrección fisiológica auricular modificó la historia natural ominosa de esta cardiopatía2, y actualmente la mayor parte de los adultos supervivientes a una TCGA simple habrán sido sometidos en la infancia a una intervención de Mustard o Senning. No obstante, estas técnicas producen complicaciones a largo plazo, como disfunción del ventrículo derecho subaórtico, insuficiencia de la válvula tricúspide sistémica, arritmias auriculares sintomáticas, obstrucciones de los parches intraauriculares o cortocircuitos residuales y muerte súbita3–5, que han motivado modificaciones en la estrategia quirúrgica. De hecho, la cirugía de corrección arterial hoy es la técnica quirúrgica de elección en la mayoría de los centros hospitalarios6. La corrección anatómica tiene la ventaja de mantener el ventrículo morfológicamente izquierdo como ventrículo sistémico y evita las incisiones auriculares y las líneas de sutura que predisponen a las arritmias auriculares. Sin embargo, se han identificado complicaciones a corto y medio plazo, como lesiones coronarias obstructivas, obstrucción a la salida del ventrículo derecho e insuficiencia y dilatación de la neorraíz de aorta7–9. Previamente se han comunicado los resultados iniciales de esta cirugía y el manejo de las complicaciones durante la infancia en nuestra serie de pacientes10,11. Actualmente, una nueva población de adultos jóvenes sometidos a técnicas de intercambio arterial empieza a aparecer en nuestra unidad de cardiopatías congénitas del adulto, y es preciso identificar los problemas clínicos que requieren atención. Nuestro objetivo es analizar la morbilidad y la mortalidad a medio plazo de los pacientes con TCGA operados con esta técnica quirúrgica en un solo centro.
MÉTODOSPoblación de estudioSe incluyó a todos los pacientes diagnosticados en el periodo neonatal de una TCGA o una anomalía de Taussig-Bing que fueron intervenidos mediante cirugía de intercambio arterial en el Hospital Infantil Virgen del Rocío entre 1985 y 2010 y han continuado su seguimiento en nuestra área sanitaria hasta la actualidad. Solo un paciente superviviente a la cirugía fue excluido por no disponer de ninguna visita postoperatoria y desconocerse su estado clínico actual. El estudio fue aprobado por el comité ético de nuestro centro.
Los detalles sobre anatomía, técnicas quirúrgicas y complicaciones perioperatorias se obtuvieron de los registros quirúrgicos. Los pacientes se clasificaron según el tipo anatómico en TCGA simple, con septo interventricular íntegro, y TCGA compleja, con anomalías asociadas tipo comunicación interventricular (CIV), estenosis del tracto de salida del ventrículo izquierdo subpulmonar y/o anomalías del arco aórtico (coartación de aorta, interrupción o hipoplasia del arco aórtico). La anomalía de Taussig-Bing (doble salida de ventrículo derecho con vasos en TCGA y CIV subpulmonar) también se incluyó como una forma extrema de TCGA compleja con CIV. El patrón coronario se registró en el momento de la cirugía y se agrupó según la clasificación de Yacoub y Radley-Smith12.
Variables clínicas y seguimientoSe revisó retrospectivamente los datos clínicos y demográficos de los pacientes (incluyendo muerte, reintervenciones y complicaciones a medio plazo) y los procedimientos diagnósticos y terapéuticos (ecocardiografía Doppler, resonancia magnética cardiaca, estudios de perfusión miocárdica —tomografía computarizada por emisión monofotónica [SPECT]—, tomografía axial computarizada, cateterismos diagnósticos y terapéuticos y protocolos quirúrgicos).
Se consideró mortalidad quirúrgica la que ocurrió antes del alta hospitalaria o en el periodo de 30 días después de la cirugía de corrección anatómica, y mortalidad tardía la ocurrida durante el seguimiento después del periodo postoperatorio de 30 días. Para el análisis de mortalidad durante el seguimiento, las causas de muerte se clasificaron como: a) muerte súbita; b) insuficiencia cardiaca; c) perioperatoria, cuando ocurrió dentro de los primeros 30 días de una intervención quirúrgica cardiaca; d) otras causas cardiovasculares como endocarditis, embolia pulmonar o sistémica, rotura o disección aórtica o infarto de miocardio, y e) causa no cardiovascular, como infecciones, tumores malignos o traumatismos. Se consideró reintervención cualquier intervención percutánea o quirúrgica durante el seguimiento después de la cirugía de intercambio arterial, y arritmias significativas cualquier arritmia supraventricular o ventricular sostenida, bloqueo auriculoventricular completo o disfunción sinusal que haya requerido tratamiento. Se definieron las complicaciones coronarias como: a) síndrome coronario agudo no fatal; b) isquemia miocárdica demostrada en SPECT, y c) lesiones obstructivas mayores del 70% en alguna arteria coronaria en la coronariografía.
En la última revisión, el estado funcional se valoró según la clasificación de la New York Heart Association. También se analizaron los ecocardiogramas correspondientes a esta última revisión clínica, todos ellos realizados en nuestro centro con protocolos internos ajustados a las guías clínicas actuales13. Se complementaron con resonancia magnética cardiaca o angiografía por tomografía axial computarizada cuando el ecocardiograma no fue concluyente o para confirmar la gravedad de lesiones que iban a requerir tratamiento. La insuficiencia aórtica (IAo) se clasificó semicuantitativamente mediante ecocardiografía Doppler color en ligera, moderada o grave, y el análisis de las dimensiones de la raíz de aorta se realizó mediante ecocardiografía bidimensional (2D) y modo M. Un diámetro mayor de 36 mm a nivel de los senos de Valsalva se consideró dilatación. La obstrucción a la salida de ventrículo derecho se analizó mediante ecocardiografía 2D y Doppler color y continuo. Se consideró moderada o grave cuando el gradiente máximo obtenido por ecocardiografía Doppler era mayor de 36 o mayor de 50 mmHg respectivamente. Por el nivel de la obstrucción, se clasificó también en subvalvular, valvular y supravalvular (tronco y ramas pulmonares, derecha e izquierda). La valoración de la función del ventrículo izquierdo subaórtico se basó en las medidas ecocardiográficas en modo M y 2D. En casos discordantes, se utilizó la valoración de la función ventricular por resonancia magnética cardiaca.
Análisis estadísticoLos valores cuantitativos se presentan como media ± desviación estándar y las variables categóricas, como porcentajes. El tiempo de seguimiento se computó desde la fecha de la cirugía hasta la última visita o hasta que ocurrió el primer episodio de muerte cardiaca o reintervención. Para los propósitos de este estudio, se consideró adultos a los pacientes mayores de 14 años. La edad y el tiempo de seguimiento se consideraron variables continuas y todas las otras variables se consideraron como categóricas. Las comparaciones entre los grupos se realizaron con la prueba de la t de Student o la de la U de Mann-Whitney en caso de variables continuas, según se tratase de distribuciones normales y no normales, respectivamente, y con la de la χ2 para variables categóricas. Los análisis de supervivencia y de supervivencia libre de intervención o de complicaciones se realizaron mediante curvas de Kaplan-Meier, y para comparar las curvas de forma integral, se utilizó el log rank test. El análisis estadístico se realizó utilizando el paquete SPSS 15.0 para Windows (SPSS Inc.; Chicago, Illinois, Estados Unidos). Las diferencias se consideraron estadísticamente significativas cuando p < 0,05 bilateral.
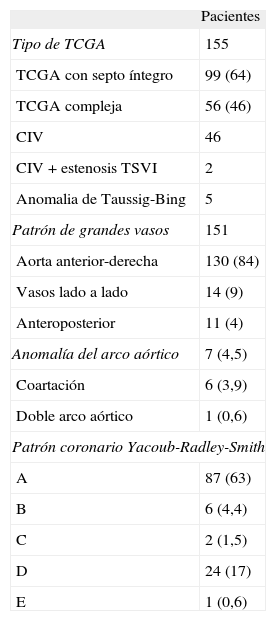
RESULTADOSCaracterísticas de la poblaciónUn total de 155 pacientes (el 68% varones) diagnosticados de TCGA fueron intervenidos mediante cirugía de intercambio arterial entre 1985 y 2010, el 24% de ellos (37 pacientes) antes de 1998. La tabla 1 resume las características anatómicas basales de los pacientes intervenidos. Antes de la cirugía de corrección anatómica se realizó atrioseptostomía de Rashkind mediante catéter-balón en el 83% de los pacientes, y se requirió cirugía paliativa o tratamiento quirúrgico de una coartación aórtica en 9 pacientes (6%): cerclaje de la arteria pulmonar en 4 pacientes, cerclaje pulmonar y fístula sistémico-pulmonar de Blalock-Taussig en 1 paciente, cirugía del arco aórtico en 1 paciente y cirugía del arco y cerclaje de la arteria pulmonar en 3 pacientes. La corrección anatómica se realizó a una mediana de edad de 13 días (intervalo, 4 días-11 años). El 75% de los pacientes fue intervenido antes de los 20 días de vida y el 13%, entre los 20 días y los 2 meses.
Características basales de los pacientes con transposición completa de grandes arterias que fueron intervenidos mediante cirugía de corrección arterial entre 1985 y 2010
| Pacientes | |
| Tipo de TCGA | 155 |
| TCGA con septo íntegro | 99 (64) |
| TCGA compleja | 56 (46) |
| CIV | 46 |
| CIV + estenosis TSVI | 2 |
| Anomalia de Taussig-Bing | 5 |
| Patrón de grandes vasos | 151 |
| Aorta anterior-derecha | 130 (84) |
| Vasos lado a lado | 14 (9) |
| Anteroposterior | 11 (4) |
| Anomalía del arco aórtico | 7 (4,5) |
| Coartación | 6 (3,9) |
| Doble arco aórtico | 1 (0,6) |
| Patrón coronario Yacoub-Radley-Smith | |
| A | 87 (63) |
| B | 6 (4,4) |
| C | 2 (1,5) |
| D | 24 (17) |
| E | 1 (0,6) |
CIV: comunicación interventricular; TCGA: transposición completa de grandes arterias; TSVI: tracto de salida del ventrículo izquierdo subpulmonar.
Los valores expresan n (%).
La mortalidad quirúrgica total fue del 11,6% de los casos durante el periodo de 25 años. Aunque sin alcanzar significación estadística, la mortalidad se redujo con el tiempo, del 19% en 1985-1998 al 8% en 1998-2010. Los únicos factores que encontramos asociados a mortalidad perioperatoria fueron la necesidad de cirugía previa del arco aórtico (el 50 frente al 1,5%; p = 0,004) y el tiempo de circulación extracorpórea (el 4,6% menor o igual a 200min frente al 13,8% mayor de 200 min; p = 0,09). Aunque la mayor parte (93%) de las muertes perioperatorias ocurrieron a causa de complicaciones coronarias, el patrón coronario no se encontró significativamente asociado con la mortalidad precoz: mortalidad del 10% en los patrones coronarios favorables (A, D y E) frente al 20% en los patrones más desfavorables (B y C) (p = 0,3).
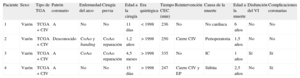
Supervivencia a largo plazo y mortalidad tardíaDurante una mediana de 6 años [intervalo intercuartílico, 3-11], ocurrieron 4 muertes en 137 supervivientes perioperatorios (2,9%), lo que supone una supervivencia del 96% a los 20 años (figura 1A). Aunque los pacientes intervenidos antes de 1998, que ahora alcanzan la edad de transición desde la clínica pediátrica a la unidad de cardiopatías congénitas del adulto, habían sido sometidos a cirugía paliativa antes de la corrección anatómica más frecuentemente (el 12,5 frente al 4%; p = 0,07) y, por lo tanto, llegaron a la cirugía reparadora a edades más avanzadas (528 frente a 22 días; p = 0,03), la supervivencia media en ambos grupos a medio-largo plazo es comparable (figura 1B), con buenas perspectivas en la supervivencia de esta cirugía en ambas épocas. La tabla 2 muestra las características de los pacientes que fallecieron en el seguimiento. Todos los pacientes presentaban una TCGA compleja con un patrón coronario usual y 2 casos (50%) habían requerido tratamiento quirúrgico de una coartación grave antes de la corrección anatómica. En 3 pacientes la muerte fue cardiaca y en el 50% de ellas, secundaria a complicaciones coronarias en el seguimiento. Ninguna de las muertes ocurrió en la adolescencia o la vida adulta.
Curvas de supervivencia actuarial a largo plazo de la población total de pacientes con transposición completa de grandes arterias intervenidos de corrección anatómica (A), comparando a los pacientes intervenidos antes y después de 1998 (B), y curva de Kaplan-Meier de supervivencia libre de reintervención a largo plazo (C). NS: no significativo.
Características de los pacientes fallecidos en el seguimiento
| Paciente | Sexo | Tipo de TGA | Patrón coronario | Enfermedad del arco | Cirugía previa | Edad a la cirugía | Era quirúrgica | Tiempo CEC (min) | Reintervención | Causa de la muerte | Edad a la muerte | Disfunción del VI | Complicaciones coronarias |
| 1 | Varón | TCGA + CIV | A | No | No | 11 días | < 1998 | 236 | No | No cardiaca | 6 años | No | No |
| 2 | Varón | TCGA + CIV | Desconocido | CoAo y banding | CoAo reparación | 1,2 años | > 1998 | 250 | Cierre CIV | Perioperatoria | 1,5 años | No | No |
| 3 | Varón | TCGA + CIV | A | CoAo | CoAo reparación | 4,5 meses | > 1998 | 335 | No | IC | 1 años | Sí | Sí |
| 4 | Varón | TCGA + CIV | A | No | No | 15 días | > 1998 | 247 | Cierre CIV y EP | Súbita | 2,5 años | No | Sí |
CEC: circulación extracorpórea; CIV: comunicación interventricular; CoAo: coartación de aorta; EP: estenosis pulmonar; IC: insuficiencia cardiaca; TCGA: transposición completa de grandes arterias; TGA: transposición de grandes arterias; VI: ventrículo izquierdo.
En nuestra serie, el 93% de los pacientes se encontraban en clase funcional I en la última visita clínica y el 7% restante, en clase II. No ocurrieron arritmias significativas excepto disfunción sinusal asintomática (1%) y bloqueo auriculoventricular que requirió la implantación de marcapasos en el 2% de los pacientes. La fracción de eyección del ventrículo izquierdo media fue del 62%, y solo en el 2,5% de los casos era menor del 45% en el último estudio ecocardiográfico.
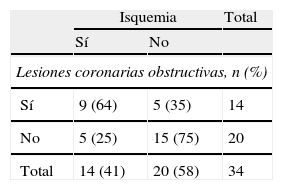
Complicaciones coronariasSolo 3 de los 137 pacientes presentaron complicaciones coronarias quirúrgicas no fatales que obligaron a reintervención precoz en los primeros 30 días tras la cirugía. De ellos, uno quedó con disfunción ventricular. No hubo sospecha de enfermedad coronaria obstructiva por síntomas en ningún caso y tampoco hubo reintervenciones coronarias en el seguimiento. En la ecocardiografía, el 8,5% de los casos presentaron alteraciones de la contractilidad segmentaria y solo el 2% cursó con disfunción ventricular izquierda (fracción de eyección del ventrículo izquierdo menor del 40%). Se realizó SPECT a 34 pacientes, y se encontraron defectos de perfusión fijos o reversibles en 14 (41%). Disponíamos de angiografía coronaria invasiva o no invasiva solo del 23% de los pacientes en el seguimiento. Es de destacar que la sensibilidad de los tests de isquemia (64%) resultó baja (tabla 3).
Resultados de los tests de isquemia no invasivos en la detección de lesiones coronarias obstructivas y porcentaje de pacientes correctamente o incorrectamente diagnosticados según el resultado de la coronariografía
| Isquemia | Total | ||
| Sí | No | ||
| Lesiones coronarias obstructivas, n (%) | |||
| Sí | 9 (64) | 5 (35) | 14 |
| No | 5 (25) | 15 (75) | 20 |
| Total | 14 (41) | 20 (58) | 34 |
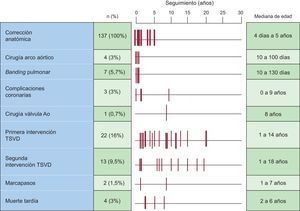
Se realizaron 37 reintervenciones a 24 pacientes (18%) y, de ellos, más de la mitad (54%) necesitaron más de una reintervención. De hecho, la supervivencia libre de reintervención fue solo del 81 y el 63% a los 10 y los 15 años respectivamente (figura 1C). En nuestra serie, no hubo mortalidad asociada a las reintervenciones, y las principales indicaciones fueron la obstrucción a la salida del ventrículo derecho (34 pacientes), IAo (1 paciente) y cierre de una CIV por dehiscencia del parche (2 pacientes). La reintervención fue exclusivamente percutánea en 8 pacientes, quirúrgica en 3 y secuencialmente percutánea y quirúrgica para 13. La figura 2 muestra la distribución temporal de las intervenciones.
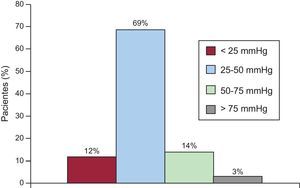
Lesiones obstructivas a la salida del ventrículo derechoEl 17% de los pacientes presentaron lesiones en el tracto de salida de ventrículo derecho que requirieron reintervención (figura 3): 17 casos de estenosis del tronco pulmonar, 6 casos de estenosis de ramas pulmonares y 1 caso de estenosis de la neoválvula pulmonar. Se realizaron valvuloplastia pulmonar percutánea (1 paciente), angioplastia del tronco pulmonar (15 pacientes), implantación percutánea de stent en rama pulmonar (1 paciente) y angioplastia de tronco pulmonar y ramas con stent en 4 pacientes. El tratamiento fue quirúrgico en 14 pacientes: 10 casos de ampliación con parche del tronco pulmonar, 1 caso de parche transanular pulmonar y 3 pacientes con ampliación de tronco y ramas. El tratamiento percutáneo fue definitivo solo en el 38% de los casos y el 55% (13/24) requirió una segunda reintervención. En el último seguimiento ecocardiográfico de los pacientes (figura 4), el 31% de los casos presentaban algún grado de obstrucción a la salida del ventrículo derecho y el 17% tenía un gradiente máximo mayor de 50mmHg. La frecuencia y el grado de estenosis residual de los pacientes que habían requerido reintervención en la edad pediátrica resultó significativamente mayor que los de quienes no habían necesitado reintervención.
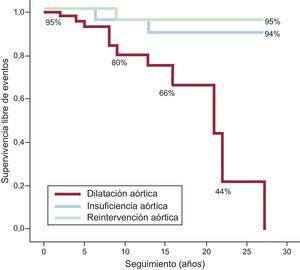
La figura 5 muestra la supervivencia libre de dilatación, de insuficiencia valvular y de reintervención sobre la neorraíz de aorta en nuestra serie de pacientes. Aunque la IAo fue relativamente común (el 28% de los pacientes), la mayoría de estos pacientes presentaban grados ligeros (grado I, 78%; grado II, 8%; grado III, 3%) y solo en 1 caso se requirió reintervención de sustitución valvular. Hasta el 16% de los pacientes presentaron dimensión de la raíz de aorta a nivel de los senos de Valsalva mayor de 36 mm. Todos los casos con IAo significativa (grado superior a III) ocurrieron en pacientes con raíz de aorta dilatada.
DISCUSIÓNLa corrección arterial en el periodo neonatal se ha convertido en el tratamiento de elección de la TCGA en la mayoría de los centros hospitalarios gracias a los excelentes resultados quirúrgicos y a la baja mortalidad perioperatoria publicados por equipos quirúrgicos con experiencia7,9. En nuestro hospital infantil de referencia, esta cirugía se realiza desde 1985, en un principio en niños con TCGA y CIV, y actualmente de manera sistemática en neonatos con TCGA y septo íntegro o con CIV. Nuestros resultados demuestran que la supervivencia a medio plazo de los pacientes tras la corrección anatómica es buena y que presentan buena situación funcional; las lesiones residuales del tronco y de las arterias pulmonares son la complicación más frecuente y causa de reintervención.
Una posible isquemia miocárdica fue poco evaluada en nuestra serie retrospectiva. A pesar de tratarse de lesiones poco sintomáticas y con un inicio grave y que, coincidiendo con la información disponible14, la sensibilidad de nuestros tests no invasivos de isquemia resultó baja, solo en 21 pacientes se realizó angiografía coronaria. No obstante, las complicaciones coronarias constituyeron un problema clínico importante en el seguimiento: 3 pacientes requirieron cirugía coronaria en el postoperatorio inmediato y tanto la mayoría de las muertes perioperatorias como el 50% de las muertes tardías ocurrieron como consecuencia de complicaciones coronarias, e incluso la muerte súbita fue la forma de inicio en 1 caso. Nuestros datos concuerdan con la distribución temporal del riesgo previamente descrita por Legendre et al14, que observan que la alta incidencia de accidentes coronarios en el postoperatorio precoz declina en los primeros meses de vida y aumenta lentamente de nuevo durante la infancia tardía y la adolescencia. Mientras que el origen coronario en un ostium único y los trayectos intramurales se han asociado con mayores dificultades técnicas para realizar la transferencia de las arterias coronarias15 y se consideran la principal causa de los problemas coronarios precoces, una posible distorsión, elongación o compresión extrínseca de las arterias coronarias en relación con el progresivo crecimiento somático del paciente justificaría obstrucciones coronarias tardías, generalmente de los segmentos proximales, incluso con patrones coronarios favorables16. En series recientemente publicadas17, la muerte tardía ocurrió excepcionalmente durante la edad adulta y se concentra en los pacientes sintomáticos y con complicaciones residuales. En nuestra población, la muerte tardía de causa cardiaca no fue un suceso frecuente y tampoco ninguna de las muertes ocurrió en la edad adulta. No obstante, no disponemos de coronariografía en todos nuestros pacientes y solo el 25% superaban los 14 años de edad. La duración del seguimiento, por lo tanto, no nos permite asumir que superada la edad pediátrica este problema deje de ocurrir. En resumen, estos datos apoyan la indicación recientemente establecida en las guías18 de realizar al menos una coronariografía, invasiva o no invasiva, durante la adolescencia y/o la vida adulta de estos pacientes.
En nuestra serie, como en otras previamente publicadas7–9,17, la tasa de reintervenciones durante el seguimiento a largo plazo fue alta. La principal causa de reintervención fueron las lesiones obstructivas a la salida del ventrículo derecho, con una frecuencia de 17%, similar a la descrita en la literatura médica19, entre el 7 y el 28%. La estenosis pulmonar supravalvular es la complicación más común de la técnica. Suele localizarse como una estenosis circunferencial a nivel de la sutura quirúrgica del tronco arterial pulmonar, aunque también afecta a la bifurcación de las ramas pulmonares, que sufren estiramiento o tensión tras la maniobra de Lecompte. En nuestros pacientes, el tratamiento percutáneo de estas lesiones solo resultó efectivo en el 38% de los pacientes, pero siempre realizado en edades tempranas y con la menor demora posible desde la cirugía11. A pesar de que la mayor parte de estas lesiones se diagnosticaron y se trataron durante la edad pediátrica, en casi un tercio de nuestros pacientes persistía estenosis a la salida del ventrículo derecho en el último seguimiento, con obstrucción más frecuente y más grave en los pacientes que habían sido intervenidos durante la infancia20. La obstrucción residual a la salida del ventrículo derecho puede ser progresiva y, además, se ha demostrado que es el principal determinante de la capacidad de ejercicio en esta población21, lo que justifica la necesidad de seguimiento regular y posibles reintervenciones futuras durante la vida adulta.
La dilatación de la neorraíz de aorta y la IAo secundaria es la segunda lesión vascular más frecuente tras la corrección anatómica. La causa de estas lesiones es claramente multifactorial22–24 e incluye factores anatómicos relacionados con el defecto nativo y lesiones quirúrgicas que producen una sobrecarga hemodinámica en un sustrato histológico vulnerable, con lesiones de la capa media arterial. Datos previamente publicados demuestran que la IAo ocurre con un patrón bimodal23 y que, excluyendo a los que presentan IAo en el postoperatorio inmediato, alrededor de los 15 años hay un incremento en el número de casos y la necesidad de reintervención. Además, la dilatación de aorta se ha demostrado progresiva durante las primeras décadas de la vida postoperatoria22. Como observamos en nuestra distribución de complicaciones (figura 2), la aparición precoz de IAo y dilatación de la aorta es raro y estas lesiones ocurren generalmente después de un tiempo de seguimiento postoperatorio que es casi 2 veces el necesario para que aparezca la estenosis supravalvular pulmonar. Aunque solo 2 de nuestros pacientes requirieron intervención o monitorización estrecha, dado que estas lesiones tienen carácter progresivo, es posible que esto sea expresión de un seguimiento todavía relativamente corto.
Finalmente, la disfunción ventricular fue rara en nuestra población y secundaria a complicaciones coronarias, generalmente perioperatorias. Algunos estudios indican que, incluso en ausencia de lesiones coronarias, en estos pacientes existen alteraciones de la perfusión debidas una reducción del flujo de reserva coronario por la denervación simpática secundaria a la cirugía25. En este contexto, quizá la fracción de eyección del ventrículo izquierdo resulte menos sensible que la valoración de la función longitudinal como parámetro de función sistólica.
LimitacionesExisten limitaciones inherentes a la naturaleza retrospectiva del estudio, entre ellas que los datos se obtienen de seguimiento y exploraciones complementarias no aplicados uniformemente, particularmente en la valoración de las complicaciones coronarias. Aunque en la actualidad se realiza de manera protocolizada la valoración de la anatomía coronaria en nuestro centro, los estudios de isquemia o las coronariografías no se realizaban sistemáticamente en todos los pacientes y disponemos de resultados de SPECT y de angiografía coronaria, invasiva y no invasiva, en un escaso número de casos. Por eso hemos definido complicaciones coronarias como un evento combinado de clínica, tests no invasivos de isquemia y angiografía coronaria. En este contexto, los resultados sobre prevalencia de complicaciones deben interpretarse con precaución para evitar llegar a conclusiones que no son deducibles a partir de las observaciones del estudio. Igualmente, tampoco disponemos de valoración objetiva de la capacidad funcional. Finalmente, el escaso número de complicaciones y la duración relativamente corta del seguimiento son insuficientes para identificar grupos de riesgo de complicaciones a largo plazo.
CONCLUSIONESLos pacientes con corrección anatómica presentan supervivencia y estado funcional a medio plazo buenos. La muerte tardía de causa cardiaca no es un suceso frecuente, pero parece relacionado con complicaciones coronarias. Las lesiones residuales del tronco y las ramas arteriales pulmonares son la complicación más frecuente y causa de reintervención. Aunque hay casos de IAo precoz, la dilatación de la neorraíz de aorta y la IAo significativa ocurren más tarde y aún no se ha determinado su evolución a largo plazo en la vida adulta.
CONFLICTO DE INTERESESNinguno.