Evaluar el impacto de un programa de integración entre cardiología y atención primaria en la práctica clínica, comparado con la atención convencional. La integración consiste en un cardiólogo hospitalario en cada centro de atención primaria, historia clínica común, guías clínicas consensuadas, sesiones de consultoría y otras herramientas de coordinación.
MétodosEstudio observacional de dos muestras transversales sobre prevalencias en periodos antes y después de la intervención: atención convencional y atención integrada. Se analiza: distribución de pacientes atendidos, impacto en indicadores de buena práctica clínica en los pacientes con cardiopatía isquémica, insuficiencia cardiaca y fibrilación auricular, satisfacción de atención primaria y uso de recursos.
ResultadosSe incluyó a 3.194 pacientes (1.572 en atención convencional y 1.622 en integrada). La integración redistribuyó a los pacientes y aumentó el control del cardiólogo sobre enfermedades graves y el control desde primaria de los factores de riesgo y pacientes estables. En cardiopatía isquémica, mejoró el control de colesterolemia, presión arterial, optimización del tratamiento y documentación de la función ventricular. En insuficiencia cardiaca, aumentó el tratamiento con bloqueadores beta y la valoración funcional. En fibrilación auricular, mejoró el estudio con ecocardiografía e indicación de anticoagulación. El uso de recursos no aumentó. La satisfacción de los médicos de primaria se incrementó con la integración.
ConclusionesTras la integración, mejoró el control y el tratamiento crónico de los pacientes con cardiopatía isquémica, insuficiencia cardiaca y fibrilación auricular, se redistribuyó a los pacientes crónicos entre atención primaria y cardiología, y aumentó la satisfacción de los médicos de familia, sin objetivarse incremento en el uso de recursos.
Palabras clave
La atención ambulatoria a los pacientes con cardiopatías se ha basado tradicionalmente en un modelo con tres ámbitos de atención separados. Por un lado, el equipo de atención primaria; en el otro extremo, el cardiólogo hospitalario y, entre ambos, el cardiólogo ambulatorio o «de área». Durante años, la comunicación entre estos profesionales ha sido escasa y poco fluida, basada únicamente en hojas de interconsulta con poca información, informes clínicos sólo en algunos casos y, habitualmente, en los comentarios de los propios pacientes. Los pacientes tenían tres historias clínicas abiertas, separadas, con la consiguiente multiplicidad de esfuerzos, pruebas complementarias, retrasos en los diagnósticos, múltiples desplazamientos del paciente y práctica clínica poco uniforme. A pesar de los grandes avances diagnósticos y terapéuticos, la organización del tratamiento ambulatorio de los pacientes con cardiopatía no cambió sustancialmente durante años.
En nuestro actual sistema sanitario, hay entre los médicos hospitalarios cierto desconocimiento de la práctica realizada en atención primaria, con predominio de recursos sobre la fase aguda de la enfermedad. Entre los especialistas son frecuentes las visitas sucesivas sistemáticas de pacientes remitidos para una consulta puntual. En muchos casos estas revisiones innecesarias se deben a inercia o al desconocimiento de la labor del médico de familia1, 2, 3. Todavía son infrecuentes los protocolos de derivación consensuados y el control conjunto o coordinado.
Se han propuesto nuevos modelos asistenciales para buscar una mayor eficiencia en el manejo ambulatorio de los pacientes, como las consultas de alta resolución4, 5 o modelos de integración entre la atención primaria y la especializada6. La integración entre niveles es una respuesta organizativa que pretende conectar a los diferentes participantes en la asistencia sanitaria para evitar la fragmentación de los cuidados de los pacientes y fomentar la coordinación y la continuidad asistencial6, 7, 8. Un modelo de atención integrada debería traducirse en una mejor calidad de la asistencia9, 10, pero todavía no hay evidencia de que la atención integrada aumente la adherencia a las recomendaciones de las guías y mejore indicadores de buena práctica asistencial en nuestro sistema sanitario.
Nuestro estudio se propone evaluar el impacto en la práctica clínica de un nuevo modelo de integración entre atención primaria y cardiología aplicado en un área urbana, con un hospital universitario de referencia. Los objetivos fueron: a) valorar el efecto de la integración en la adherencia a las guías clínicas en los pacientes controlados por cardiopatía isquémica, insuficiencia cardiaca y fibrilación auricular; b) valorar el cambio en enfermedades que requieren control crónico por cardiología; c) evaluar el efecto del cambio organizativo en la satisfacción de los médicos de atención primaria, y d) conocer si la integración se acompaña de incremento en el uso de recursos.
MétodosPoblación y periodo de estudioEstudio observacional de dos muestras transversales sobre prevalencias en periodos antes y después de la intervención sobre pacientes ambulatorios controlados crónicamente: basal (atención convencional) y tras intervención (atención integrada). En ambos periodos, se incluyó a los pacientes consecutivamente en el momento de la visita al cardiólogo.
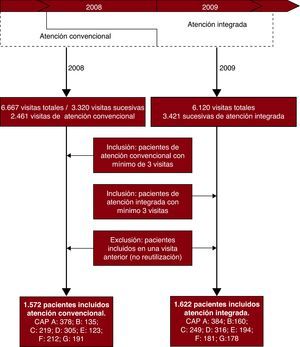
En enero de 2008 se inició la atención integrada en los centros de atención pimaria (CAP), pero durante 1 año se continuó visitando en el centro de especialidades a los pacientes que seguían control ambulatorio crónico en el modelo tradicional, y se los incluyó en la muestra basal del estudio. Entre enero de 2009 y diciembre de 2009, 1 año después del inicio de la atención integrada, se incluyó a los pacientes que seguían control crónico por el cardiólogo en el modelo integrado. Se consideró que un paciente seguía control crónico cuando había sido visitado un mínimo de tres ocasiones en el modelo correspondiente. Sólo se incluyó a los pacientes en el estudio en una ocasión, sin reutilización de pacientes entre las dos muestras. El flujo de pacientes se describe en la Figura 1. La inclusión y la recogida de datos las efectuaron los cardiólogos en la consulta y las revisó posteriormente un médico investigador del estudio.
Figura 1. Diagrama de flujo de la selección de pacientes. CAP: centro de atención primaria.
Se estableció el periodo de inclusión de 1 año para cada muestra por estimarse que este es el tiempo en que los pacientes crónicos habrían pasado al menos en una ocasión por la consulta. Las dos muestras previas y posteriores a la intervención se incluyeron en años consecutivos para poder atribuir las diferencias principalmente al modelo asistencial, y no a cambios en la práctica clínica con el paso del tiempo.
Los pacientes incluidos corresponden a siete CAP que, previamente a la integración, seguían el funcionamiento convencional de atención especializada por cardiólogos de área. No se incluyeron las áreas que, antes de la integración, tenían el control cardiológico concertado con un centro hospitalario o eran gestionadas por el propio hospital.
El estudio fue aprobado por el comité de investigación y el comité ético de investigación clínica del hospital.
Intervención estudiadaSe estudian los efectos del cambio de modelo organizativo de atención especializada convencional a atención integrada.
Atención convencional (muestra basal): la atención especializada en cardiología se realizaba en un centro ambulatorio de especialidades, diferente al CAP y al hospital. Los cardiólogos no tenían vinculación con el hospital, eran funcionarios del sistema de salud u ocupaban la plaza interinamente y trabajaban habitualmente 2 h diarias. Las historias clínicas eran en formato papel, separadas de la historia del equipo de primaria y del hospital. Las horas totales de cardiólogo dedicadas a la atención de las áreas estudiadas eran 42 por semana. La comunicación con los médicos de familia y con el hospital se realizaba a través de las hojas de derivación.
Atención integrada (intervención): un cardiólogo hospitalario se integró en cada equipo de atención primaria a la vez que mantuvo tareas en el hospital. Un grupo de trabajo analizó las enfermedades más prevalentes tributarias de seguir control integrado y se consensuaron los criterios de derivación y el manejo coordinado entre cardiología y atención primaria. Los pacientes con las cardiopatías crónicas más prevalentes pasaron a tener un seguimiento coordinado entre el médico de familia y el cardiólogo hospitalario, que se desplaza para visitarlos al CAP un día por semana, con diferentes herramientas para la coordinación y comunicación entre ambos. Las características del modelo integrado se exponen en la Tabla 1. El tiempo total de cardiólogo para las áreas estudiadas fue el mismo que en el modelo convencional (42 h semanales: 5 h de consulta más 1 h de sesión de consultoría para cada CAP), por lo que las diferencias en horarios y cargas de trabajo dependieron del modelo de organización, no de la disponibilidad de personal.
Tabla 1. Características del modelo de atención integrada en cardiología
| 1. Cardiólogo integrado en el equipo de primaria (se desplaza para realizar la consulta al centro de atención primaria) |
| 2. Historia clínica informatizada, compartida |
| 3. Sesión semanal de consultoría |
| 4. Teléfono móvil y correo electrónico para consultas |
| 5. Vías clínicas consensuadas para reordenar la atención de pacientes entre atención primaria y especializada |
| 6. Guías de práctica clínica consensuadas para cardiopatía isquémica, insuficiencia cardiaca, fibrilación auricular y valvulopatías |
| 7. Web para mejorar comunicación y consultas: www.ais-bcn.es |
| 8. El cardiólogo dispone de las mismas pruebas complementarias que en el hospital |
| 9. Realización de sesiones teóricas y prácticas de formación continuada para atención primaria y curso de atención compartida |
| 10. Enfermería de enlace para la coordinación del seguimiento tras las altas hospitalarias |
| 11. Plataforma informática para la transmisión de documentos del hospital a la historia clínica integrada |
Se analizó en cada caso el motivo principal por el que el paciente seguía control crónico por el cardiólogo, según criterios definidos previamente, para valorar el impacto de la integración en el perfil de pacientes controlados en cada ámbito. En caso de coexistir varios diagnósticos en un mismo paciente, se seleccionó en cada caso el de mayor relevancia clínica según definiciones preestablecidas. En los tres motivos de control crónico consensuados para manejo integrado (cardiopatía isquémica, insuficiencia cardiaca y fibrilación auricular), se establecieron las siguientes variables para analizar las diferencias entre la atención convencional y la integrada:
– Cardiopatía isquémica11, 12, 13, 14, 15, 16, 17: indicación de tratamiento antiagregante, bloqueadores beta, inhibidores del sistema renina-angiotensina (ISRA) y estatinas. Realización de cateterismo cardiaco y/o revascularización. Documentación de la función ventricular, colesterol unido a lipoproteínas de baja densidad < 100mg/dl y control óptimo de la presión arterial.
– Insuficiencia cardiaca crónica10, 11, 18: realización de ecocardiograma. Evaluación de la clase funcional. Indicación de tratamiento con ISRA y bloqueadores beta. Anticoagulación en los pacientes con fibrilación auricular asociada.
– Fibrilación auricular19, 20, 21: realización de ecocardiograma. Indicación de anticoagulación.
Las variables del estudio se seleccionaron para valorar el grado de adherencia a las guías clínicas, especialmente en parámetros que se asocian a mejoría pronóstica para los pacientes.
Recogida de datos y análisis estadísticoSe obtuvieron los datos mediante la revisión de las historias clínicas de la atención especializada convencional en las visitas consecutivas de los pacientes del primer periodo de inclusión, y en el segundo periodo mediante el análisis de la historia de la atención integrada en las visitas consecutivas del cardiólogo. Los datos se analizaron con el programa SPSS 16.0 para determinar las diferencias estadísticas entre las variables estudiadas antes y después de la integración. Las variables categóricas se expresaron en cifras absolutas y porcentajes y las continuas, en media±desviación estándar. Se realizó un análisis estadístico mediante prueba de la χ2 o test de Fisher para las variables categóricas y la t de Student para las variables cuantitativas. Para controlar los posibles errores tipo I, se aplicó una regresión logística para cada dimensión estudiada y se obtuvieron los resultados ajustados en forma de razón de tasas (odds ratio [OR]).
Satisfacción de los médicos de atención primariaMediante encuesta anónima a los médicos de familia, se determinó la satisfacción respecto al modelo convencional (previo a la integración) y al modelo integrado (1 año después del cambio). La encuesta consistió en seis preguntas a responder en una escala analógica (0-10) sobre la satisfacción global y la específica respecto a: resolución de problemas, comunicación y accesibilidad del médico de primaria para el cardiólogo, información recibida por los pacientes y acceso de los pacientes al especialista. Los datos se presentan como medias±desviación estándar y para el análisis se determinó el índice de concordancia kappa.
Uso de recursosCon la finalidad de valorar si el cambio organizativo se acompañó de variación en el uso de recursos, se obtuvo información sobre el número de pruebas complementarias (ecocardiogramas, pruebas de esfuerzo y Holter) solicitadas por los cardiólogos el año previo y el posterior a la integración, derivaciones a la consulta externa hospitalaria e ingresos hospitalarios de pacientes de los CAP estudiados. Estos datos de obtuvieron de los registros administrativos del hospital y los CAP.
ResultadosSe incluyó a un total de 3.194 pacientes, 1.572 correspondientes al periodo de atención convencional y 1.622 al de atención integrada. La media de edad era 72,8±11,4 años y el 55% eran varones.
Distribución de enfermedadesLas enfermedades que motivaron el control crónico de los pacientes se exponen en la Tabla 2. La cardiopatía isquémica fue el principal motivo de control en ambos periodos, pero aumentó significativamente tras la integración. En el periodo de atención convencional, destacaba el considerable número de pacientes que seguían controles por factores de riesgo cardiovascular, sin cardiopatía asociada, y por hallazgos del electrocardiograma (ECG) en pacientes asintomáticos. Tras la integración, los motivos de control crónico pasaron a ser fundamentalmente los consensuados en las vías clínicas: cardiopatía isquémica, insuficiencia cardiaca, valvulopatías y fibrilación auricular. El control de los factores de riesgo cardiovascular pasó a depender fundamentalmente de atención primaria y disminuyó en las consultas de cardiología. Los controles por alteraciones banales del ECG prácticamente desaparecieron al resolverse estos casos en las sesiones de consultoría.
Tabla 2. Diagnósticos que motivan control crónico por cardiología según modelo convencional o integrado
| Variable | Análisis univariable | p | |
| Atención convencional (n=1.572) | Atención integrada (n=1.622) | ||
| Aumentan tras la integración | |||
| Cardiopatía isquémica | 439 (27,9) | 689 (42,5) | < 0,001 |
| Insuficiencia cardiaca | 83 (5,3) | 219 (13,5) | < 0,001 |
| Valvulopatías | 138 (8,8) | 242 (14,9) | < 0,001 |
| Miocardiopatía hipertrófica | 14 (0,9) | 35 (2,2) | 0,004 |
| Disminuyen tras la integración | |||
| Fibrilación auricular | 290 (18,4) | 223 (13,7) | < 0,001 |
| Control de factores de riesgo sin cardiopatía asociada | 307 (19,5) | 73 (4,5) | < 0,001 |
| Hallazgos del ECG en pacientes asintomáticos | 83 (5,3) | 1 (0,1) | < 0,001 |
| No se modifican tras la integración | |||
| Síncope | 25 (1,6) | 37 (2,3) | NS |
| Bradiarritmias | 33 (2,1) | 42 (2,6) | NS |
| Otros motivos de control crónico | 160 (10,1) | 61 (3,7) | — |
ECG: electrocardiograma.
Los datos expresan n (%).
Es el principal motivo de control crónico de los pacientes, pero su porcentaje aumentó con la atención integrada. Tras la integración, se documentó (Tabla 3) mejor control de las cifras de colesterol (OR=5,9), más tratamiento con estatinas (OR=5,6), mejor control de la presión arterial (OR=2,3), documentación de la fracción de eyección (OR=3) y tratamiento médico optimizado (OR=1,7).
Tabla 3. Resultados en pacientes con cardiopatía isquémica
| Variable | Análisis univariable | Modelo de regresión logística | |||
| Atención convencional (n=439) | Atención integrada (n=689) | p | OR ajustada (IC del 95%) | p | |
| Edad (años) | 72±10,4 | 72±11,1 | NS | — | — |
| Varones | 327 (74,5) | 519 (75,4) | NS | — | — |
| Antiagregación | 390 (88,8) | 666 (96,4) | < 0,001 | 1,7 (0,9-3,1) | 0,1 |
| Bloqueadores beta | 275 (55,8) | 562 (81,7) | < 0,001 | 1,45 (1-2,2) | 0,075 |
| ISRA | 235 (53,5) | 533 (77,5) | < 0,001 | — | — |
| Estatinas | 297 (67,7) | 663 (94,4) | < 0,001 | 5,6 (3,3-9,6) | < 0,001 |
| Tratamiento óptimo a | 169 (22,6) | 419 (60,9) | < 0,001 | 1,7 (1,2-2,6) | 0,007 |
| Cateterismo+revascularización | 260 (52,9) | 513 (73,3) | < 0,001 | — | — |
| Fracción de eyección documentada | 190 (43,3) | 524 (76,2) | < 0,001 | 3,0 (2,2-4,1) | < 0,001 |
| cLDL < 100 mg/dl | 99 (22,6) | 498 (72,4) | < 0,001 | 5,9 (4,3-8) | < 0,001 |
| Presión arterial óptima | 245 (55,8) | 574 (83,4) | < 0,001 | 2,3 (1,6-3,3) | < 0,001 |
cLDL: colesterol unido a lipoproteínas de baja densidad; IC: intervalo de confianza. ISRA: inhibidores del sistema renina-angiotensina; NS: no significativo; OR: odds ratio.
Los datos del análisis univariable expresan n (%), excepto edad, que expresa media±desviación estándar.
a Antiagregación+bloqueador beta+ISRA+estatina.
La atención integrada aumentó el número de casos controlados por insuficiencia cardiaca. La regresión logística identifica el peso de la atención integrada en la mayor documentación de la clase funcional (OR=196) y el tratamiento con bloqueadores beta (OR=3,7) (Tabla 4).
Tabla 4. Resultados en pacientes con insuficiencia cardiaca
| Variable | Análisis univariable | Modelo de regresión logística | |||
| Atención convencional (n=83) | Atención integrada (n=220) | p | OR ajustada (IC del 95%) | p | |
| Edad (años) | 76,1±10,5 | 75,5±9,9 | NS | — | — |
| Mujeres | 47 (56,6) | 121 (55,9) | NS | — | — |
| Ecocardiograma | 75 (90,4) | 216 (98,2) | 0,02 | — | — |
| Fracción de eyección deprimida | 42 (50,6) | 137 (62,3) | 0,004 | — | — |
| ISRA | 66 (79,5) | 210 (95,5) | < 0,001 | — | — |
| Bloqueadores beta | 33 (39,8) | 171 (77,7) | < 0,001 | 3,7 (1,5-9,4) | 0,006 |
| Tratamiento óptimo a | 27 (32,5) | 163 (74,1) | < 0,001 | — | — |
| Clase funcional evaluada | 16 (19,3) | 218 (98,2) | < 0,001 | 196 (61,8-619,7) | < 0,001 |
| Anticoagulación en caso de FA | 35 (85,4) | 133 (93,7) | NS | — | — |
FA: fibrilación auricular; IC: intervalo de confianza; ISRA: inhibidores del sistema renina-angiotensina; NS: no significativo; OR: odds ratio.
Los datos del análisis univariable expresan n (%), excepto edad, que expresa media±desviación estándar.
a ISRA+bloqueador beta.
Mejoró significativamente el estudio con ecocardiografía (OR=1,9) y la indicación de anticoagulación (OR=7,1) (Tabla 5). La integración permitió reducir el número de pacientes que requieren control crónico por el cardiólogo.
Tabla 5. Resultados en pacientes con fibrilación auricular
| Variable | Análisis univariable | Modelo de regresión logística | |||
| Atención convencional (n=290) | Atención integrada (n=223) | p | OR ajustada (IC del 95%) | p | |
| Edad (años) | 78,1±8,1 | 75,9±8,5 | 0,003 | — | — |
| Mujeres | 154 (53,1) | 120 (53,8) | NS | — | — |
| Ecocardiograma | 208 (71,7) | 191 (85,7) | < 0,001 | 1,9 (1,2-3,1) | 0,008 |
| Anticoagulación | 201 (69,3) | 211 (94,6) | < 0,001 | 7,1 (3,8-13,5) | < 0,001 |
IC: intervalo de confianza; NS: no significativo; OR: odds ratio.
Los datos del análisis univariable expresan n (%), excepto edad, que expresa media±desviación estándar.
El CAP de procedencia no mostró un peso significativo en los resultados en las tres enfermedades estudiadas.
Satisfacción de los médicos de atención primariaSe obtuvo respuesta de 101 médicos de familia en la encuesta sobre la atención convencional y 103 sobre la atención integrada (Tabla 6). Se objetivó un aumento tanto de la satisfacción global como respecto a información, resolución de problemas y, especialmente, en los aspectos de comunicación y acceso de la atención primaria al cardiólogo.
Tabla 6. Resultados de las encuestas de satisfacción realizadas a los médicos de atención primaria
| Atención convencional (n=101) | Atención integrada (n=103) | κ | |
| ¿Está satisfecho de los circuitos establecidos para la accesibilidad de los pacientes al cardiólogo? | 5,4±2,8 | 6,1±2,6 | 0,002 |
| ¿Está satisfecho de la información que reciben sus pacientes por parte del cardiólogo? | 3,6±3 | 7,5±2 | 0,004 |
| ¿Cómo valora la accesibilidad al cardiólogo por parte de los profesionales de atención primaria? | 3,8±2,9 | 7,3±2,4 | 0,005 |
| ¿Cómo valora la comunicación con el cardiólogo de su equipo? | 2,6±2,6 | 8±2,2 | 0,015 |
| ¿Está satisfecho de la resolución y orientación de los casos consultados al cardiólogo? | 4,5±2,9 | 7,8±2 | 0,02 |
| ¿Cuál es su satisfacción general sobre el actual sistema de atención especializada en cardiología? | 4±2,4 | 7,4±2 | 0,006 |
Las preguntas se contestaban en una escala de entre 0 (nada satisfecho) y 10 (completamente satisfecho). Los datos expresan media±desviación estándar.
κ < 0,2 indica una concordancia baja entre los resultados obtenidos por la atención convencional y la integrada.
En el total de pacientes visitados por el cardiólogo en las áreas estudiadas, se registró una disminución de las solicitudes de pruebas complementarias comparando el último año completo de atención convencional con el primer año completo de integración. Las solicitudes de ecocardiografía disminuyeron de 1.081 a 701 (–35,1%); las de Holter, de 311 a 192 (–38,2%); las pruebas de esfuerzo isotópicas, de 303 a 177 (–41,5%), y las pruebas de esfuerzo convencionales, de 220 a 44 (–80%). Las derivaciones del cardiólogo ambulatorio a la consulta externa hospitalaria fueron 349 con la atención convencional y únicamente 20 (–94,9%) tras la integración. Tampoco se observó aumento de la hospitalización de causa cardiovascular de los pacientes de los CAP estudiados (441 frente a 430 ingresos/año).
DiscusiónNuestro trabajo muestra que la atención integrada permite optimizar la distribución de los pacientes crónicos entre el médico de familia y el cardiólogo. Tras la integración, las enfermedades que motivan control crónico por el cardiólogo son las que se consensuaron en las guías: cardiopatía isquémica, insuficiencia cardiaca, valvulopatías y fibrilación auricular. El equipo de atención primaria adquiere un papel protagonista en el control crónico de los pacientes estables, con el cardiólogo como consultor. Estudios previos han mostrado que la atención de los pacientes cardiovasculares se beneficia del cardiólogo tanto como responsable directo como consultor cardiovascular22, 23. La realización semanal de sesiones de consultoría, historia clínica compartida24 y la accesibilidad del cardiólogo para el médico de familia permiten la resolución de casos directamente en atención primaria y dedicar la consulta especializada a los pacientes más indicados, previamente definidos en las guías conjuntas. Las sesiones de consultoría constituyen un elemento de integración fundamental, ya que, además de la discusión de los casos, favorecen la comunicación estrecha entre el cardiólogo y los médicos de familia y se convierten también en una herramienta docente.
La cardiopatía isquémica crónica constituye el motivo de control crónico más frecuente en la consulta de cardiología y aumenta tras la integración. Estudios previos indican que la adherencia a las guías de práctica clínica no alcanza los objetivos deseables14, 17, 25. Nuestro trabajo muestra que la atención integrada ha permitido mejorar los parámetros estudiados, con especial peso en el tratamiento con estatinas y control del colesterol, el control de las cifras de presión arterial, la documentación de la fracción de eyección y el tratamiento médico optimizado.
En insuficiencia cardiaca, la atención integrada aumenta el número de pacientes controlados respecto al sistema convencional. Probablemente, la integración permite identificar mejor a estos pacientes graves, que se benefician del manejo especializado coordinado y que en el modelo convencional se perdían entre tres niveles asistenciales separados. El peso de la intervención se manifiesta en la mejor documentación de la clase funcional y en el aumento de la prescripción de bloqueadores beta, que alcanza unos niveles muy adecuados para la práctica clínica, con relación a los registros de nuestro medio26, 27, 28, 29.
En fibrilación auricular, el modelo integrado permite disminuir el número de pacientes que requieren control crónico por el cardiólogo, al considerarse en las guías consensuadas que los pacientes estables pueden seguir control directamente por el médico de familia, con el cardiólogo como consultor. En los pacientes controlados por el cardiólogo destaca el impacto en la indicación de anticoagulación y el aumento del estudio etiológico mediante ecocardiograma, que alcanzan cifras adecuadas respecto a los estudios previos30.
La integración no se acompañó de un incremento en el uso de recursos para el sistema de salud. El número de horas de cardiólogo dedicadas a cada CAP se mantuvo sin cambios y la cifra de solicitudes de pruebas complementarias disminuyó en términos absolutos. También disminuyó el número de derivaciones desde el cardiólogo ambulatorio a la consulta hospitalaria y se evitó la duplicidad de especialistas.
Es difícil discernir qué aspectos del modelo de atención integrada influyen en mayor medida en los cambios en la práctica clínica observados. La elaboración de las guías clínicas, consensuadas por los propios actores de la integración del territorio, puede aumentar la adherencia a las recomendaciones. La historia clínica compartida es imprescindible y facilita el control de los pacientes, pues el cardiólogo puede acceder a la información de la atención primaria (análisis, monitorización de factores de riesgo por enfermería, tratamiento y pruebas complementarias) y permite al médico de familia y las enfermeras consultar las valoraciones del especialista. De este modo se evita la duplicidad de exploraciones y se optimiza la prescripción de fármacos. La comunicación directa entre primaria y especialista y las sesiones de consultoría son también fundamentales y obligan al cardiólogo a un manejo riguroso de sus pacientes, ya que sus actos son observados por los médicos de familia y se los considera un ejemplo a seguir. Otro aspecto que considerar del modelo es que el cardiólogo dispone, en la consulta ambulatoria, de las mismas pruebas complementarias y la indicación de procedimientos que en la consulta del hospital, lo que permite desarrollar el trabajo adecuadamente y controlar a pacientes complejos.
La integración favorece la corresponsabilidad del cardiólogo clínico y el médico de familia en la coordinación de los procesos asistenciales24, 31. En una sanidad que busca obtener más racionalidad de sus recursos, se requiere la cooperación de los diferentes profesionales alrededor de una enfermedad o proceso común y que el paciente sea el centro de la actividad. En este trabajo multidisciplinario, cardiólogo y médico de familia comparten el liderazgo. En nuestro modelo, se creó un grupo clínico, con la participación de profesionales médicos y de enfermería de primaria y hospital, para garantizar la coordinación, elaborar guías y protocolos conjuntos, propiciar las relaciones entre los profesionales y fomentar actividades de docencia e investigación.
Nuestro trabajo muestra que la satisfacción de los médicos de familia aumenta con la atención integrada. A pesar de que la integración aumenta la carga de trabajo en primaria, prevalece la labor del médico de familia, quien, con el cardiólogo como consultor, ejerce un papel protagonista que le permite mejorar la atención a sus pacientes con enfermedades cardiovasculares.
Nuestro trabajo muestra que la atención integrada, como intervención organizativa, permite mejorar la adherencia a las guías clínicas en variables que se asocian a mejoría ampliamente demostrada de la morbimortalidad12, 18, 21, por lo que es razonable pensar que la integración constituya un beneficio para los pacientes. Sin embargo, por el diseño del estudio, no es posible cuantificar el efecto directo de la intervención en mortalidad, acontecimientos mayores o ingresos, para lo que debería realizarse un seguimiento prospectivo para comparar CAP sometidos a la integración con otros asignados al sistema convencional.
El estudio presenta otras limitaciones. Al tratarse de un estudio observacional, no podemos demostrar categóricamente que los resultados evidenciados sean consecuencia directa del nuevo modelo, aunque resulta razonable considerar que este tenga un papel determinante. Tampoco podemos diferenciar qué características de la intervención multidisciplinaria realizada influyeron en mayor o menor medida. El modelo ha resultado aplicable en nuestro territorio y es posible que pueda extrapolarse a otras áreas, pero en cada lugar hay aspectos organizativos particulares que influyen en la práctica clínica, por lo que cada modelo de integración debería diseñarse adaptándose a las peculiaridades de su territorio. Nuestro estudio se ha centrado en el impacto en los pacientes crónicos, no en los agudos o remitidos para diagnóstico. Se evaluó la satisfacción de la atención primaria ante el modelo especializado, pero no la satisfacción y la calidad de vida de los pacientes.
ConclusionesTras la aplicación del modelo de atención integrada en cardiología, se objetivó una mejora del control y el tratamiento crónico de los pacientes con cardiopatía isquémica, insuficiencia cardiaca y fibrilación auricular en los parámetros estudiados. La integración permitió redistribuir a los pacientes crónicos entre atención primaria y cardiología, con lo que aumentó el control de los pacientes de mayor gravedad por el cardiólogo y se fomentó el control de los pacientes estables por el médico de familia, con el cardiólogo como consultor. La satisfacción de los médicos de familia aumentó tras la integración, especialmente por la mayor comunicación y coordinación con el cardiólogo. La integración no implicó un incremento en el uso de recursos.
Conflicto de interesesLa Dra. Magda Heras forma parte de la Red HERACLES, Ministerio de Ciencia e Innovación, Instituto de Salud Carlos III.
Agradecimientos
A los médicos de atención primaria, cardiólogos, enfermería y personal administrativo de los equipos de atención primaria de nuestra área (Centros de Atención Primaria Carles Ribas, La Marina, Sants, Carreras-Candi, Numància, Consell de Cent, Magoria, Montnegre, CAPSE Rosselló y Casanovas, Les Corts y Les Hortes), cuya colaboración ha resultado imprescindible para la realización del programa de atención integrada.
A Carlos Cervera, por su colaboración en el análisis estadístico.
Recibido 26 Octubre 2010
Aceptado 28 Febrero 2011
Autor para correspondencia: Servicio de Cardiología, Hospital Clínic, Villarroel 170, 08036 Barcelona, España. cfalces@clinic.ub.es