Evaluar mediante indicadores asistenciales las diferencias por sexo y el manejo de los problemas clínicos que presentan los pacientes que presentan fibrilación auricular.
MétodosDurante 5 meses se incluyó consecutivamente a todos los pacientes atendidos en las consultas de cardiología de 2 hospitales de tercer nivel por presentan un episodio de fibrilación auricular o un proceso clínico debido a ella.
ResultadosSe incluyó a 533 pacientes (el 56,5% mujeres; media de edad, 70,5±12,2 años), de los que el 24,3% eran menores de 65 años. Las mujeres tenían significativamente más problemas clínicos y un riesgo de embolia más elevado: CHADS2 (insuficiencia cardiaca congestiva, hipertensión, edad, diabetes, ictus [doble]) (1,8±1,2 frente a 1,5±1,1; p = 0,001) y CHA2DS2-VASc (insuficiencia cardiaca congestiva, hipertensión, edad ≥ 75 [doble], diabetes, ictus [doble], enfermedad vascular y categoría de sexo [mujeres]) (3,7±1,4 frente a 2,2±1,4; p = 0,0001). Al 94% de los pacientes se los derivaba correctamente a cardiología, el 53,8% procedía de atención primaria u otros servicios del hospital y al 93,4% se le realizó o indicó una ecocardiografía. El tratamiento (antiarrítmico y antiembolígeno) se hace según las recomendaciones de las guías. El índice de Rosendaal en los 3 meses previos fue de 48,4±37,4.
ConclusionesUno de cada 4 pacientes que consultan por problemas derivados de la fibrilación auricular son jóvenes y las mujeres tienen más problemas clínicos y consultan más. A los pacientes se los deriva correctamente a cardiología, y la mayoría no procede de urgencias. Se indican la ecocardiografía y el tratamiento antiarrítmico y antiacoagulante tal como recomiendan las guías de práctica clínica. El control de la anticoagulación con fármacos antagonistas de la vitamina K es deficiente.
Palabras clave
La fibrilación auricular (FA) es la arritmia más frecuente en la práctica clínica. Su prevalencia en España es el 4,4% de la población mayor de 40 años1. Las guías de práctica clínica (GPC) de FA europeas resaltan la relación entre diferentes factores de riesgo y la aparición de la FA y la necesidad de optimizar el manejo de la FA mediante control de ritmo o control de frecuencia individualizando cada caso, recomiendan realizar ecocardiografía y también desarrollan recomendaciones para optimizar la prevención de las embolias utilizando los criterios de las escalas de riesgo CHADS2 (insuficiencia cardiaca congestiva, hipertensión, edad, diabetes, ictus [doble]) y CHA2DS2-VASc (insuficiencia cardiaca congestiva, hipertensión, edad ≥ 75 [doble], diabetes, ictus [doble], enfermedad vascular y categoría de sexo [mujeres]) y fármacos antiagregantes o anticoagulantes, sean los clásicos fármacos antagonistas de la vitamina K (AVK) o los anticoagulantes directos (AD) dabigatrán, rivaroxabán o apixabán2.
Muchos trabajos han puesto de manifiesto la discordancia entre el tratamiento habitual de los pacientes con FA y las recomendaciones de las GPC como, por ejemplo, un uso de la anticoagulación menor del recomendado. Hay trabajos previos3–6 que estudian esta discordancia respecto a las guías anteriores y la Sociedad Española de Cardiología ha realizado una revisión crítica de estas guías7.
Actualmente se dispone de indicadores asistenciales que se derivan de las recomendaciones de las GPC que sirven para evaluar el manejo de los pacientes con FA. En 2010 se encontró diferencias significativas entre sexos en las características de los pacientes con FA atendidas en las consultas. El objetivo de este trabajo es conocer cómo se atiende realmente la FA en este medio 4 años después de lo encontrado en 2010, evaluar las diferencias por sexo y valorar cómo han influido las GPC en el tratamiento realizado en la práctica clínica habitual6.
MÉTODOSEl estudio se organiza desde el área del corazón de 2 hospitales de tercer nivel (A y B) con la colaboración de la Agencia de Investigación de la Sociedad Española de Cardiología. Para ello se analiza mediante indicadores asistenciales el manejo de los pacientes atendidos en las consultas externas de cardiología remitidos por haber presentado un episodio de FA que motiva una visita a urgencias o por tener un problema médico debido a la FA. Los pacientes incluidos no podían formar parte de ningún otro estudio realizado con la Agencia de Investigación de la Sociedad Española de Cardiología. En el estudio se incluyó de manera prospectiva a todos los pacientes atendidos consecutivamente en las consultas de cardiología por un episodio de FA o un proceso clínico debido a dicha arritmia y se excluyó a todos los pacientes que acudían a las consultas para una revisión habitual de su FA en los que no había cambios clínicos. Dado que el 70% de los pacientes con FA consultan por síntomas agudos relacionados con la arritmia o complicaciones de esta o del tratamiento (cifra que alcanza el 93% en los episodios de reciente comienzo), el estudio se centra en estos problemas clínicos. Para este estudio se definió como problema clínico todo evento derivado del cambio de ritmo de la FA: primer episodio de arritmia, recidivas, ritmos rápidos y ritmos lentos. Solo se incluyó un episodio por paciente, y se eliminó un segundo episodio, si se producía. La inclusión en el registro se realizó según las recomendaciones del comité ético de ambos hospitales y no se incluía en la base de datos ninguna identificación del paciente. Se consideró que el paciente había presentado una FA cuando se documentaba la presencia de dicha arritmia en el registro electrocardiográfico realizado en la consulta a todos los pacientes, en el registro aportado por el paciente o en el informe hospitalario. Todos los cardiólogos que realizan actividad en las consultas externas han participado en el estudio incluyendo a pacientes de manera competitiva.
La recogida de datos sin intervención farmacológica alguna hace que la Agencia Española de Medicamentos y Productos Sanitarios haya resuelto clasificar el registro como Estudio Posautorización con otros diseños diferentes del seguimiento prospectivo (EPA-OD) con código SEC-ACO-2013-01.
Objetivo principalAnalizar las características clínicas de los pacientes con FA, el manejo de los tratamientos antiarrítmicos y el tratamiento para evitar tanto eventos embólicos como reingresos hospitalarios y evaluar diferencias por sexos.
Objetivos secundariosConocer las características epidemiológicas y las posibles diferencias por sexo de los pacientes con FA que acuden a las consultas de cardiología. Detectar los criterios de riesgo embólico de los pacientes con FA y analizar la prevalencia de cada uno de ellos. Conocer el tratamiento prescrito y su adecuación a las GPC, sobre todo en la indicación de fármacos antiarrítmicos y antiembolígenos.
Cuaderno de recogida de datosLa inclusión de pacientes se realizaba a través de un cuaderno de recogida de datos online diseñado con la Sociedad Española de Cardiología que recogía de manera obligatoria todos los datos clínicos, su procedencia, la actitud en el servicio de urgencias respecto a la FA de los pacientes que los habían visitado y el tratamiento que hacía el paciente al llegar a la consulta. De los pacientes que tomaban fármacos AVK, se recogieron los valores de INR (razón internacional normalizada) de los 3 meses previos a su visita en consulta, para calcular el tiempo en rango terapéutico (TTR) mediante el método de Rosendaal, que mide los días que está en rango terapéutico y lo divide entre el total de días que el paciente está anticoagulado. Se documentó el ritmo electrocardiográfico existente en el momento de la consulta y se clasificó la FA según los patrones clínicos establecidos en las GPC. Se consideró isquemia cuando en el electrocardiograma aparecían descensos del segmento ST o T negativa profunda con características isquémicas acompañados de clínica típica. Se documentó la existencia de episodios de FA o ingresos hospitalarios previos cuando se disponía del pertinente informe clínico que así lo confirmase. Se registró la actitud con la realización de ecocardiografía en la consulta y tanto la recomendación terapéutica realizada a los pacientes como la derivación al alta de la consulta.
Indicadores asistencialesLa atención ambulatoria a un paciente con FA tiene diferentes aspectos que considerar y que se debe evaluar para mejorar la calidad asistencial: a) procedencia de los pacientes y adecuación (sí/no) de la remisión al cardiólogo según consideración del cardiólogo que lo atendía; se la consideró adecuada cuando el paciente realmente había tenido un proceso clínico (hubiese acudido a urgencias o no) que inducía una intervención del cardiólogo sobre su FA y se consideró no adecuado cuando al paciente se lo remitió como proceso clínico pero se comprobó que no lo había tenido y el cardiólogo no realizó ningún cambio en la actitud ante la FA; b) realización de ecocardiografía a los pacientes con FA; c) tratamiento que el paciente recibe al atenderlo en cardiología, y d) utilización de tratamientos para prevención de embolias, control de la anticoagulación con AVK evaluado mediante TTR y razones esgrimidas por los cardiólogos como justificación de no utilizar estos tratamientos.
Tamaño de la muestra y duración del estudioEn 2013 se atendió a más de 50.000 pacientes en las consultas externas del área del corazón, de los que 24.958 eran primeras consultas procedentes de atención primaria, servicios de urgencias de ambos hospitales o interconsultas procedentes de otras especialidades: 14.183 pacientes en el hospital A y 10.775 pacientes en el B. Conociendo que la prevalencia de FA en los pacientes que acuden a las consultas de cardiología del centro es del 21%, que el 23,7% de ellos consultan por FA de novo y que un porcentaje no conocido de los otros presenta descompensaciones de la arritmia, se estimó que el 5% de toda la población de pacientes atendidos puede incluirse en el registro6. Para incluir a suficientes pacientes para realizar un análisis estadístico robusto, se debe evaluar un tamaño muestral suficiente. Dicha muestra implica un riesgo alfa < 0,5 y una precisión del 5% para el cálculo de una proporción. Suponiendo una pérdida de pacientes del 5%, se estimó que había que triplicar el número de pacientes incluidos en el trabajo de 2010, por lo que la inclusión de pacientes debía ser > 500, comenzando el 1 de marzo de 2014, y la inclusión debía durar al menos 3 meses.
Análisis estadísticoLas variables cuantitativas de distribución normal se expresan como media±desviación estándar y se usó el test de la t de Student para su análisis. Para comparar las variables cualitativas según sexo o por tipo de FA, se usó el test de la χ2 o el exacto de Fisher cuando fue necesario. Se consideró significativo un valor de p < 0,05. Los datos se analizaron con SPSS v. 15.0 (SPSS, Inc.; Chicago, Illinois, Estados Unidos).
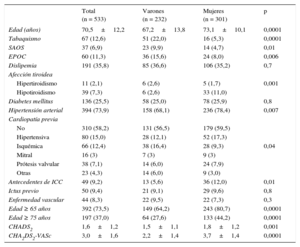
RESULTADOSDesde el 1 de febrero hasta el 30 de junio de 2014, 14 cardiólogos de ambos hospitales incluyeron a 533 pacientes en el registro, por lo que se suspendió la inclusión de pacientes al haber alcanzado el objetivo programado. Todos los pacientes tenían recogido un electrocardiograma en consulta o procedente de urgencias donde se documentaba el ritmo en FA (tal como recomiendan las GPC, clase I, nivel B). En esos 5 meses, se atendió en las consultas de cardiología a un total de 12.381 pacientes, por lo que se ha incluido al 4,3% de los pacientes atendidos. La media de edad era 70,5±12,2 (20-93) años; había 16 pacientes (3%) menores de 40 años y 114 (21,3%) de 40-65 años, y eran más frecuentes las mujeres: 301 (56,5%) frente a 232 varones (43,5%). Las características clínicas de ambos sexos mostraban diferencias significativas en edad, tabaquismo, presencia de síndrome de apnea obstructiva del sueño, enfermedad pulmonar obstructiva crónica, afección tiroidea (en la que predomina el hipotiroidismo) e hipertensión arterial. Había más prevalencia de insuficiencia cardiaca en las mujeres y diferencias significativas entre las cardiopatías previas (tabla 1).
Características clínicas de la población, por sexo
| Total (n = 533) | Varones (n = 232) | Mujeres (n = 301) | p | |
|---|---|---|---|---|
| Edad (años) | 70,5±12,2 | 67,2±13,8 | 73,1±10,1 | 0,0001 |
| Tabaquismo | 67 (12,6) | 51 (22,0) | 16 (5,3) | 0,0001 |
| SAOS | 37 (6,9) | 23 (9,9) | 14 (4,7) | 0,01 |
| EPOC | 60 (11,3) | 36 (15,6) | 24 (8,0) | 0,006 |
| Dislipemia | 191 (35,8) | 85 (36,6) | 106 (35,2) | 0,7 |
| Afección tiroidea | 0,001 | |||
| Hipertiroidismo | 11 (2,1) | 6 (2,6) | 5 (1,7) | |
| Hipotiroidismo | 39 (7,3) | 6 (2,6) | 33 (11,0) | |
| Diabetes mellitus | 136 (25,5) | 58 (25,0) | 78 (25,9) | 0,8 |
| Hipertensión arterial | 394 (73,9) | 158 (68,1) | 236 (78,4) | 0,007 |
| Cardiopatía previa | 0,04 | |||
| No | 310 (58,2) | 131 (56,5) | 179 (59,5) | |
| Hipertensiva | 80 (15,0) | 28 (12,1) | 52 (17,3) | |
| Isquémica | 66 (12,4) | 38 (16,4) | 28 (9,3) | |
| Mitral | 16 (3) | 7 (3) | 9 (3) | |
| Prótesis valvular | 38 (7,1) | 14 (6,0) | 24 (7,9) | |
| Otras | 23 (4,3) | 14 (6,0) | 9 (3,0) | |
| Antecedentes de ICC | 49 (9,2) | 13 (5,6) | 36 (12,0) | 0,01 |
| Ictus previo | 50 (9,4) | 21 (9,1) | 29 (9,6) | 0,8 |
| Enfermedad vascular | 44 (8,3) | 22 (9,5) | 22 (7,3) | 0,3 |
| Edad ≥ 65 años | 392 (73,5) | 149 (64,2) | 243 (80,7) | 0,0001 |
| Edad ≥ 75 años | 197 (37,0) | 64 (27,6) | 133 (44,2) | 0,0001 |
| CHADS2 | 1,6±1,2 | 1,5±1,1 | 1,8±1,2 | 0,001 |
| CHA2DS2-VASc | 3,0±1,6 | 2,2±1,4 | 3,7±1,4 | 0,0001 |
EPOC: enfermedad pulmonar obstructiva crónica; CHADS2: insuficiencia cardiaca congestiva, hipertensión, edad, diabetes, ictus (doble); CHA2DS2-VASc: insuficiencia cardiaca congestiva, hipertensión, edad ≥ 75 (doble), diabetes, ictus (doble), enfermedad vascular y categoría de sexo (mujeres); ICC: insuficiencia cardiaca crónica; SAOS: síndrome de apnea obstructiva del sueño.
Los valores expresan n (%) o media±desviación estándar.
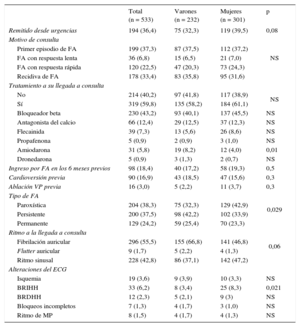
Las características clínicas de los pacientes a la llegada a la consulta no mostraban diferencias por sexo, excepto el tipo de FA que motivaba la visita a la consulta, con mayor frecuencia de la persistente entre los varones y la paroxística entre las mujeres (p = 0,029). Tenían algún tratamiento para controlar el ritmo de la FA 80 pacientes (14,9%), sin diferencias por sexo, excepto que la amiodarona era más frecuente entre los varones que entre las mujeres (el 8,2 frente al 4,0%; p < 0,01); 296 (55,6%) traían prescritos fármacos para frenar la frecuencia, de los que los más utilizados eran los bloqueadores beta; 214 (40,2%) no tenían prescrito ningún tratamiento específico para la arritmia (tabla 2).
Características de la población a la llegada a consulta
| Total (n = 533) | Varones (n = 232) | Mujeres (n = 301) | p | |
|---|---|---|---|---|
| Remitido desde urgencias | 194 (36,4) | 75 (32,3) | 119 (39,5) | 0,08 |
| Motivo de consulta | NS | |||
| Primer episodio de FA | 199 (37,3) | 87 (37,5) | 112 (37,2) | |
| FA con respuesta lenta | 36 (6,8) | 15 (6,5) | 21 (7,0) | |
| FA con respuesta rápida | 120 (22,5) | 47 (20,3) | 73 (24,3) | |
| Recidiva de FA | 178 (33,4) | 83 (35,8) | 95 (31,6) | |
| Tratamiento a su llegada a consulta | ||||
| No | 214 (40,2) | 97 (41,8) | 117 (38,9) | NS |
| Sí | 319 (59,8) | 135 (58,2) | 184 (61,1) | |
| Bloqueador beta | 230 (43,2) | 93 (40,1) | 137 (45,5) | NS |
| Antagonista del calcio | 66 (12,4) | 29 (12,5) | 37 (12,3) | NS |
| Flecainida | 39 (7,3) | 13 (5,6) | 26 (8,6) | NS |
| Propafenona | 5 (0,9) | 2 (0,9) | 3 (1,0) | NS |
| Amiodarona | 31 (5,8) | 19 (8,2) | 12 (4,0) | 0,01 |
| Dronedarona | 5 (0,9) | 3 (1,3) | 2 (0,7) | NS |
| Ingreso por FA en los 6 meses previos | 98 (18,4) | 40 (17,2) | 58 (19,3) | 0,5 |
| Cardioversión previa | 90 (16,9) | 43 (18,5) | 47 (15,6) | 0,3 |
| Ablación VP previa | 16 (3,0) | 5 (2,2) | 11 (3,7) | 0,3 |
| Tipo de FA | 0,029 | |||
| Paroxística | 204 (38,3) | 75 (32,3) | 129 (42,9) | |
| Persistente | 200 (37,5) | 98 (42,2) | 102 (33,9) | |
| Permanente | 129 (24,2) | 59 (25,4) | 70 (23,3) | |
| Ritmo a la llegada a consulta | 0,06 | |||
| Fibrilación auricular | 296 (55,5) | 155 (66,8) | 141 (46,8) | |
| Flutter auricular | 9 (1,7) | 5 (2,2) | 4 (1,3) | |
| Ritmo sinusal | 228 (42,8) | 86 (37,1) | 142 (47,2) | |
| Alteraciones del ECG | ||||
| Isquemia | 19 (3,6) | 9 (3,9) | 10 (3,3) | NS |
| BRIHH | 33 (6,2) | 8 (3,4) | 25 (8,3) | 0,021 |
| BRDHH | 12 (2,3) | 5 (2,1) | 9 (3) | NS |
| Bloqueos incompletos | 7 (1,3) | 4 (1,7) | 3 (1,0) | NS |
| Ritmo de MP | 8 (1,5) | 4 (1,7) | 4 (1,3) | NS |
BRDHH: bloqueo de rama derecha del haz de His; BRIHH: bloqueo de rama izquierda del haz de His; ECG: electrocardiograma; FA: fibrilación auricular; MP: marcapasos; NS: diferencia no significativa; VP: venas pulmonares.
Los valores expresan n (%).
De los 533 pacientes, 194 (36,4%) procedían de los servicios de urgencias adonde habían ido por la FA, 287 (53,8%) procedían de su médico de atención primaria u otros servicios del hospital, pero a todos se los había derivado a cardiología por presentar síntomas derivados de la FA y se incluyó a 52 (9,7%) pacientes por detectárseles problemas derivados de la FA durante una revisión rutinaria como motivo de consulta. De los 481 pacientes remitidos específicamente al cardiólogo por problemas clínicos derivados de la FA, en 452 (93,7%) los cardiólogos consideraron adecuado remitir al paciente al cardiólogo. Las GPC recomiendan que se debe considerar la derivación al cardiólogo de los pacientes con FA sintomática o complicaciones relacionadas con la FA (clase IIa, nivel C).
La causa clínica que motiva la atención en la consulta más frecuentemente fue similar para ambos sexos (tabla 2). De 194 pacientes (36,4%) que procedían de urgencias, 100 habían ido por un primer episodio de FA, 8 por FA con respuesta lenta, 25 por FA con respuesta rápida y 61 por recidiva de FA. No hubo diferencias entre sexos. De los 287 pacientes que procedían de atención primaria, se derivó a 37 (12,9%) por tener mal control de INR además de cambios en el ritmo.
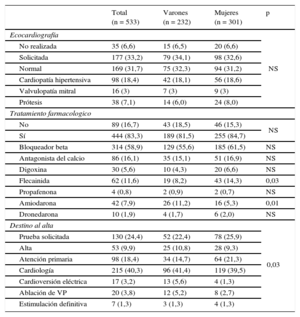
Realización de ecocardiografía a los pacientes que padecen fibrilación auricularEn la presente serie se ha realizado ecocardiografía a un total de 321 pacientes (60,2%), se ha solicitado a 177 (33,2%) y a 35 (6,6%) no se les ha realizado ni solicitado por tener una ecocardiografía realizada en los últimos 12 meses. Es decir, se estudió mediante ecografía al 93,4% de los pacientes, tal como recomiendan las GPC (recomendación de clase I, nivel B para casos con síntomas graves, sospecha o documentación de cardiopatía o con factores de riesgo y clase IIa, nivel C para pacientes con FA documentada o sospecha de FA). No se encontraron diferencias por sexo entre los resultados de las 321 ecocardiografías realizadas en la consulta (tabla 3).
Atención recibida en consulta de cardiología
| Total (n = 533) | Varones (n = 232) | Mujeres (n = 301) | p | |
|---|---|---|---|---|
| Ecocardiografía | NS | |||
| No realizada | 35 (6,6) | 15 (6,5) | 20 (6,6) | |
| Solicitada | 177 (33,2) | 79 (34,1) | 98 (32,6) | |
| Normal | 169 (31,7) | 75 (32,3) | 94 (31,2) | |
| Cardiopatía hipertensiva | 98 (18,4) | 42 (18,1) | 56 (18,6) | |
| Valvulopatía mitral | 16 (3) | 7 (3) | 9 (3) | |
| Prótesis | 38 (7,1) | 14 (6,0) | 24 (8,0) | |
| Tratamiento farmacologico | ||||
| No | 89 (16,7) | 43 (18,5) | 46 (15,3) | NS |
| Sí | 444 (83,3) | 189 (81,5) | 255 (84,7) | |
| Bloqueador beta | 314 (58,9) | 129 (55,6) | 185 (61,5) | NS |
| Antagonista del calcio | 86 (16,1) | 35 (15,1) | 51 (16,9) | NS |
| Digoxina | 30 (5,6) | 10 (4,3) | 20 (6,6) | NS |
| Flecainida | 62 (11,6) | 19 (8,2) | 43 (14,3) | 0,03 |
| Propafenona | 4 (0,8) | 2 (0,9) | 2 (0,7) | NS |
| Amiodarona | 42 (7,9) | 26 (11,2) | 16 (5,3) | 0,01 |
| Dronedarona | 10 (1,9) | 4 (1,7) | 6 (2,0) | NS |
| Destino al alta | 0,03 | |||
| Prueba solicitada | 130 (24,4) | 52 (22,4) | 78 (25,9) | |
| Alta | 53 (9,9) | 25 (10,8) | 28 (9,3) | |
| Atención primaria | 98 (18,4) | 34 (14,7) | 64 (21,3) | |
| Cardiología | 215 (40,3) | 96 (41,4) | 119 (39,5) | |
| Cardioversión eléctrica | 17 (3,2) | 13 (5,6) | 4 (1,3) | |
| Ablación de VP | 20 (3,8) | 12 (5,2) | 8 (2,7) | |
| Estimulación definitiva | 7 (1,3) | 3 (1,3) | 4 (1,3) |
NS: diferencias no significativas; VP: venas pulmonares.
Los valores expresan n (%).
Una vez evaluados en las consultas de cardiología, se desestimó la necesidad de tratamiento específico para la FA de 89 pacientes (16,7%), la mayoría de ellos por ser pacientes con un primer episodio de FA ya revertida y pacientes a los que se había retirado la medicación por frecuencias lentas. El tratamiento específico se prescribió a 444 pacientes (83,3%). El tratamiento con fármacos antiarrítmicos se incrementó de 80 a 118 pacientes; la flecainida fue el más empleado de todos, seguida de la amiodarona. El tratamiento con fármacos frenadores se incrementó desde los 296 pacientes que lo traían prescrito hasta los 430; los bloqueadores beta fueron los más frecuentemente empleados y se incorporó la digoxina en 30 pacientes. Las GPC recomiendan estos fármacos con un nivel IB.
Una vez atendidos en cardiología, la recomendación más frecuente realizada a los pacientes es una nueva cita en cardiología (con o sin nuevas pruebas diagnósticas) para control en 215 (40,3%), una nueva prueba para la que se lo citará de nuevo después de realizarla en 130 (24,4%), una indicación de ablación de venas pulmonares en 20 (3,8%), una cardioversión eléctrica (CVE) en 17 (3,2%), se indicó estimulación definitiva en 7 (1,3%), se derivó a atención primaria para seguimiento a 98 (18,4%) y se dio de alta a 53 (9,9%) (tabla 3). Las GPC indican (clase IIa, nivel B) que se debe considerar la CVE eléctrica electiva para iniciar una estrategia de manejo de control del ritmo a largo plazo para los pacientes con FA.
Utilización de tratamientos para prevención de embolias y motivos para no utilizarloHabían usado anticoagulantes orales previamente al problema que los trajo a la consulta 273 pacientes (51,2%), y a otros 79 (14,8%) se les había indicado tomarlos debido a este episodio, por lo que, cuando llegaron a la consulta, 352 (66%) estaban en tratamiento anticoagulante; 304 (57%) usaban AVK y 48 (9%), AD. El TTR de los pacientes anticoagulados con AVK medido en los 3 meses previos por el índice de Rosendaal fue 48,4±37,4.
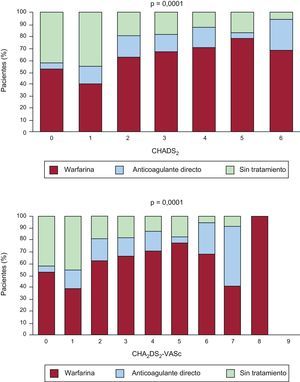
El tratamiento anticoagulante recomendado por los cardiólogos se incrementó hasta 425 pacientes (79,8%). De ellos, a 339 se les recomendó fármacos AVK: a 90 (16,9%) warfarina y a 249 (46,7%) acenocumarol, y 20 de ellos recibieron además ácido acetilsalicílico. A otros 84 pacientes (15,8%) se les recomendó el uso de AD: a 50 (9,4%) dabigatrán, a 26 (4,9%) rivaroxabán y a 8 (1,5%) apixabán, y 5 de ellos además recibieron ácido acetilsalicílico. Finalmente, se indicó a 2 pacientes el cierre de la orejuela izquierda. Se ha analizado la indicación de anticoagulación para los pacientes con FA no valvular (n = 479), excluidos los 16 pacientes con valvulopatía mitral y los 38 con prótesis valvular. Se comprueba un aumento en la indicación de tratamientos anticoagulantes (tanto AVK como AD) lineal con el nivel de riesgo de embolia (figura).
Porcentaje de pacientes con fibrilación auricular no valvular (n = 479) anticoagulados con antagonistas de la vitamina K o anticoagulantes directos según las escalas CHADS2 (insuficiencia cardiaca congestiva, hipertensión, edad, diabetes, ictus [doble]) y CHA2DS2-VASc (insuficiencia cardiaca congestiva, hipertensión, edad ≥ 75 [doble], diabetes, ictus [doble], enfermedad vascular y categoría de sexo [mujeres]).
De los 108 pacientes (20,2%) que no recibieron tratamiento anticoagulante, 72 recibieron ácido acetilsalicílico, mientras que solo 36 no recibieron ningún tipo de tratamiento para la prevención de embolias. El uso de ácido acetilsalicílico para prevención de embolias está recomendado en las GPC con un nivel IB solamente para los pacientes con CHADS2 = 0 y CHA2DS2-VASc = 0 y IB en caso de CHA2DS2-VASc = 1. Las razones señaladas por los cardiólogos para no prescribir fármacos anticoagulantes a estos 108 pacientes fueron: bajo riesgo de embolia en 49 (9,2%), primer episodio de FA en 24 (4,5%), deseo expreso del paciente en 16 (3,0%), antecedentes de hemorragias en 11 (2,1%), alto riesgo de caídas en 5 (0,9%) y deseo expreso del médico en 3 (0,6%). Las GPC recomiendan (clase I, nivel A) el tratamiento antitrombótico para prevenir tromboembolias en todos los pacientes con FA, excepto los de bajo riesgo (FA aislada, edad menor de 65 años o contraindicaciones).
DISCUSIÓNVarios son los hallazgos destacables de este registro. Entre las características clínicas resalta la existencia de un elevado porcentaje de pacientes con FA de edad joven y diferencias clínicas significativas entre sexos. Del tratamiento que los pacientes reciben, cabe destacar el mal control de la anticoagulación con fármacos AVK en la población estudiada; del tratamiento prescrito por los cardiólogos, la discreta incorporación de los AD al tratamiento anticoagulante; por último, de la evaluación de los indicadores asistenciales, destaca la elevada adecuación de la práctica clínica de los cardiólogos a las recomendaciones de las GPC en el manejo de los pacientes con FA. La inclusión en el presente trabajo de los pacientes que acuden a las consultas de cardiología para una revisión por presentar una FA habría permitido dar unos resultados aplicables a toda la población de pacientes con FA no valvular atendidos en consulta de cardiología. Sin embargo, ya en 2010 se analizaron las características de estos pacientes y los cardiólogos no modificaban el tratamiento, por lo que se decidió centrar el análisis en los pacientes que tienen problemas clínicos por la FA.
Tal como se encontró en 2010, aunque la media de edad de la población era 70 años, en importante proporción los pacientes eran muy jóvenes; en 2010, el 20,7% tenía menos de 65 años y en 2014, el 24,3%, pero ahora resalta un 3% menor de 40 años6. Respecto al sexo, la prevalencia de FA en el estudio de 2010 era similar (el 49,5 y el 50,5%) y también fue igual en varones (4,4 [3,6-5,2%]) y mujeres (4,5 [3,6-5,3%]) en estudios poblacionales1,6. Sin embargo, este estudio demuestra que existen diferencias significativas entre sexos, tal como ocurría en toda la población con FA evaluada en 2010. Así, son más las mujeres que consultan por problemas de FA que los varones: el 56,5 frente al 43,5%. Este hecho coincide con lo encontrado en los servicios de urgencias españoles8. En el presente registro, las mujeres eran de más edad y, excepto los antecedentes de cardiopatía isquémica, las demás cardiopatías eran más prevalentes en las mujeres que en los varones. Este hecho ayuda a que los criterios de riesgo CHADS2 y CHA2DS2-VASc sean claramente peores en mujeres que en varones. Debe evaluarse en futuros estudios si hay relación entre el sexo y la aparición de problemas clínicos en los pacientes con FA, y no se puede responder con los hallazgos de este registro. No se encuentra explicación a las diferencias por sexo halladas en el tipo de FA (p = 0,029) ni hay en la literatura referencias a este aspecto.
Es interesante destacar la enorme cantidad de pacientes a los que se deriva por diagnóstico de FA y no reciben tratamiento, pues solo el 59,8% de ellos estaba en tratamiento para controlar el ritmo o la frecuencia y solo un 66% tomaba tratamiento anticoagulante, por lo que se debe incrementar los esfuerzos para que el tratamiento de estos pacientes, sobre todo el anticoagulante, se prescriba cuando se diagnostica la FA. Se ha detectado que la derivación de los pacientes desde cardiología, una vez evaluados, muestra diferencias por sexo en la derivación a atención primaria (el 14,7% de varones y el 21,0% de mujeres), sin que se observe motivo para ello.
Procedencia y adecuación de la remisión de los pacientesSe deriva por problemas clínicos a más del 53% de los pacientes desde atención primaria u otros servicios del hospital, y más de una tercera parte procede de los servicios de urgencias. Una vez que se evalúa la adecuación de la derivación según los criterios predefinidos, se comprueba que al 94% de los pacientes se los remitió correctamente según la consideración del cardiólogo que los atendió, por lo que este indicador se cumple con creces y no precisa de mejora.
Realización de ecocardiografíaTal como recomiendan las GPC, se realiza ecocardiografía a más del 94% de los pacientes, y solo en 35 (6,5%) no se consideró preciso realizar la técnica tras evaluarlos. Sin duda es de destacar que en 321 de ellos se realizara la técnica en la misma consulta, lo que demuestra la elevada proporción de pacientes evaluados en lo que se denomina consultas de alta resolución. Por lo tanto, este indicador asistencial también se cumple al 100%.
Tratamiento que el paciente recibe al atenderlo en cardiologíaTal como recomiendan las GPC, los bloqueadores beta son los fármacos más utilizados para frenar la frecuencia cardiaca2. Sin embargo, merece la pena reseñar que solo a 17 (3,2%) de ellos se indicó CVE y a 20 (3,8%), ablación de venas pulmonares, lo cual debe incrementarse tal como recomiendan las GPC. Con respecto a la CVE, se debe tener en cuenta además que muchos de los pacientes estaban ya anticoagulados y se podría haber indicado su realización (recomendación de clase I si hay inestabilidad hemodinámica o síntomas y clase IIa para iniciar una estrategia de manejo de control de ritmo a largo plazo2). No se encontró motivo para la diferencia entre sexos en la indicación de CVE. Esta baja indicación de CVE debe ponerse en relación con diferentes aspectos, entre los que puede estar el mal control de la anticoagulación de los pacientes, pero es difícil encontrar una única explicación. Se han descrito8,9 datos similares en registros de los servicios de urgencias españoles, en los que la proporción de pacientes con FA atendidos y sometidos a CVE es solo del 6%, y en registros europeos fue algo más elevado, el 9,7%. Esta proporción también es similar a la descrita en los ensayos clínicos con los AD, en los que se describe su realización en el 9,14% pacientes del RE-LY10, el 1% del ROCKET11 y el 4% del ARISTOTLE12. Además, trabajos recientes demuestran que el uso de AD en los pacientes a los que se indica una CVE es seguro y eficaz, lo que sin duda debe animar a su uso y contribuir a un incremento de la indicación de CVE en el futuro13,14.
Con respecto a la indicación de ablación de venas pulmonares, realmente pueden parecer pocas indicaciones, y no se halla explicación para la diferencia entre sexos. El nivel de indicación en este estudio es equiparable a lo recogido en registros europeos (4,4%) y la de España, ya que durante 2013 se han realizado solo 2.201 procedimientos de ablación de venas pulmonares. Actualmente son pocos los pacientes susceptibles a los que se indica esta técnica, y hay mucho margen de mejora9,15. Sin duda, el hecho de que el 24,3% de estos pacientes sea menor de 65 años debe servir para incrementar la indicación de esta técnica en el futuro.
Utilización de tratamientos para prevención de embolias y motivos para no utilizarlosEn este apartado hay 4 hechos que merece la pena destacar. En primer lugar, entre los 339 pacientes a los que se recomendó el uso de AVK, acenocumarol se usó mucho más que warfarina: 249 (46,7%) frente a 90 (16,9%). Que se sepa, no existe ninguna razón para no usar warfarina y no se ha realizado jamás un ensayo clínico que utilizara acenocumarol en estos pacientes y demostrara su eficacia. Sin embargo, en España se usa ampliamente.
En segundo lugar, el TTR del 48,4±37% en los 3 meses previos no es un indicador adecuado. En las consultas de cardiología no se lleva el control de la anticoagulación, por lo que no se puede optimizar pero se debe difundir en los centros donde se controla a estos pacientes para tratar de optimizarlo. No obstante, los datos de TTR son similares al referido en un estudio norteamericano que describía un TTR del 53,7% en una población de 138.319 pacientes. Queda, sin embargo, muy lejos del 63,8% referido en el estudio CALIFA entre 1.056 pacientes españoles o el 66% referido como TTR medio de los pacientes españoles incluidos en el estudio RE-LY16–18. Es recomendable emprender acciones en colaboración con los servicios de atención primaria y hematología para incrementar el TTR con idea de optimizar el tratamiento anticoagulante. De la misma manera, si se aprecia que no es posible optimizar el TTR, se debe incrementar la sustitución de AVK por AD.
En tercer lugar, comparando la actuación de los cardiólogos del mismo servicio en 2014 con la de 2010, se aprecia un incremento en el porcentaje de pacientes anticoagulados, pues se ha pasado del 60,0 al 79,8%, y se ha encontrado justificación para el 20,2% al que no se recomienda dicho tratamiento6. Probablemente en este hecho hayan influido las GPC y la importante información clínica obtenida por los ensayos clínicos publicados en este campo, que han conseguido convencer a los cardiólogos cada día más sobre la conveniencia de utilizar estrategias de prevención de embolias en los pacientes con FA. En relación con los niveles de riesgo de las escalas CHADS2 y CHA2DS2-VASc, se comprueba que hay un incremento significativo del uso de esta terapia tanto con AVK como con AD en relación con el incremento del riesgo de embolia, lo cual es diferente de lo observado en 2010. En el análisis de la anticoagulación de los pacientes con FA no valvular, se ha comprobado que, como en 2010, se anticoagula hasta un 60% de los pacientes con CHADS2 = 0 y CHA2DS2-VASc = 0-1, lo que según las GPC no está indicado. Las razones para esta actitud podrían ser que la mayoría son pacientes recién diagnosticados a los que se trata de cardiovertir eléctrica o farmacológicamente; sin embargo, solo el 14,9% tomaba un antiarrítmico para el control del ritmo y solo se derivó para CVE a un 3,4%, por lo cual esta no es la razón. En otros estudios, como el Val-FAAP, se aprecia que el 48,9% de los pacientes con CHADS2 = 0 estaban anticoagulados19. Al analizar los motivos de que se decidiera no anticoagular al 20,2% de los pacientes que tenían FA, se hallan razones similares a las descritas en otros estudios. El estudio AFABE decidió no anticoagular a un 24% de los pacientes, y las razones aducidas más frecuentemente fueron no tener indicación por CHADS2 (5,1%), el deterioro cognitivo (3,6%) y el riesgo de hemorragia (2,9%)20. Se observa en este trabajo una importante disminución del uso de ácido acetilsalicílico (18,1%) respecto a 2010 (37,1%). Así, se indicó ácido acetilsalicílico a 25 de los 425 pacientes a los que se indicó anticoagulación oral y 72 de los 108 a los que no se indicó6. El estudio Val-FAAP, realizado también en 2010, demostró que en esa época el uso de ácido acetilsalicílico en la población con FA variaba desde el 31,9% de los pacientes con CHADS2 = 0 al 19,3% de los pacientes con CHADS2 ≥ 219.
Por último, cabe destacar que solo el 15,7% de los anticoagulados recibieron AD debido a mal control de INR. Este aspecto es claramente novedoso, pues en 2010 no se utilizaban estos fármacos. El mal control de INR descrito es la razón de que los tratamientos con estos fármacos se incrementen de un 9% de los pacientes que llegaban a la consulta al 15,7%. Sin embargo, se debe ser críticos y considerar muy escaso este incremento. Entre las razones con que los cardiólogos justifican este hecho a pesar del mal control de INR que presentaba un elevadísimo porcentaje de pacientes (TTR, 48,4%±37%), hay que resaltar 2 importantes razones, las administrativas y la inercia terapéutica. Se puede dividir en dos las enormes dificultades administrativas: por un lado, la imposibilidad de que los cardiólogos accedan a los datos de control de INR de los pacientes, aunque en este estudio se dispuso de esta información y, por lo tanto, no se puede admitir como justificación para no prescribir AD. Por otro lado, en España los médicos no pueden seguir las recomendaciones de las GPC que resaltan la superioridad de los AD sobre los AVK, sino que solo pueden seguir los criterios recomendados por la Agencia Española de Medicamentos y Productos Sanitarios, que impide utilizar dichos fármacos en los pacientes con FA de novo y limitan su uso casi exclusivamente a pacientes con mal control de INR.
También se debe resaltar la inercia terapéutica porque, dado el TTR encontrado, es francamente mejorable el compromiso de los cardiólogos con el cumplimiento de las recomendaciones de las GPC. Es muy probable que en el futuro esta estrategia de utilizar los AD se incremente de manera considerable.
LimitacionesDebido al diseño del estudio, los pacientes incluidos son los derivados desde otros servicios de los nuestros hospitales, por lo que existe un sesgo de selección. El criterio diagnóstico también es otro posible sesgo, pues se puede haber limitado la inclusión de pacientes por errores diagnósticos. Hay un posible sesgo en los datos recogidos de cada paciente, por lo que pueden haberse producido errores en la interpretación de dichos datos. No se ha incluido los síntomas que los pacientes referían, lo cual habría optimizado el resultado del estudio. Habría sido deseable comparar los resultados obtenidos en 2014 con los de antes de la publicación de las guías, mediante un diseño estadístico con la misma población de 2010, pero esto no se ha realizado previamente y se trata de poblaciones diferentes, lo que impide dicho análisis. No se ha analizado el riesgo hemorrágico mediante la escala HAS-BLED (hipertensión, función renal/hepática anormal, ictus, antecedentes de hemorragia o predisposición a ella, labilidad de la razón internacional normalizada, ancianos [edad > 65 años] y toma concomitante de fármacos o alcohol), que habría completado la evaluación de los pacientes con FA. El hallazgo de casi un 60% de pacientes sin indicación de anticoagulación que, sin embargo, reciben tratamiento con dichos fármacos revela una mala práctica que se debe medir y solucionar.
CONCLUSIONESUno de cada 4 pacientes que consulta por problemas de FA es joven; hay mayor prevalencia de problemas clínicos en las mujeres y son más las mujeres que los varones con FA que consultan. Más del 70% de los problemas son FA de novo o recidivas de FA. Los pacientes están correctamente derivados a cardiología en más del 94% de los casos, y más del 53% de los pacientes proceden de su médico de asistencia primaria u otros servicios del hospital. Se indica ecocardiografía y tratamiento antiarrítmico y antiacoagulante tal como recomiendan las GPC, aunque se debe incrementar la CVE y la ablación de venas pulmonares. El control de la anticoagulación con AVK es deficiente.
FINANCIACIÓNEstudio financiado por la Agencia de Investigación de la Sociedad Española de Cardiología.
CONFLICTO DE INTERESESNinguno.

![Porcentaje de pacientes con fibrilación auricular no valvular (n = 479) anticoagulados con antagonistas de la vitamina K o anticoagulantes directos según las escalas CHADS2 (insuficiencia cardiaca congestiva, hipertensión, edad, diabetes, ictus [doble]) y CHA2DS2-VASc (insuficiencia cardiaca congestiva, hipertensión, edad ≥ 75 [doble], diabetes, ictus [doble], enfermedad vascular y categoría de sexo [mujeres]). Porcentaje de pacientes con fibrilación auricular no valvular (n = 479) anticoagulados con antagonistas de la vitamina K o anticoagulantes directos según las escalas CHADS2 (insuficiencia cardiaca congestiva, hipertensión, edad, diabetes, ictus [doble]) y CHA2DS2-VASc (insuficiencia cardiaca congestiva, hipertensión, edad ≥ 75 [doble], diabetes, ictus [doble], enfermedad vascular y categoría de sexo [mujeres]).](https://static.elsevier.es/multimedia/03008932/0000006900000004/v1_201604051628/S0300893215005333/v1_201604051628/es/main.assets/thumbnail/gr1.jpeg?xkr=eyJpdiI6IldISklnc2hZYUpMM05hQ21ReHVndlE9PSIsInZhbHVlIjoiWVhxMFA3YWtUMGJveWZ3ZUJwZFQvS2xNeE9OQ09Rak5pMmhUTE16RXBaST0iLCJtYWMiOiJhZDA4MTJmNjA4OTA3Y2UxYTQ1Yjc1ZmIzNWU2YWE2OTkzNjIwOTlmMTk3MGFkZDQxMjdiMmE4NjA1NDc4ODM2IiwidGFnIjoiIn0=)