Pocos estudios han reportado datos nacionales de base poblacional sobre la magnitud y el control de la hipercolesterolemia. Este trabajo examina la prevalencia y el manejo de la hipercolesterolemia en España.
MétodosEstudio transversal realizado de junio de 2008 a octubre de 2010 sobre 11.554 individuos, representativos de la población española de edad ≥ 18 años. Las muestras de sangre en ayunas de 12 h se analizaron en un laboratorio central.
ResultadosDe la población adulta, el 50,5% tenía hipercolesterolemia (colesterol total ≥ 200mg/dl o tratamiento farmacológico) y el 44,9% colesterol unido a lipoproteínas de baja densidad elevado (≥ 130mg/dl o tratamiento farmacológico), sin diferencias importantes entre sexos. Además, el 25,5% de los varones tenían colesterol unido a lipoproteínas de alta densidad < 40mg/dl y el 26,4% de las mujeres, colesterol unido a lipoproteínas de alta densidad < 50mg/dl. Asimismo, el 23,2% de los varones y el 11,7% de las mujeres tenían triglicéridos ≥ 150mg/dl. La frecuencia de dislipemia aumentó hasta los 65 años, excepto la de colesterol unido a lipoproteínas de alta densidad bajo, que no varió con la edad. Entre los que tenían el colesterol unido a lipoproteínas de baja densidad elevado, el 53,6% lo sabían; de ellos, el 44,1% estaba tratado con hipolipemiantes, y de estos, el 55,7% estaba controlado (el 13,2% de todos los hipercolesterolémicos). El control del colesterol unido a lipoproteínas de baja densidad elevado aumentó con la edad y con el número de visitas al especialista, pero disminuyó en personas diabéticas (odds ratio=0,38; intervalo de confianza del 95%, 0,28-0,53) o con enfermedad cardiovascular (odds ratio=0,55; intervalo de confianza del 95%, 0,33-0,92).
ConclusionesAproximadamente la mitad de los españoles tienen colestererolemia elevada; el control del colesterol es pobre, particularmente en aquellos con mayor riesgo cardiovascular, como los diabéticos o los enfermos cardiovasculares.
Palabras clave
El colesterol sérico total (CT) y el colesterol unido a lipoproteínas de baja densidad (cLDL) se asocian de forma independiente, fuerte y continua con el riesgo de enfermedad isquémica del corazón1, 2, incluso en los jóvenes3 y en poblaciones con bajo riesgo coronario4. Además, se dispone de tratamientos eficaces, seguros y baratos para controlar la colesterolemia elevada y el riesgo cardiovascular asociado5.
Conocer la magnitud y el manejo de los lípidos sanguíneos permite comprender mejor la variación del riesgo coronario entre poblaciones6, 7 y dentro de la misma población a lo largo del tiempo8. Pero sobre todo es útil para identificar oportunidades de reducción del riesgo cardiovascular, así como a los individuos que más pueden beneficiarse9. Sin embargo, sólo unos pocos países cuentan con estudios nacionales de base poblacional sobre la distribución y el manejo de la colesterolemia10, 11, 12, 13, 14, 15; además, hasta donde conocemos, sólo en Estados Unidos11, 13, 14 y en China10 se dispone de información sobre el cLDL y los triglicéridos (TGC), que son las fracciones lipídicas usadas como objetivos terapéuticos5, 16.
En el conjunto de España, sólo se han realizado dos estudios de base poblacional sobre la distribución de la colesterolemia. El primero se llevó a cabo en personas de 35 a 64 años en 199017, pero la medición del colesterol se hizo con técnicas de química seca que subestiman el colesterol sérico. El segundo se realizó en individuos de 5 a 59 años en 1992-199418. Los datos más recientes proceden sólo de la combinación de datos de estudios locales y regionales19, 20. Por ello, este trabajo reporta la prevalencia y el manejo del colesterol sérico y sus fracciones en el conjunto de la población adulta de España en la actualidad.
MétodosDiseño del estudio y participantesLos datos se tomaron del Estudio de Nutrición y Riesgo Cardiovascular en España (ENRICA), cuyos métodos se han descrito previamente21. Brevemente, se trata de un estudio transversal realizado de junio de 2008 a octubre de 2010 sobre 12.948 individuos representativos de la población española no institucionalizada de 18 y más años. Se seleccionó a los participantes mediante un muestreo estratificado y polietápico de conglomerados. Primero, la muestra se estratificó por provincias y por tamaño de los municipios. Segundo, en cada estrato se seleccionaron aleatoriamente conglomerados en dos fases: municipios y secciones censales. Tercero, los hogares de cada sección se seleccionaron mediante marcado telefónico aleatorio, utilizando la guía de teléfonos fijos como marco muestral. Por último, se eligió a los sujetos de los hogares proporcionalmente a la distribución de la población española por sexo y grupo de edad. Los datos se recogieron mediante entrevista telefónica sobre variables sociodemográficas, estilos de vida y uso de servicios sanitarios, y mediante dos visitas al domicilio. En la primera se obtuvieron muestras de sangre y orina, y en la segunda se realizó un examen físico y se recogió el consumo alimentario. La tasa general de respuesta del estudio fue del 51%, y se encuentra entre las más altas de las encuestas poblacionales con examen de salud realizadas en Europa22.
Todos los participantes del estudio dieron su consentimiento por escrito. El estudio fue aprobado por los comités éticos de investigación clínica del Hospital Universitario La Paz de Madrid y el Hospital Clínic de Barcelona.
Determinación de lípidos sanguíneosLos participantes proporcionaron muestras de sangre tras ayunar 12 h. El CT se midió con métodos enzimáticos usando colesterol esterasa y colesterol oxidasa. El colesterol unido a lipoproteínas de alta densidad (cHDL) se midió por el método directo mediante eliminación/catalasa. El cLDL se calculó con la fórmula de Friedewald23. Los TGC se midieron con el método del glicerol fosfato oxidasa y la glucosa, con el de la glucosa oxidasa. Todas las determinaciones se hicieron con el analizador ADVIA 2400 Chemistry System (Siemens) en el Centro de Diagnóstico Biológico del Hospital Clínic en Barcelona, siguiendo procedimientos estandarizados e incorporando los controles de calidad apropiados.
Definición de hipercolesterolemia, conocimiento y controlSe consideró que un sujeto tenía hipercolesterolemia con CT ≥ 200mg/dl o tratamiento farmacológico1 y que tenía cLDL elevado cuando este era ≥ 130mg/dl o si recibía fármacos hipolipemiantes1. Dado que la colesterolemia es una variable continua, también se usaron como puntos de corte el CT ≥ 190 o ≥ 240mg/dl y cLDL ≥ 115 o ≥ 160mg/dl, según los criterios de diferentes guías clínicas1, 24, 25. Además, se ha considerado un CT ≥ 310mg/dl porque se asocia a alto riesgo cardiovascular con independencia de otros factores de riesgo5. Se definió cHDL bajo cuando era < 40mg/dl en varones y < 50mg/dl en mujeres1, 24, e hipertrigliceridemia cuando TGL ≥ 150mg/dl16.
Se consideró que un sujeto hipercolesterolémico sabía que lo era cuando respondió afirmativamente a la pregunta: «¿Alguna vez el médico le ha dicho si tiene el colesterol elevado?». Además, para identificar si el sujeto estaba tratado farmacológicamente, se usó la pregunta: «¿Le indicó un tratamiento con pastillas?», y se seleccionó a los que contestaban: «Sí, y actualmente lo estoy siguiendo». Para definir el control de la colesterolemia se utilizó el cLDL, según recomiendan las guías clínicas. Se consideró que el colesterol estaba controlado cuando cLDL < 130 o < 100mg/dl en diabéticos o con enfermedad cardiovascular (EVC)1, 25. Además, el control se definió con los puntos de corte de las guías europeas (cLDL < 115 o < 100mg/dl en diabéticos o con ECV24, 26, y de las guías ATP III y las españolas para atención primaria de salud (cLDL < 100mg/dl en diabéticos o con ECV, < 160mg/dl en sujetos con bajo riesgo cardiovascular aproximado por tener no más de un factor de riesgo clásico, y < 130mg/dl para los demás sujetos)1, 25.
Manejo higiénico-dietético de la hipercolesterolemiaPara valorar el consejo higiénico-dietético a pacientes que sabían que tenían colesterol elevado, se utilizaron las siguientes preguntas: «¿Le indicaron su médico o su enfermera que redujera el consumo de alimentos ricos en grasa y colesterol?», «¿Le indicaron alguna vez su médico o su enfermera que debe tener actividad física, en concreto, que debe andar al menos 30 min varios días a la semana?» y, a los que tenían sobrepeso, «¿Le indicaron alguna vez su médico o su enfermera que debe perder peso?». Las posibles respuestas eran: «Sí, y actualmente así lo hago», «Sí, pero actualmente no lo hago», «No».
Además, a todos los participantes en el estudio se les preguntó: «Durante el último año, ¿se ha hecho algún análisis del colesterol de la sangre?», con respuestas sí/no.
Otras variablesAdemás de variables sociodemográficas, se midieron el peso y la talla en condiciones estandarizadas con balanzas electrónicas y tallímetros de pared27. El índice de masa corporal (IMC) se calculó como el peso (en kg) dividido por el cuadrado de la talla (en m), y se clasificó a los sujetos en tres grupos, con IMC < 25,0, con sobrepeso o IMC 25,0-29,9 y con obesidad o IMC ≥ 30. La circunferencia de la cintura se midió con una cinta flexible y no extensible a la altura del punto medio entre la última costilla y la cresta iliaca, al final de una espiración normal27. Se definió obesidad abdominal como circunferencia de la cintura > 102cm los varones y > 88cm las mujeres. La presión arterial se determinó en condiciones estandarizadas con tensiómetros automáticos validados (Modelo OMRON M6). Se definió hipertensión cuando la presión sistólica era ≥ 140mmHg, la presión diastólica ≥ 90mmHg o cuando se tomaba medicación antihipertensiva25, 28. La diabetes se definió como glucemia en ayunas > 126mg/dl o en tratamiento con antidiabéticos orales o insulina29.
Se preguntó a cada sujeto si su médico le había diagnosticado alguna vez alguna ECV, entre las que se incluía el infarto o ataque al corazón, la trombosis o derrame cerebral, y la insuficiencia cardiaca. Finalmente, se le preguntó con qué frecuencia acudía a la consulta del médico de atención primaria y a la del médico especialista. Se agruparon en tres categorías las seis posibles respuestas: < 1 vez/año, 1-2 veces/año y > 2 veces/año.
Análisis estadísticoDe los 12.948 participantes en el estudio ENRICA, se excluyó a 140 con TGL > 400mg/dl, para los que no se aconseja calcular el cLDL con la fórmula de Friedewald. Además se excluyó a los que carecían de información sobre las siguientes variables: 84 sin la lipidemia, 47 sin nivel de estudios, 881 sin IMC, 26 sin circunferencia de la cintura, 88 sin presión arterial, 94 sin glucemia y 34 por carecer de las demás variables. Por ello, los análisis se realizaron con 11.554 individuos.
Las asociaciones de variables sociodemográficas, estilos de vida y variables clínicas con el conocimiento, el tratamiento y el control del cLDL elevado se resumieron con odds ratios (OR) y sus correspondientes intervalos de confianza del 95% (IC95%) obtenidos mediante modelos de regresión logística. Los modelos incluyeron simultáneamente las siguientes variables independientes: sexo, edad, nivel de estudios, IMC, obesidad abdominal, hipertensión arterial, diabetes, ECV, consulta del médico de atención primaria y consulta del médico especialista. Todas las variables se modelizaron de forma categórica usando dummies. Además, se testó la relación dosis-respuesta con las variables cuantitativas modelizándolas de forma continua.
Por último, para cada una de las 17 comunidades autónomas, se estimó la prevalencia de cLDL elevado, cHDL bajo y TGC elevados y el cociente aterogénico (CT/cHDL). Para permitir las comparaciones entre comunidades autónomas, las estimaciones se ajustaron por edad y sexo usando el método directo.
Se consideró un valor de p < 0,05 como estadísticamente significativo. Los análisis se realizaron con el procedimiento survey de Stata v.11, que tiene en cuenta el diseño muestral complejo del estudio. Se ponderaron las observaciones y se corrigieron los intervalos de confianza según el diseño muestral estratificado y por conglomerados.
ResultadosLos valores medios de CT y cLDL fueron respectivamente 195,9 y 121,2mg/dl (Tabla 1). Las cifras de CT y cLDL fueron similares entre ambos sexos pero, como era de esperar, el cHDL fue más alto y los TGL más bajos en las mujeres que en los varones. Los lípidos sanguíneos aumentaron con la edad hasta los 65 años, excepto el cHDL, que se mantuvo estable (Tabla 1).
Tabla 1. Lípidos séricos en la población española de 18 y más años en 2008-2010, según sexo y edad
| Pacientes, n | Colesterol total (mg/dl) | cLDL (mg/dl) | cHDL (mg/dl) | Triglicéridos (mg/dl) | |
| Media (EE) | Media (EE) | Media (EE) | Media (EE) | ||
| Total | 11.554 | 195,9 (0,5) | 121,2 (0,4) | 53,1 (0,2) | 107,6 (0,7) |
| Varones | 5.699 | 192,9 (0,7) | 122 (0,6) | 47 (0,2) | 120 (1,2) |
| Edad (años) | |||||
| 18-29 | 1.164 | 165,4 (1,3) | 100,1 (1) | 46,2 (0,3) | 95,5 (2,3) |
| 30-44 | 1.828 | 198,2 (1) | 127,1 (0,8) | 46,1 (0,3) | 124,9 (2,3) |
| 45-64 | 1.700 | 206,5 (1) | 132,2 (0,9) | 47,5 (0,3) | 134,3 (1,9) |
| ≥ 65 | 1.007 | 192,2 (1,4) | 120,7 (1,2) | 48,8 (0,4) | 113,5 (1,9) |
| Mujeres | 5.855 | 198,8 (0,6) | 120,5 (0,5) | 59,1 (0,2) | 95,9 (0,8) |
| Edad (años) | |||||
| 18-29 | 1.049 | 174,3 (1,3) | 99,2 (1) | 58,9 (0,4) | 81,3 (1,5) |
| 30-44 | 1.741 | 188,7 (0,9) | 113,9 (0,8) | 58,5 (0,4) | 81,6 (1,2) |
| 45-64 | 1.736 | 213,9 (1) | 133,0 (0,8) | 60,1 (0,4) | 104,7 (1,4) |
| ≥ 65 | 1.329 | 211,3 (1,1) | 129,6 (0,9) | 58,9 (0,5) | 114,4 (1,8) |
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; EE: error estándar.
De la población adulta, el 50,5% tenía hipercolesterolemia (CT ≥ 200mg/dl o tratamiento farmacológico) y el 44,9%, cLDL elevado (cLDL ≥ 130mg/dl o tratamiento farmacológico), sin diferencias importantes entre sexos. Cuando los puntos de corte de CT y cLDL se reducen respectivamente a ≥ 190 y ≥ 115mg/dl, la prevalencia de hipercolesterolemia se eleva hasta aproximadamente el 60%; en cambio, cuando los puntos de corte de CT y cLDL se elevan a ≥ 240 y ≥ 160mg/dl, la prevalencia se reduce hasta el 22% (Tabla 2). Es de destacar que el 0,5% presentaba CT ≥ 310mg/dl. De los varones y las mujeres respectivamente, el 25,5 y el 26,4% tenían cHDL bajo y el 23,2 y el 11,7%, hipertrigliceridemia. Al igual que con los valores medios de los lípidos, la frecuencia de dislipemia aumentó hasta los 65 años, excepto la de cHDL bajo, que no varió con la edad (Tabla 2). Aplicando estas prevalencias a la población española de 18 y más años en 2009, aproximadamente 19,5 millones de españoles tenían el CT alto; 17,3 millones, el cLDL elevado; 10 millones, el cHDL bajo, y 6,7 millones, los TG elevados.
Tabla 2. Prevalencia de dislipemia en la población española de 18 y más años en 2008-2010, según sexo y edad
| Pacientes (n) | Colesterol total, % (EE) | cLDL, % (EE) | cHDL, % (EE) | Triglicéridos, % (EE) | |||||
| ≥ 190 mg/dl * | ≥ 200 mg/dl * | ≥ 240 mg/dl * | ≥ 115 mg/dl * | ≥ 130 mg/dl * | ≥ 160 mg/dl * | < 50 mg/dl en varones y < 40 mg/dl en mujeres | ≥ 150 mg/dl | ||
| Total | 11.554 | 59,3 (0,6) | 50,5 (0,6) | 21,9 (0,4) | 61,4 (0,6) | 44,9 (0,6) | 21,4 (0,5) | 26 (0,5) | 17,4 (0,4) |
| Varones | 5.699 | 57,1 (0,9) | 48,4 (0,8) | 20,6 (0,7) | 63 (0,9) | 46,1 (0,9) | 21,8 (0,7) | 25,5 (0,8) | 23,2 (0,7) |
| Edad (años) | |||||||||
| 18-29 | 1.164 | 20,8 (1,7) | 15,3 (1,6) | 1,9 (0,5) | 28,1 (1,7) | 13,5 (1,5) | 2,1 (0,5) | 23,8 (1,9) | 11,8 (1,3) |
| 30-44 | 1.828 | 57,6 (1,4) | 46,9 (1,4) | 15,2 (0,9) | 66 (1,3) | 44,9 (1,4) | 16,9 (1,2) | 29,5 (1,5) | 26,3 (1,5) |
| 45-64 | 1.700 | 75,5 (1,3) | 67,2 (1,3) | 32,9 (1,3) | 78,6 (1,3) | 63,8 (1,4) | 34,9 (1,3) | 25,2 (1,3) | 30,4 (1,3) |
| ≥ 65 | 1.007 | 67,1 (1,8) | 57,5 (2) | 31,1 (1,8) | 71,7 (1,7) | 56,3 (1,9) | 31,3 (1,8) | 21,1 (1,5) | 18,6 (1,4) |
| Mujeres | 5.855 | 61,5 (0,8) | 52,5 (0,8) | 23,1 (0,7) | 59,7 (0,8) | 43,6 (0,8) | 21 (0,7) | 26,4 (0,7) | 11,7 (0,5) |
| Edad (años) | |||||||||
| 18-29 | 1.049 | 31,3 (1,8) | 22,7 (1,7) | 3,8 (0,7) | 25,1 (1,8) | 12 (1,3) | 2 (0,5) | 26,2 (1,4) | 6 (0,8) |
| 30-44 | 1.741 | 46,1 (1,4) | 33,7 (1,3) | 7,3 (0,7) | 46,7 (1,5) | 27 (1,2) | 6,3 (0,6) | 26,9 (1,2) | 7,3 (0,7) |
| 45-64 | 1.736 | 78,0 (1) | 70,2 (1,1) | 33,3 (1,1) | 76,5 (1,1) | 59,8 (1,3) | 29,9 (1,1) | 24,8 (1,3) | 14,5 (0,9) |
| ≥ 65 | 1.329 | 83,8 (1,2) | 77,6 (1,3) | 45,8 (1,7) | 82,2 (1,2) | 69,2 (1,5) | 43,5 (1,7) | 28,1 (1,6) | 18,2 (1,4) |
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; EE: error estándar.
* O en tratamiento con fármacos hipolipemiantes.
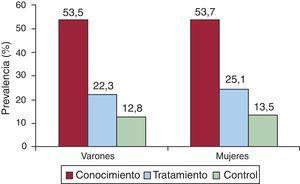
Entre los que tenían cLDL elevado, el 53,6% lo sabía; de ellos, el 44,1% estaba tratado con hipolipemiantes y, de estos, el 55,7% estaba controlado. Ello supone que, de todos los sujetos con cLDL elevado en la población, el 23,7% está tratado y el 13,2% está controlado. No hubo diferencias sustanciales entre sexos en el manejo del cLDL elevado (Figura 1).
Figura 1. Conocimiento, tratamiento farmacológico y control de la hipercolesterolemia en la población española de 18 y más años en 2008-2010. Control de la colesterolemia: colesterol unido a lipoproteínas de baja densidad (cLDL) < 130mg/dl (< 100mg/dl en diabéticos o con enfermedad cardiovascular). Los porcentajes se han calculado sobre todos los sujetos con cLDL alto (≥ 130mg/dl o en tratamiento con fármacos hipolipemiantes).
Con los puntos de corte de las guías europeas (cLDL < 115mg/dl y < 100mg/dl en diabéticos o con ECV)24, sólo el 40,2% de los sujetos con cLDL alto y en tratamiento farmacológico estaban controlados. Con puntos de corte aún más exigentes (cLDL < 115mg/dl y < 70mg/dl en diabéticos o con ECV)5, sólo el 31,3% alcanzó el control. En cambio, con los criterios menos estrictos del ATP III1 y las guías españolas para atención primaria25, estaba controlado el 66,4%.
Es de destacar que, en sujetos con cLDL elevado y en tratamiento farmacológico que son diabéticos o con ECV, sólo el 40,5 y el 43,6%, respectivamente, tenían cLDL < 100mg/dl y sólo el 7,0 y el 5,2% tenían cLDL < 70mg/dl.
El conocimiento y el tratamiento farmacológico de la colesterolemia aumentaron con la edad, y eran más frecuentes en los diabéticos, aquellos con ECV y los que más visitaban al médico, en especial de atención primaria (Tabla 3). Además, el tratamiento farmacológico era menos frecuente en las mujeres pero más frecuente en los hipertensos. El control de la colesterolemia aumentó con la edad y resultó más frecuente en los hipertensos y en los que más visitaban al médico, sobre todo el especialista; sin embargo, fue menos frecuente en los diabéticos o en aquellos con ECV (Tabla 3).
Tabla 3. Variables asociadas al conocimiento, el tratamiento y el control de la hipercolesterolemia en la población española de 18 y más años en 2008-2010
| Conocimiento (n=5.182) | Tratamiento en conocidos (n=2.778) | Control en tratados (n=1.226) | |
| Sexo | |||
| Varones | 1 | 1 | 1 |
| Mujeres | 0,88 (0,76-1,03) | 0,75 (0,60-0,94) a | 0,79 (0,58-1,06) |
| Edad (años) | |||
| 18-29 | 1 | 1 | 1 |
| 30-44 | 1,17 (0,82-1,67) | 1,92 (0,77-4,79) | 4,82 (0,81-26,75) |
| 45-64 | 1,86 (1,32-2,64) b | 6,82 (2,80-16,63) b | 4,93 (0,86-28,15) |
| ≥ 65 | 1,94 (1,34-2,80) b | 13,89 (5,56-34,69) b | 6,21 (1,09-35,44) a |
| Tendencia lineal, p | < 0,001 | < 0,001 | 0,036 |
| Nivel de estudios | |||
| Primarios o menos | 1 | 1 | 1 |
| Secundarios | 1,06 (0,90-1,25) | 0,81 (0,63-1,004) | 0,91 (0,64-1,29) |
| Universitarios | 1,00 (0,83-1,21) | 0,77 (0,58-1,002) | 1,19 (0,81-1,76) |
| Tendencia lineal, p | 0,812 | 0,055 | 0,529 |
| IMC (kg/m2) | |||
| < 25 | 1 | 1 | 1 |
| 25,0-29,9 | 1,19 (0,99-1,42) | 1,15 (0,87-1,53) | 1,43 (0,94-2,19) |
| ≥ 30 | 1,23 (0,96-1,56) | 1,22 (0,85-1,74) | 1,49 (0,90-2,49) |
| Tendencia lineal, p | 0,073 | 0,289 | 0,165 |
| Obesidad abdominal | |||
| No | 1 | 1 | 1 |
| Sí | 1,05 (0,88-1,27) | 1,14 (0,88-1,48) | 1,07 (0,75-1,54) |
| Hipertensión arterial | |||
| No | 1 | 1 | 1 |
| Sí | 1,09 (0,94-1,27) | 1,45 (1,16-1,81) b | 1,35 (1,01-1,81) a |
| Diabetes | |||
| No | 1 | 1 | 1 |
| Sí | 1,90 (1,44-2,50) b | 3,01 (2,03-4,46) b | 0,38 (0,28-0,53) b |
| Enfermedad cardiovascular | |||
| No | 1 | 1 | 1 |
| Sí | 2,18 (1,31-3,62) c | 2,05 (1,02-4,13) a | 0,55 (0,33-0,92) a |
| Consulta médico de atención primaria | |||
| < 1 vez/año | 1,00 | 1,00 | 1,00 |
| 1-2 veces/año | 1,38 (1,15-1,66) b | 2,36 (1,70-3,27) b | 1,24 (0,72-2,17) |
| > 2 veces/año | 1,64 (1,35-2,00) b | 4,01 (2,87-5,60) b | 1,35 (0,79-2,31) |
| Tendencia lineal, p | < 0,001 | < 0,001 | 0,331 |
| Consulta médico especialista | |||
| < 1 vez/año | 1,00 | 1,00 | 1,00 |
| 1-2 veces/año | 1,18 (1,01-1,37) c | 1,33 (1,05-1,69) a | 1,19 (0,87-1,63) |
| > 2 veces/año | 1,19 (0,93-1,53) | 1,41 (0,96-2,07) | 1,65 (1,03-2,64) a |
| Tendencia lineal, p | 0,027 | 0,016 | 0,042 |
cLDL: colesterol unido a lipoproteínas de baja densidad; IC95%: intervalo de confianza del 95%; IMC: índice de masa corporal; OR: odds ratio.
Los datos expresan OR (IC95%) ajustadas por todas las variables de la tabla.
Hipercolesterolemia: cLDL ≥ 130mg/dl o en tratamiento con fármacos hipolipemiantes. Control de la colesterolemia: cLDL < 130mg/dl (< 100mg/dl en diabéticos o con enfermedad cardiovascular).
a p≤0,05.
b p≤0,001.
c p≤0,01.
Entre los que conocían que eran hipercolesterolémicos, el 76,1% recibió y siguió el consejo sobre dieta baja en grasas y colesterol, y el 48,0% sobre actividad física. También, entre los que tenían hipercolesterolemia conocida y sobrepeso, al 26,5% se le aconsejó perder peso y refirió que lo perdía (Tabla 4). El 85,6% de los hipercolesterolémicos que sabían que lo eran y el 64,0% de los que lo desconocían se midieron el colesterol en el último año.
Tabla 4. Consejo médico o de enfermería sobre estilos de vida a adultos con hipercolesterolemia conocida en España en 2008-2010
| Pacientes, n | 2.778 |
| Consejo sobre dieta baja en grasas y colesterol | |
| Recibieron consejo y lo siguen | 2.115 (76,1) |
| Recibieron consejo y no lo siguen | 380 (13,7) |
| No recibieron consejo | 283 (10,2) |
| Consejo sobre actividad física | |
| Recibieron consejo y lo siguen | 1.333 (48) |
| Recibieron consejo y no lo siguen | 556 (20) |
| No recibieron consejo | 889 (32) |
| Consejo sobre pérdida de peso* | |
| Recibieron consejo y lo siguen | 340 (26,5) |
| Recibieron consejo y no lo siguen | 234 (18,2) |
| No recibieron consejo | 712 (55,4) |
Los datos expresan n (%).
* Calculado sobre 1.286 participantes con índice de masa corporal ≥ 25.
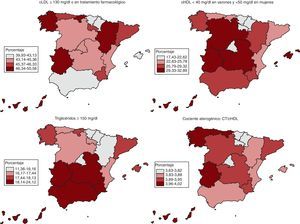
La Figura 2 muestra que País Vasco, Comunidad Foral de Navarra, Comunidad de Madrid y Comunidad Valenciana tuvieron prevalencias de cLDL elevado, cHDL bajo y TGC elevados inferiores a la mediana, mientras que en Galicia, Canarias, Extremadura y Región de Murcia la prevalencia fue superior a la mediana. En País Vasco, Comunidad Foral de Navarra, Comunidad de Madrid y La Rioja, el cociente aterogénico fue más bajo, mientras que en Galicia, Canarias, Extremadura y Principado de Asturias fue más elevado. Las variaciones geográficas fueron importantes para el cHDL bajo y los TGC elevados, pero fueron pequeñas para el cociente aterogénico.
Figura 2. Distribución geográfica de la hipercolesterolemia en la población española de 18 y más años en 2008-2010 (cLDL ≥ 130mg/dl o en tratamiento farmacológico; cHDL < 40mg/dl en varones y < 50mg/dl en mujeres; triglicéridos ≥ 150mg/dl, y cociente aterogénico: CT/cHDL). Datos ajustados por sexo y edad. cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; CT: colesterol sérico total.
DiscusiónEste trabajo muestra que la mitad de la población adulta española tiene hipercolesterolemia y que su control es escaso, en especial en las personas con diabetes o ECV.
La prevalencia de hipercolesterolemia en España era similar a la de Estados Unidos en 2006 e Inglaterra en 200312, 30. Es destacable porque la colesterolemia es el factor de riesgo coronario más importante, pero la mortalidad por enfermedad isquémica del corazón es mucho menor en España que en Estados Unidos31 e Inglaterrra32. Ello puede deberse a que el riesgo cardiovascular resulta del efecto de varios factores de riesgo y no de uno solo de ellos. Incluso un estudio previo con datos regionales ha mostrado que el menor riesgo coronario de España respecto a Estados Unidos no puede explicarse sólo por los factores de riesgo cardiovascular clásicos33.
El control de la colesterolemia es bastante escaso en España. Nuestro trabajo muestra que es posible mejorar la identificación, el consejo de estilos de vida y el tratamiento farmacológico de las personas con hipercolesterolemia. Llama la atención que el 46,4% de los hipercolesterolémicos desconocen que lo son, aunque el 64% de ellos refiere haberse medido el colesterol en el último año. Ello podría deberse a varios factores. Primero es posible que algunos médicos informen a sus pacientes de su estado hipercolesterolémico sólo cuando superan los antiguos puntos de corte (CT ≥ 240 y cLDL ≥ 160mg/dl) por considerarlos más apropiados para un país de bajo riesgo coronario como España; pero también puede reflejar problemas en la comunicación médico-paciente que conducen a que los pacientes comprendan mal los resultados de las determinaciones analíticas.
Es posible mejorar el manejo higiénico-dietético de la colesterolemia, pues sólo el 76% de los sujetos hipercolesterolémicos diagnosticados refirieron recibir y seguir consejo dietético y menos de la mitad, consejo sobre actividad física y control del peso. La dieta y la actividad física pueden ayudar a normalizar la colesterolemia o reducir la necesidad de fármacos5, 24. Por ello, todos los pacientes deberían recibir consejo estructurado y, en particular, entrenamiento en cómo modificar su estilo de vida en una sociedad donde la dieta mediterránea tradicional se está deteriorando34 y aumenta el sedentarismo35.
El tratamiento con fármacos hipolipemiantes era menos frecuente en las mujeres que en los varones. Ello puede deberse al menor riesgo cardiovascular de las mujeres y a que las guías clínicas recomiendan tratar con fármacos principalmente a los hipercolesterolémicos de mayor riesgo. Desafortunadamente, no hemos podido calcular la frecuencia de tratamiento en función del riesgo cardiovascular basal, porque carecíamos de los valores previos al tratramiento de la colesterolemia y la presión arterial.
Por último, una vez iniciado el tratamiento con fármacos, sólo el 55,7% de los sujetos logra controlar el colesterol. Una proporción tan baja resulta sorprendente, pues se dispone de fármacos muy eficaces y seguros. El control de la colesterolemia es especialmente bajo en personas con diabetes o ECV (el 40,5 y el 43,6% respectivamente). Ello se debe en parte a que estos pacientes tienen objetivos terapéuticos más exigentes (< 100 o < 70mg/dl según las guías), porque si el objetivo hubiera sido < 130mg/dl, el 75,2% de los diabéticos y el 73,6% de las personas con ECV habrían estado controlados. No obstante, nuestro trabajo muestra que se debe mejorar sustancialmente el control de la colesterolemia en estos pacientes, porque son los de mayor riesgo cardiovascular y, por lo tanto, los que más pueden beneficiarse del tratamiento.
Como se esperaba, y al igual que un estudio previo en Estados Unidos14, el conocimiento, el tratamiento y el control de la hipercolesterolemia aumentan con el número de visitas al médico. La asociación entre el mejor control de la hipercolesterolemia y la consulta médica fue más fuerte para el médico especialista que el de atención primaria. Ello podría explicarse porque precisamente el mal control de la colesterolemia en atención primaria es una indicación de remisión al especialista.
Nuestros resultados ilustran que el CT sobrestima el riesgo asociado a la colesterolemia en las mujeres porque tienen cHDL más alto que los varones. En concreto, según el CT (≥ 200mg/dl), el 52,5% de las mujeres son hipercolesterolémicas, mientras que según el cLDL (≥ 130mg/dl), lo es sólo el 43,6%. Nuestro trabajo también ilustra la influencia de las diferentes guías de práctica clínica en la prevalencia de hipercolesterolemia y, especialmente, de su control. Entre los hipercolesterolémicos con tratamiento farmacológico, la prevalencia de control del cLDL alto varía desde el 31% con los criterios más estrictos de las guías europeas hasta el 66% con los criterios menos exigentes de la ATP III y las guías de atención primaria en España. Esta gran variación puede generar incertidumbre en los médicos y los gestores sanitarios acerca de la calidad de la atención sanitaria y dificultar la adopción de estrategias de mejora.
Hay una variación geográfica sustancial en la distribución de la dislipemia, en particular del cHDL bajo y TGC elevados. Ello muestra tanto inequidades en salud que se debe corregir como el potencial de prevención cardiovascular si los valores de los lípidos de las regiones donde es peor se acercaran al de aquellas donde es mejor. Los determinantes de las variaciones geográficas de la dislipemia en España no están claros. No obstante, se debe destacar que la distribución geográfica del cHDL bajo y los TGC altos es similar a la de la obesidad27. En concreto, las tasas ajustadas de cHDL bajo se correlacionaron con la obesidad central (r=0,72 en varones y r=0,63 en mujeres) y la obesidad general (r=0,58 en varones y r=0,60 en mujeres). Del mismo modo, las tasas ajustadas de TGC altos también se correlacionaron con la obesidad central (r=0,44 en varones y r=0,41 en mujeres) y la obesidad general (r=0,40 en varones y r=0,73 en mujeres).
LimitacionesEste estudio tiene algunas limitaciones. Primero, se puede haber subestimado la prevalencia de hipercolesterolemia, pues el estudio no incluye población institucionalizada, que suele tener edad avanzada y colesterolemia elevada. Además, como en otras encuestas poblacionales, no puede excluirse cierto sesgo de selección, ya que la principal razón para no participar en el estudio fue la extracción de sangre. Por otro lado, de existir este sesgo, no es posible conocer su efecto en los resultados del estudio. Segundo, la información sobre tratamiento farmacológico y recepción y adherencia al consejo sobre estilos de vida fue la declarada por los pacientes, por lo que puede estar sujeta a errores de interpretación y de recuerdo. Y tercero, es posible que algunas personas con colesterol elevado siguieran el consejo de estilo de vida y lo controlaran; por ello se puede haberlos clasificado erróneamente como normocolesterolémicos. Sin embargo, como en otros trabajos, es probable que ello haya afectado sólo a una pequeña proporción de sujetos y haya tenido una influencia menor en la prevalencia de hipercolesterolemia.
ConclusionesEl control de la colesterolemia en España es escaso, en especial entre las personas con mayor riesgo cardiovascular, como los diabéticos o aquellos con ECV. Se puede y se debe abordar decididamente estos problemas, porque hay tratamientos eficaces y seguros para controlar la colesterolemia y se dispone de evidencias crecientes sobre la mejor forma de reorientar la provisión de servicios sanitarios para el manejo de los trastornos crónicos de salud36.
FinanciaciónLos datos de este análisis proceden del estudio ENRICA, que fue financiado por Sanofi-Aventis. Se obtuvo financiación adicional del Fondo de Investigación Sanitaria (FIS), proyectos PI09-1626 y PI08-0166, y de la Cátedra UAM de Epidemiología y Control del Riesgo Cardiovascular. El estudio está dirigido por un comité científico independiente.
Conflicto de interesesJosé M. Taboada es empleado de Sanofi-Aventis. Sin embargo, Sanofi-Aventis no comercializa en estos momentos ningún fármaco hipolipemiante.
Recibido 8 Febrero 2012
Aceptado 16 Febrero 2012
Autor para correspondencia: Departamento de Medicina Preventiva y Salud Pública, Facultad de Medicina, Universidad Autónoma de Madrid, Avda. Arzobispo Morcillo s/n, 28029 Madrid, España. mpilar.guallar@uam.es