El American College of Cardiology y la American Heart Association han formulado nuevas guías sobre cifras de colesterol y riesgo de enfermedad cardiovascular aterosclerótica que aportan un cambio en el paradigma del tratamiento de la hipercolesterolemia, al abandonar el objetivo terapéutico en colesterol unido a lipoproteínas de baja densidad y centrarse en los beneficios clínicos de las estatinas. Se exponen los aspectos fundamentales de esta guía y se destacan los puntos fuertes y los que se podría mejorar.
Palabras clave
American College of Cardiology
American Heart Association
colesterol unido a lipoproteínas de baja densidad
enfermedad cardiaca coronaria
enfermedad cardiovascular aterosclerótica
National Cholesterol Education Program-Adult Treatment Panel III
National Heart, Lung, and Blood Institute
El American College of Cardiology (ACC) y la American Heart Association (AHA), en colaboración con el National Heart, Lung, and Blood Institute (NHLBI), han publicado recientemente las tan esperadas guías 2013 del tratamiento del colesterol (de la hipercolesterolemia) para reducir el riesgo cardiovascular1. El proceso se inició en 2008, cuando un grupo de expertos convocado por el NHLBI desarrolló unas preguntas clínicas consideradas fundamentales, interpretó la evidencia científica disponible y desarrolló unas recomendaciones sobre la base de dichas pruebas. En respuesta a un informe del Institute of Medicine de 20112, el consejo asesor del NHLBI recomendó generar una evidencia de alta calidad y asociarse con otros organismos profesionales para el desarrollo de las guías de práctica clínica3. El documento final da respuesta a las cuestiones específicas que el panel de expertos consideró más relevantes, y no debe entenderse como una revisión exhaustiva del diagnóstico, tratamiento y control de las dislipemias. Por lo tanto, difiere de las recomendaciones previas del National Cholesterol Education Program-Adult Treatment Panel III (NCEP-ATPIII)4, que abarcaban el diagnóstico, manejo y tratamiento del perfil lipídico. En definitiva, las actuales guías de la ACC/AHA responden con mayor detalle a las tres siguientes preguntas clínicas formuladas por el panel de expertos:
- 1.
¿Qué evidencia hay para los objetivos terapéuticos del colesterol unido a lipoproteínas de baja densidad (cLDL) y el colesterol unido a lipoproteínas no de alta densidad (cNo-HDL) en la prevención secundaria de la enfermedad cardiovascular aterosclerótica (ECVA)?
- 2.
¿Qué evidencia hay para los objetivos terapéuticos de cLDL y cNo-HDL en la prevención primaria de la ECVA?
- 3.
Para la prevención primaria y secundaria, ¿qué impacto en las concentraciones de lípidos, eficacia y seguridad tienen los fármacos hipolipemiantes utilizados para el tratamiento de los lípidos en general y de subgrupos seleccionados?
Por otra parte, la mayoría de las guías de práctica clínica enfatizan el uso de las estatinas como fármaco de primera línea debido a que los otros agentes hipolipemiantes no han mejorado los resultados cardiovasculares conseguidos con las estatinas en monoterapia. Estas guías, por lo tanto, se alejan del enfoque centrado en la consecución del objetivo terapéutico de colesterol hacia un enfoque basado en la dosis y el tipo de estatina.
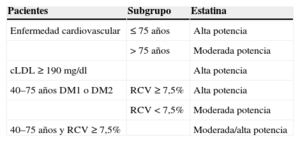
Resumen de las recomendacionesEstas guías, diseñadas para aplicarlas a adultos mayores de 21 años, identifican cuatro grupos prioritarios de pacientes que pueden obtener el mayor beneficio de la terapia con estatinas (tabla 1):
- 1.
Los pacientes con ECVA clínicamente establecida, incluidos la enfermedad cardiaca coronaria (ECC), el ictus isquémico y la enfermedad arterial periférica de origen aterosclerótico. Estos pacientes deben recibir tratamiento con estatinas de alta intensidad o de intensidad moderada en el caso de los mayores de 75 años o los que no toleran el tratamiento con estatinas de alta intensidad.
- 2.
Los individuos con elevación de cLDL ≥ 190mg/dl, que probablemente están afectos de hipercolesterolemia familiar. Estos pacientes deben recibir tratamiento con estatinas de alta intensidad.
- 3.
Las personas de 40 a 75 años de edad con diabetes mellitus (tipo 1 o 2) y concentraciones de cLDL entre 70 y 189mg/dl. Estos pacientes deben recibir tratamiento con estatinas de intensidad moderada o de alta intensidad si su riesgo cardiovascular a 10 años es ≥ 7,5%.
- 4.
Las personas sin diabetes mellitus o ECVA, de 40 a 75 años de edad con un riesgo cardiovascular estimado a 10 años ≥ 7,5%. Estos pacientes deben recibir terapia con estatinas de moderada/alta intensidad.
Pacientes que se benefician del tratamiento con estatinas
| Pacientes | Subgrupo | Estatina |
|---|---|---|
| Enfermedad cardiovascular | ≤ 75 años | Alta potencia |
| > 75 años | Moderada potencia | |
| cLDL ≥ 190mg/dl | Alta potencia | |
| 40–75 años DM1 o DM2 | RCV ≥ 7,5% | Alta potencia |
| RCV < 7,5% | Moderada potencia | |
| 40–75 años y RCV ≥ 7,5% | Moderada/alta potencia |
cLDL: colesterol unido a lipoproteínas de baja densidad; DM: diabetes mellitus; RCV: riesgo cardiovascular.
La guía también identifica varios grupos de pacientes con cLDL < 190mg/dl, en los que la presencia de factores adicionales, entre los que cabe citar posibles interacciones fármaco-fármaco, las preferencias del paciente y la presencia o antecedentes de efectos adversos de las estatinas, puede modular la toma de decisiones clínicas. Aquí se incluye a los pacientes con cLDL ≥ 160mg/dl o con dislipemias genéticas diferentes de la hipercolesterolemia familiar, antecedentes familiares de ECVA prematura (inicio a edad < 55 años en un familiar de primer grado varón o < 65 años en una familiar de primer grado), proteína C reactiva ultrasensible > 2mg/l, una puntuación de calcio coronario ≥ 300 UA o percentil ≥ 75 según edad, sexo y origen étnico, un índice tobillo-brazo < 0,9 o elevado riesgo cardiovascular a lo largo de la vida.
En conclusión, esta guía tiene como objetivo simplificar el control de la colesterolemia identificando subgrupos específicos de pacientes que se beneficiarían de la terapia con estatinas (ECVA, cLDL ≥ 190mg/dl o antecedentes de diabetes mellitus tipo 1 o 2), y recomienda para el resto de la población la estimación del riesgo cardiovascular mediante una nueva calculadora, como se comenta más adelante.
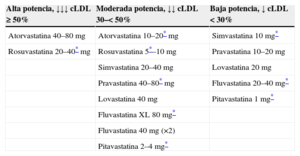
Puntos fuertesPrioridad a la terapia con estatinasDurante la década transcurrida desde la publicación del NCEP-ATPIII4, se ha ampliado aún más la extraordinaria cantidad de información científica que avala la eficacia clínica de las estatinas5,6, y es el grupo farmacológico mejor validado para reducir la morbimortalidad cardiovascular, con un excelente perfil de seguridad1,7. Además, la guía ACC/AHA aporta una clasificación de diferentes estatinas y dosis en función de su potencia (tabla 2), lo que facilita la elección del tipo de estatina y su posología. Es presumible que la priorización de las estatinas comporte una infrautilización de los otros hipolipemiantes, especialmente para pacientes en tratamiento que aún no han alcanzado la dosis máxima tolerada de estatina.
Clasificación del tipo y dosis de estatinas según su potencia en la reducción del cLDL
| Alta potencia, ↓↓↓ cLDL ≥ 50% | Moderada potencia, ↓↓ cLDL 30–< 50% | Baja potencia, ↓ cLDL < 30% |
|---|---|---|
| Atorvastatina 40–80mg | Atorvastatina 10–20*mg | Simvastatina 10mg* |
| Rosuvastatina 20–40*mg | Rosuvastatina 5*–10mg | Pravastatina 10–20mg |
| Simvastatina 20–40mg | Lovastatina 20mg | |
| Pravastatina 40–80*mg | Fluvastatina 20–40mg* | |
| Lovastatina 40mg | Pitavastatina 1mg* | |
| Fluvastatina XL 80mg* | ||
| Fluvastatina 40mg (×2) | ||
| Pitavastatina 2–4mg* |
cLDL: colesterol unido a lipoproteínas de baja densidad.
Dado que el documento de la ACC/AHA es estatinocéntrico, efectúa amplias recomendaciones generales de uso, abordando de manera exhaustiva el perfil de seguridad y proporcionando información práctica sobre la aparición de los efectos secundarios.
Enfermedad cardiovascular aterosclerótica ampliadaLa enfermedad cerebrovascular isquémica y la ECC comparten factores de riesgo y el proceso aterosclerótico subyacente. Ha quedado ampliamente demostrado que las intervenciones hipolipemiantes reducen los episodios clínicos relacionados con ECVA, no solo la cardiopatía isquémica. Por lo tanto, el abordaje de este concepto más amplio, la enfermedad aterosclerótica, está justificado y es más eficiente. A pesar de las complejidades inherentes a este paradigma, ampliar el marco de la ECC a la ECVA es un cambio importante y bienvenido8.
Énfasis en el riesgo cardiovascular absolutoLa ACC/AHA subraya el cálculo del riesgo absoluto en la asignación del tratamiento farmacológico y recomienda la terapia con estatinas de alta/moderada intensidad para los grupos con alto riesgo absoluto, incluidos los pacientes con ECVA, los de 40–75 años con diabetes mellitus y aquellos con cLDL ≥ 190mg/dl. La guía prioriza estos tres grupos sobre la base de la evidencia de los ensayos clínicos controlados.
Para pacientes de 40–75 años no incluidos en ninguno de estos grupos que presentan concentración de cLDL entre 70 y 189mg/dl, se recomienda el cálculo de riesgo cardiovascular a 10 años sobre la base de los factores de riesgo tradicionales utilizando las nuevas tablas basadas en el Pooled Cohort Equations9 y desarrolladas por el grupo Risk Assessment Work con datos de estudios previos. Las tablas de riesgo cardiovascular de la ACC/AHA1 difieren de las del NCEP-ATPIII4 en varios aspectos. En primer lugar, la calculadora de riesgo es específica para sexo y etnia, a diferencia de la anterior. Más importante es el hecho de que los estimados incluyen resultados de la enfermedad cardiovascular global (infarto de miocardio no fatal, muerte coronaria y accidente cerebrovascular mortal y no mortal), mientras que la calculadora de riesgo del NCEP-ATPIII estima solo muerte coronaria e infarto de miocardio no mortal. Por otra parte, hay cierta preocupación y debate por la sobrestimación del riesgo con estas ecuaciones, sobre todo en prevención primaria10–14, por lo que son necesarios estudios de validación.
No sería justo dejar de mencionar que las calculadoras/tablas de riesgo no obligan a la prescripción farmacológica, sino que son el punto de partida para la toma de decisiones entre el paciente y el médico acerca del riesgo vascular. Esto puede comportar que se realicen pruebas complementarias adicionales para mejorar la estimación del riesgo absoluto.
¿Qué se podría mejorar?No eliminar los objetivos lipídicos: redefinirlosCasi todos los estudios de intervención con estatinas han utilizado una dosis fija, sin titulación, para alcanzar un objetivo específico en cLDL o cNo-HDL. Por otra parte, ningún ensayo clínico aleatorizado ha evaluado el papel de la titulación de las estatinas en grupos de tratamiento para alcanzar una concentración de cLDL o cNo-HDL predeterminada o comparado los beneficios de la consecución de dos objetivos terapéuticos diferentes en cLDL. Por dicho motivo, la guía de ACC/AHA1 no hace ninguna recomendación a favor o en contra de objetivos terapéuticos específicos en cLDL o cNo-HDL para la prevención primaria o secundaria de la ECVA.
Es cierto que no ha habido un estudio clínico aleatorizado definitivo sobre la adición de un segundo agente hipolipemiante para pacientes de prevención secundaria con colesterol aterogénico residualmente elevado. Sin embargo, podríamos citar estudios como el COURAGE15, en el que, a pesar de que el objetivo principal no estaba relacionado con la consecución del objetivo lipídico, las estatinas y otros hipolipemiantes se titularon para alcanzar un objetivo de cLDL de 60–85mg/dl.
Diferentes líneas de evidencia respaldan el objetivo terapéutico en cLDL que se utiliza en el estudio COURAGE15. En primer lugar, las concentraciones de cLDL en esa franja parecen ser evolutiva o biológicamente normales16. En segundo lugar, las personas con valores de cLDL bajos de causa genética están fuertemente protegidas contra la ECVA. En tercer lugar, los estudios observacionales y de intervención han mostrado una constante relación lineal entre la concentración de cLDL y el riesgo cardiovascular, de forma que a menor cLDL, menor riesgo16. En cuarto lugar, las poblaciones tratadas con el fin de alcanzar cifras de cLDL bajas en los ensayos eran más propensas a la estabilización o regresión de la aterosclerosis. En quinto lugar, el beneficio de la terapia con estatinas está ligado no solo al riesgo cardiovascular absoluto, sino también a la reducción absoluta de las concentraciones de cLDL, de forma que por cada 39mg/dl (1mmol/l) de reducción en cLDL, la incidencia de ECVA disminuye aproximadamente una quinta parte5. Por último, los subgrupos de pacientes que han alcanzado las concentraciones más bajas de cLDL han mostrado los mejores resultados clínicos, sin ningún aumento significativo en los principales efectos adversos17. Dado el papel crucial que desempeña el cLDL tanto en el inicio como en la progresión y complicación de la placa de ateroma, abandonar los objetivos terapéuticos en cLDL puede interpretarse como un «menosprecio» a la teoría lipídica de la aterosclerosis18.
Por lo tanto, «el tratamiento del riesgo cardiovascular» y «el tratamiento de los lípidos» no son mutuamente excluyentes, sino complementarios. El riesgo absoluto coloca a los lípidos en su contexto y puede orientar la toma de decisiones clínicas sopesando los beneficios y los perjuicios. Por su parte, los objetivos lipídicos son un marcador para la adecuación del tratamiento hipolipemiante. No solo ayudan a asegurar la adherencia al estilo de vida cardiosaludable y el tratamiento farmacológico, sino también a guiar la terapia para los pacientes de alto riesgo cuando ya se han agotado estos tratamientos.
Es interesante apuntar que Scott M. Grundy, director del ATPIII, escribió en 2004: «Debido al éxito de los ensayos con estatinas, algunos investigadores han propuesto que las guías pueden simplificarse recomendando que los pacientes de alto riesgo sean tratados con las dosis de estatinas utilizadas en los ensayos clínicos. Esta propuesta representa una simplificación excesiva que conducirá al tratamiento insuficiente de muchos pacientes. Dicha postura no tiene en cuenta la sólida base de datos que apoya la relación lineal entre concentración de cLDL y riesgo de ECC»19.
Mejorar la orientación sobre la evaluación de colesterolLa guía de ACC/AHA1 no incluye el término «evaluación» en su título, a diferencia del NCEP-ATPIII4. Sin embargo, desde entonces disponemos de nuevas evidencias en la evaluación del colesterol y su metabolismo. Aunque en la evaluación del riesgo vascular la guía examina esta información en cierta medida, la evaluación del colesterol no es puramente una cuestión de evaluación del riesgo vascular. Por dicho motivo, consideramos que la guía de ACC/AHA debería introducir los nuevos conocimientos sobre la evaluación del perfil lipídico y tomar un papel de liderazgo en la orientación de los médicos, no solo en lo referente al cLDL, sino también el cNo-HDL, la apolipoproteína B y el tamaño de las partículas de LDL.
Al abandonar los objetivos terapéuticos, la guía de ACC/AHA solo recomienda la determinación de la concentración de cLDL antes del inicio del tratamiento farmacológico y a los 3 meses, para valorar si el grado de reducción es acorde con la potencia de la estatina utilizada. En este punto se debe resaltar que la medición de las concentraciones de cLDL proporciona indicadores acerca de la adherencia del paciente y la respuesta individual a una dosis de estatinas determinada, que es un paradigma en el que el binomio médico-paciente se ha sentido cómodo, y finalmente deja la puerta abierta para la terapia de combinación, útil para pacientes con aterosclerosis agresiva o que no toleran las estatinas.
Ampliar el concepto de edadLa guía de ACC/AHA enfatiza la edad cronológica en la toma de decisiones terapéuticas. Así, por ejemplo, recomienda explícitamente la terapia con estatinas solo para pacientes de 40–75 años. Esta misma franja etaria también implica a quién se determina el cálculo del riesgo cardiovascular a 10 años. La edad domina la calculadora de riesgo, y el umbral de riesgo del 7,5% fue superado por casi todos los varones en la séptima década y casi todas las mujeres de 70 años a pesar de un perfil óptimo de factores de riesgo.
Sin embargo, las personas envejecen de manera diferente. Sostenemos que un concepto más amplio de edad podría facilitar las decisiones de tratamiento. La edad del corazón y la edad vascular podrían ayudar a los pacientes a comprender mejor cómo el riesgo se compara con su edad cronológica. Por otra parte, el concepto de edad fisiológica podría utilizarse para evaluar las comorbilidades de los pacientes, lo que podría afectar a los beneficios netos de la intervención. El metanálisis del Cholesterol Treatment Trialists’ Collaboration5, que incluyó 1.872 episodios de pacientes mayores de 75 años, no constató heterogeneidad del efecto del tratamiento según la edad. En otro metanálisis20 con 24.674 pacientes, con una media de edad de 73,0±2,9 años, sin ECVA al inicio del estudio y 3,5±1,5 años de seguimiento, se objetivó una reducción significativa en los resultados cardiovasculares por el tratamiento con estatinas.
Por otra parte, una puntuación de riesgo dominada por la edad cronológica favorece el tratamiento tardío, hecho que dificulta la prevención precoz de la aterosclerosis. Hay que tener en cuenta que, una vez que la aterosclerosis ha progresado a etapas más avanzadas, puede existir un grado asociado de riesgo no modificable. Llama la atención que la reducción del riesgo relativo asociado a cLDL genéticamente bajo es mayor que con el tratamiento farmacológico en etapas avanzadas de la enfermedad21.
Ampliar la evidencia disponible: inclusión de más niveles de evidenciaLa medicina basada en la evidencia es, según Sackett et al22, «el uso consciente, explícito y juicioso de la mejor evidencia disponible para la toma de decisiones sobre el cuidado de los pacientes individuales». La guía de ACC/AHA incorpora exclusivamente los datos de ensayos clínicos aleatorizados, metanálisis y revisiones sistemáticas publicados hasta 2011. El término «no hay pruebas» puede ser una afirmación peligrosa23, sobre todo cuando no se ha considerado toda la mejor evidencia actual. Tal y como comenta la Sociedad Española de Arteriosclerosis en su carta de no adhesión a la guía de ACC/AHA, hay que recordar que no toda la evidencia científica proviene de estudios clínicos aleatorizados y que difícilmente seremos capaces de tener una evidencia sólida para muchos pacientes excluidos de los ensayos24.
Es importante recordar que las guías son simplemente el marco para orientar a los médicos en la toma de decisiones clínicas de los pacientes con riesgo cardiovascular. La restricción a priori de determinadas fuentes del conocimiento científico en este marco de actuación podría dejar a médicos de atención primaria sin recomendaciones concretas en situaciones clínicas no infrecuentes como, a título de ejemplo, un paciente con respuesta a las estatinas inesperadamente escasa.
La ACC y la AHA están planeando documentos adicionales y actualizaciones relacionadas con el tratamiento del colesterol. De cara al futuro, se espera que el panel de expertos amplíe su definición de «evidencia» para incluir los estudios poblacionales en la formulación de las guías posteriores.
ConclusionesEn las líneas precedentes se han puesto de relieve los aspectos fundamentales de la guía de ACC/AHA, destacando los puntos fuertes y los que se podría mejorar. Debido a que la guía no se difundió antes de su publicación para recibir los comentarios críticos de la comunidad científica, esperamos haber contribuido a un debate cuidadoso sobre su contenido y haber creado el impulso necesario para que este prosiga con pacientes, profesionales de la salud, científicos y responsables de los sistemas sanitarios.
Conflicto de interesesNinguno.
Nota: Durante el proceso editorial del presente artículo, se presentó en el congreso de la AHA 2014 el estudio IMPROVE-IT. Los resultados confirman que la asociación de ezetimiba a una estatina ofrece un descenso adicional de cLDL que se acompaña de una disminución significativa de episodios coronarios y cerebrovasculares isquémicos en los pacientes con un síndrome coronario agudo, con un excelente perfil de seguridad. Concomitantemente, dicho estudio demuestra que el beneficio asociado al descenso de cLDL es continuo y se mantiene al menos hasta los 53mg/dl, y que, por lo tanto, bajas concentraciones de cLDL (< 50mg/dl) se han mostrado seguras a largo plazo.