La influencia de la demora entre diagnóstico y cirugía de la insuficiencia tricuspídea (IT) grave es controvertida. Analizamos la asociación entre demora quirúrgica y mortalidad, operatoria y a medio plazo, en pacientes con IT grave asociada a cirugía valvular izquierda.
MétodosSe hizo un estudio observacional retrospectivo de factores de riesgo en pacientes operados por valvulopatía izquierda asociada a IT grave. Las variables clínicas y demográficas se recogieron prospectivamente, y retrospectivamente el momento del primer diagnóstico de IT severa.
ResultadosSe analizó a 253 pacientes. La insuficiencia tricuspídea fue funcional en el 82,6%. La mediana entre diagnóstico y cirugía fue de 24 meses. La mortalidad operatoria fue del 12,2%. En el análisis multivariante la mayor edad, peor clase funcional preoperatoria, triple cirugía valvular, hiponatremia y anemia se asociaron a mayor mortalidad operatoria. La mediana de seguimiento fue de 35 meses. La supervivencia a 1 y 5 años fue del 85,2% y 73,7%, respectivamente. El sexo masculino, la presencia de IT masiva preoperatoria y la demora entre diagnóstico de IT grave y cirugía se asociaron a mayor mortalidad durante el seguimiento.
ConclusionesLas variables relacionadas con una peor clase funcional se asociaron al incremento de la mortalidad operatoria. La mayor latencia entre el diagnóstico de insuficiencia tricuspídea grave y cirugía y el diagnóstico preoperatorio de insuficiencia tricuspídea masiva y la edad se asociaron con una disminución de la supervivencia a medio plazo.
Palabras clave
La insuficiencia tricuspídea (IT) grave puede mantenerse clínicamente silente durante largo tiempo, ya que los síntomas y signos de la disfunción del ventrículo derecho pueden quedar ocultos por el tratamiento con diuréticos. La disfunción cardiaca derecha (DCD) es un factor independiente de riesgo de mortalidad operatoria, complicaciones posoperatorias y recidiva de la IT después de la reparación de la válvula tricúspide1,2. La cirugía tardía se asocia con malos resultados y menor supervivencia1. Algunos autores han señalado que evitar el retraso quirúrgico en la IT grave podría reducir la mortalidad operatoria y la aparición de insuficiencia cardiaca derecha1,3. Sin embargo, el momento óptimo para la cirugía no está claro. En pacientes tratados con cirugía del lado izquierdo, las guías de práctica clínica de la European Society of Cardiology (ESC), la European Association for Cardio-Thoracic Surgery (EACTS), la American Heart Association (AHA) y el American College of Cardiology (ACC) recomiendan la cirugía de válvula tricúspide de pacientes sintomáticos con IT primaria grave (recomendación de clase I y nivel C de la ESC/EACTS), pacientes con IT secundaria grave (recomendación de clase I y nivel B de la ESC/EACTS) y pacientes con IT secundaria leve o moderada junto con dilatación del anillo tricuspídeo (≥ 40mm o > 21mm/m2) e insuficiencia cardiaca derecha (recomendación de clase IIa y nivel B de la ESC/EACTS)4,5.
En pacientes con cirugía del lado izquierdo asociada, la IT grave no es la principal indicación quirúrgica. Se plantea la hipótesis de que el retraso en la intervención de la IT grave podría aumentar la mortalidad operatoria y favorecer la aparición de disfunción cardiaca derecha. Se pretende analizar la influencia del tiempo que transcurre entre el diagnóstico y la cirugía en la mortalidad operatoria y a medio plazo y los factores asociados con la mortalidad durante el seguimiento de pacientes con IT grave asociada con cirugía de la válvula izquierda. Como objetivo secundario, se trató de identificar los factores asociados con la insuficiencia cardiaca derecha posoperatoria.
MÉTODOSSe llevó a cabo un estudio retrospectivo y longitudinal, con un diseño de cohortes, en pacientes mayores de 18 años con diagnóstico de IT grave relacionada con valvulopatía izquierda tratada mediante cirugía. Las variables clínicas y sociodemográficas se recopilaron prospectivamente. El tiempo (en meses) desde el primer diagnóstico de IT grave se recogió retrospectivamente de los datos ecocardiográficos de los pacientes. El estudio se llevó a cabo de acuerdo con las guías para la presentación de estudios observacionales STROBE (Strengthening the Reporting of Observational studies in Epidemiology)6. El protocolo del estudio (número de identificación: PI19-1435) recibió la total aprobación tanto del comité de revisión de investigación institucional local como del comité de ética de investigación clínica. El periodo de estudio fue de enero de 2012 a junio de 2020. Los datos se recogieron prospectivamente mediante el seguimiento de los pacientes supervivientes. Se hizo un seguimiento de los pacientes en persona, por teléfono, mediante contacto con el cardiólogo y a través de las historias clínicas. No se perdieron pacientes durante el seguimiento y todos dieron su consentimiento informado por escrito para el análisis de sus datos.
DefinicionesLa mortalidad operatoria se definió como la mortalidad hospitalaria o que se produjera durante los 30 días siguientes a la intervención. El riesgo quirúrgico preoperatorio se estimó según las escalas del European System for Cardiac Operative Risk (EuroSCORE). La gravedad de la IT se calificó mediante ecocardiografía en 3 categorías: la IT grave se definió como un área del orificio regurgitante efectivo (AORE) ≥ 40mm2 y un volumen regurgitante (Vol R) ≥ 45ml. La IT masiva se definió como AORE de 60 a 79mm2, Vol R de 60 a 74ml y vena contracta (VC) de 14 a 20mm, y la IT torrencial se definió como AORE ≥ 80mm2, Vol R ≥ 75ml y VC ≥ 21mm7. En consonancia con la Organización Mundial de la Salud (OMS), la anemia se definió como una concentración de hemoglobina < 12mg/dl en mujeres y < 13mg/dl en varones o inferior a 2 desviaciones estándar respecto a los valores medios de la población de referencia8. La insuficiencia cardiaca derecha posoperatoria se definió por la presencia de síntomas y signos de disfunción ventricular derecha persistente (presión de la aurícula derecha > 18mmHg con un índice cardiaco <2,0 l/min/m2) en ausencia de presión de enclavamiento capilar pulmonar elevada (> 18mmHg), taponamiento, arritmias ventriculares o neumotórax y un cociente presión de la aurícula derecha/presión de enclavamiento capilar pulmonar > 0,5 o desplazamiento sistólico del plano del anillo tricuspídeo (TAPSE) < 17mm en la ecocardiografía9 tras la intervención quirúrgica y antes del alta hospitalaria.
Análisis estadísticoEl análisis estadístico se realizó con IBM SPSS Statistics for Windows, versión 22.0, de 2013 (IBM Corp, Estados Unidos). Las variables continuas se expresan como media±desviación estándar o mediana [intervalo intercuartílico] para distribuciones no normales. Se utilizó la prueba de Kolmogorov-Smirnov para determinar la normalidad de cada variable. Las variables cualitativas se expresan en valores absolutos y porcentajes. La asociación entre variables se identificó por la prueba de la χ2 o la prueba exacta de Fisher cuando eran cualitativas y por la prueba de la t de Student o de la U de Mann-Whitney cuando eran continuas. La tasa de mortalidad ajustada al riesgo se calculó a partir de la razón de mortalidad estandarizada. Para obtener las muertes esperadas, la ecuación logística se ajustó según las características de riesgo de la población de estudio. La ecuación logística para el EuroSCORE se obtuvo de Roques et al.10. Para ajustar por factores de confusión el tiempo desde el diagnóstico de IT grave hasta la cirugía, los modelos de regresión logística se ajustaron con variables seleccionadas a priori. Las variables identificadas previamente como predictores independientes de mortalidad de los pacientes tratados mediante cirugía combinada de la tricúspide y la válvula izquierda fueron: edad, tiempo entre el diagnóstico de IT grave y la cirugía, cirrosis hepática, clase de la New York Heart Association (NYHA) ≥ III, anemia preoperatoria, triple cirugía valvular y valores preoperatorios de sodio y proteínas. La asociación entre las variables analizadas y la mortalidad operatoria en el análisis univariante (p <0,2) se introdujo en los modelos de regresión logística por pasos hacia atrás y hacia adelante. Los factores de riesgo asociados con el aumento de la mortalidad durante el seguimiento y la supervivencia actuarial se analizaron mediante un modelo de Cox y la prueba de Kaplan-Meier. Se calculó el estadístico C de Harrell para el modelo de Cox de mortalidad durante el seguimiento y la insuficiencia cardiaca derecha posoperatoria. Se consideró significativo un valor de p <0,05.
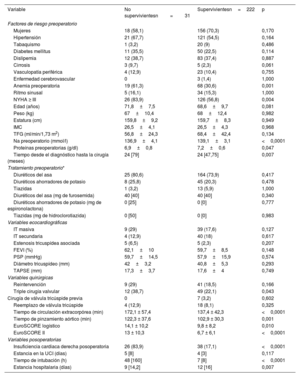
RESULTADOSSe analizó una cohorte de 253 pacientes consecutivos con diagnóstico de IT grave asociada con valvulopatía izquierda tratada mediante cirugía. Las poblaciones analizadas corresponden al 14,9% de los pacientes tratados con cirugía valvular durante el periodo de estudio. Las variables clínicas y demográficas se detallan en la tabla 1. La etiología de la IT grave fue mayoritariamente funcional (82,6%), aunque también podía deberse a cardiopatía reumática (12,3%), endocarditis infecciosa (2%), dispositivos cardiacos implantables (0,4%) y fracaso de la reparación de la válvula tricúspide (2,8%). La media de edad de los pacientes fue 69±9,5 años, y predominaban las mujeres (68,8%). El grado preoperatorio de IT fue grave en el 81% de los pacientes y masivo en el resto. Se sometió a todos los pacientes a cirugía valvular izquierda concomitante: mitral al 64%, mitral y aórtica al 24,1% y aórtica al 11,9%. Las intervenciones de la válvula tricúspide fueron 22 reemplazos valvulares y 231 reparaciones. Se había realizado al menos 1 intervención quirúrgica previa a corazón abierto al 19,8% de los pacientes. La IT después de la reparación fue moderada en 2 pacientes y nula o leve en el resto. La mediana de la demora entre el diagnóstico de IT grave y la cirugía fue de 24 [51] meses.
Factores asociados con la mortalidad operatoria: análisis univariante
| Variable | No supervivientesn=31 | Supervivientesn=222 | p |
|---|---|---|---|
| Factores de riesgo preoperatorio | |||
| Mujeres | 18 (58,1) | 156 (70,3) | 0,170 |
| Hipertensión | 21 (67,7) | 121 (54,5) | 0,164 |
| Tabaquismo | 1 (3,2) | 20 (9) | 0,486 |
| Diabetes mellitus | 11 (35,5) | 50 (22,5) | 0,114 |
| Dislipemia | 12 (38,7) | 83 (37,4) | 0,887 |
| Cirrosis | 3 (9,7) | 5 (2,3) | 0,061 |
| Vasculopatía periférica | 4 (12,9) | 23 (10,4) | 0,755 |
| Enfermedad cerebrovascular | 0 | 3 (1,4) | 1,000 |
| Anemia preoperatoria | 19 (61,3) | 68 (30,6) | 0,001 |
| Ritmo sinusal | 5 (16,1) | 34 (15,3) | 1,000 |
| NYHA ≥ III | 26 (83,9) | 126 (56,8) | 0,004 |
| Edad (años) | 71,8±7,5 | 68,6±9,7 | 0,081 |
| Peso (kg) | 67±10,4 | 68±12,4 | 0,982 |
| Estatura (cm) | 159,8±9,2 | 159,7±8,3 | 0,949 |
| IMC | 26,5±4,1 | 26,5±4,3 | 0,968 |
| TFG (ml/min/1,73 m2) | 56,8±24,3 | 68,4±42,4 | 0,134 |
| Na preoperatorio (mmol/l) | 136,9±4,1 | 139,1±3,1 | <0,0001 |
| Proteínas preoperatorias (g/dl) | 6,9±0,8 | 7,2±0,6 | 0,047 |
| Tiempo desde el diagnóstico hasta la cirugía (meses) | 24 [79] | 24 [47,75] | 0,007 |
| Tratamiento preoperatorio* | |||
| Diuréticos del asa | 25 (80,6) | 164 (73,9) | 0,417 |
| Diuréticos ahorradores de potasio | 8 (25,8) | 45 (20,3) | 0,478 |
| Tiazidas | 1 (3,2) | 13 (5,9) | 1,000 |
| Diuréticos del asa (mg de furosemida) | 40 [40] | 40 [40] | 0,340 |
| Diuréticos ahorradores de potasio (mg de espironolactona) | 0 [25] | 0 [0] | 0,777 |
| Tiazidas (mg de hidroclorotiazida) | 0 [50] | 0 [0] | 0,983 |
| Variables ecocardiográficas | |||
| IT masiva | 9 (29) | 39 (17,6) | 0,127 |
| IT secundaria | 4 (12,9) | 40 (18) | 0,617 |
| Estenosis tricuspídea asociada | 5 (6,5) | 5 (2,3) | 0,207 |
| FEVI (%) | 62,1±10 | 59,7±8,5 | 0,148 |
| PSP (mmHg) | 59,7±14,5 | 57,9±15,9 | 0,574 |
| Diámetro tricuspídeo (mm) | 42±3,2 | 40,8±5,3 | 0,293 |
| TAPSE (mm) | 17,3±3,7 | 17,6±4 | 0,749 |
| Variables quirúrgicas | |||
| Reintervención | 9 (29) | 41 (18,5) | 0,166 |
| Triple cirugía valvular | 12 (38,7) | 49 (22,1) | 0,043 |
| Cirugía de válvula tricúspide previa | 0 | 7 (3,2) | 0,602 |
| Reemplazo de válvula tricúspide | 4 (12,9) | 18 (8,1) | 0,325 |
| Tiempo de circulación extracorpórea (min) | 172,1 ± 57,4 | 137,4 ± 42,3 | <0,0001 |
| Tiempo de pinzamiento aórtico (min) | 122,3 ± 37,6 | 102,9 ± 30,3 | 0,001 |
| EuroSCORE logístico | 14,1 ± 10,2 | 9,8 ± 8,2 | 0,010 |
| EuroSCORE II | 13 ± 10,3 | 6,7 ± 6,1 | <0,0001 |
| Variables posoperatorias | |||
| Insuficiencia cardiaca derecha posoperatoria | 26 (83,9) | 38 (17,1) | <0,0001 |
| Estancia en la UCI (días) | 5 [8] | 4 [3] | 0,117 |
| Tiempo de intubación (h) | 48 [160] | 7 [8] | <0,0001 |
| Estancia hospitalaria (días) | 9 [14,2] | 12 [16] | 0,007 |
FEVI: fracción de eyección del ventrículo izquierdo; IMC: índice de masa corporal; IT: insuficiencia tricuspídea; NYHA: New York Heart Association; PSP: presión sistólica pulmonar; TAPSE: desplazamiento sistólico del plano del anillo tricuspídeo; TFG: tasa de filtrado glomerular; UCI: unidad de cuidados intensivos.
Se observó administración preoperatoria de doble tratamiento con diuréticos (del asa más ahorrador de potasio o tiazida) en 48 pacientes (19%). Se administró triple tratamiento (diuréticos ahorradores de potasio, del asa y tiazida) a 2 pacientes y monoterapia al resto.
Los valores expresan n (%), media±desviación estándar o mediana [intervalo intercuartílico].
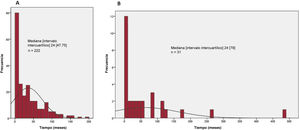
La mortalidad operatoria fue de 12,2%: el 9,9% de los pacientes sometidos a cirugía combinada de la válvula mitral, el 10% de los pacientes combinada con cirugía de la válvula aórtica y el 19,7% de los sometidos a cirugía mitroaórtica concomitante (p=0,128). No se encontraron diferencias significativas en los valores de mortalidad bruta y estandarizada. La tasa de mortalidad estandarizada de la cirugía mitrotricuspídea fue 1,28 (intervalo de confianza del 95% [IC95%], 0,59-2,15); la de la cirugía aórtica combinada, 0,80 (IC95%, 0,00001-1,88) y la de la cirugía tricuspídea, mitral y aórtica asociadas, 1,92 (IC95%, 0,82-13,10). Aunque la mediana de demora entre el diagnóstico de IT grave y la cirugía fue similar, se observó mayor intervalo intercuartílico en los no supervivientes (figura 1) (p=0,007).
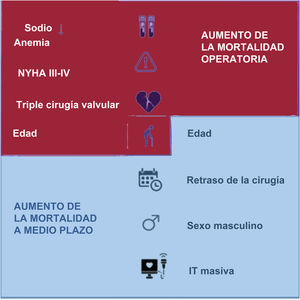
La edad, la triple cirugía valvular, el peor estado funcional evaluado por la clase funcional de la NYHA, la anemia y la hiponatremia preoperatorias aumentaron la mortalidad operatoria (tabla 2). Durante el posoperatorio, se diagnosticó insuficiencia cardiaca derecha en el 25,3% de todos los pacientes y esta fue la causa inmediata de mortalidad del 32,8% de ellos. En el resto, las causas inmediatas de mortalidad fueron complicaciones hemorrágicas (4 pacientes), lesión neurológica (1 paciente), enfermedad respiratoria (1 paciente), insuficiencia cardiaca izquierda (2 pacientes) e infección (2 pacientes). Los factores de riesgo de insuficiencia cardiaca derecha posoperatoria se detallan en la tabla 3.
Análisis multivariante: variables predictivas de mortalidad operatoria
| Variable | OR | IC95% | p |
|---|---|---|---|
| Edad | 1,06 | 1,006-1,011 | 0,028 |
| NYHA ≥ III | 3,69 | 1,2-10,5 | 0,014 |
| Anemia preoperatoria | 2,91 | 1,2-6,7 | 0,013 |
| Na preoperatorio (mmol/l) | 0,85 | 0,7-0,9 | 0,011 |
| Triple cirugía valvular | 2,69 | 1,1-6,2 | 0,028 |
| Retraso del diagnóstico de IT grave a cirugía (meses) | 1,007 | 0,9-1,01 | 0,101 |
AUC=0,671; IC95%, 0,573-0,770; p=0,0001.
AUC: área bajo la curva; IC95%: intervalo de confianza del 95%; IT: insuficiencia tricuspídea; NYHA: New York Heart Association; OR: odds ratio.
Análisis multivariante: variables predictivas de insuficiencia cardiaca derecha posoperatoria
| Variable | HR | IC95% | p |
|---|---|---|---|
| NYHA ≥ III | 3,46 | 1,69-7,06 | 0,001 |
| Edad | 1,04 | 1,01-1,08 | 0,009 |
| Anemia preoperatoria | 2,81 | 1,50-5,28 | 0,001 |
| Na preoperatorio (mmol/l) | 0,90 | 0,82-0,99 | 0,037 |
| Triple cirugía valvular | 2,04 | 1,03-4,04 | 0,039 |
Índice C=0,747; IC95%, 0,680-0,814.
HR: hazard ratio; IC95%: intervalo de confianza del 95%; NYHA: New York Heart Association.
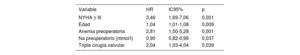
Se hizo seguimiento de los pacientes una media de 33,7 ± 26,2 meses y una mediana de 35 [46,5] meses. Durante este periodo, el 11,3% de los pacientes fallecieron. La supervivencia a 1 y 5 años fue del 85,2 y el 73,7% respectivamente (figura 2A). El sexo masculino, la demora desde el diagnóstico de IT grave hasta la cirugía y el diagnóstico preoperatorio de IT masiva se asociaron con mayor mortalidad durante el seguimiento (índice c=0,687; IC95%, 0,611-0,765) (tabla 4 y figura 2B y C).
Regresión de Cox: variables asociadas con mayor mortalidad durante el seguimiento
| Variable | HR | IC95% | p |
|---|---|---|---|
| Edad | 1,04 | 1,01-1,07 | 0,007 |
| Sexo masculino | 1,85 | 1,08-3,22 | 0,025 |
| IT masiva preoperatoria | 2,58 | 1,48-4,51 | 0,001 |
| Retraso del diagnóstico de IT grave a cirugía | 2,11 | 1,002-1,008 | 0,035 |
Índice C=0,687; IC95%, 0,611-0,765.
HR: hazard ratio; IC95%: intervalo de confianza del 95%; IT: insuficiencia tricuspídea.
En esta investigación, el objetivo primario era analizar la influencia en la mortalidad operatoria y a medio plazo del retraso entre el diagnóstico de IT grave y la cirugía en pacientes con cirugía valvular izquierda asociada. Se observó que la mortalidad a medio plazo aumentó entre los pacientes con cirugía valvular izquierda asociada con IT grave de larga evolución. La etiología de la IT grave fue, en su mayoría, funcional y no pocas veces pasaron años entre el primer diagnóstico ecocardiográfico y la intervención. El tratamiento quirúrgico de la IT grave funcional solía condicionarse a la indicación quirúrgica de la valvulopatía izquierda, lo que facilitaba la progresión temporal de la IT hasta la decisión quirúrgica. La progresión de la enfermedad de la válvula tricúspide redujo la supervivencia a medio plazo de los pacientes, incluso después de la adecuada corrección quirúrgica.
Hasta ahora, no se ha podido determinar con exactitud el beneficio de la corrección quirúrgica solo de la IT funcional en comparación con el tratamiento médico. La cirugía precoz se debe considerar para pacientes sintomáticos seleccionados, pero la morbimortalidad periprocedimiento se incrementa en pacientes evolucionados y aún no se han definido los umbrales de disfunción ventricular derecha que hacen inútil la intervención4,5. En este contexto, después del diagnóstico de valvulopatía izquierda no grave, los estudios clínicos y de imagen de la válvula aórtica o mitral prevalecen frente a la evaluación de la IT funcional grave y, generalmente, determinan el momento quirúrgico óptimo. Por consiguiente, el impacto de la gravedad de la valvulopatía tricuspídea y la función del ventrículo derecho continúan infravalorados. Dado que la supervivencia se ve afectada, incluso después de la corrección quirúrgica de la IT grave, sería aconsejable llevar a cabo un estudio ecocardiográfico secuencial más exhaustivo del ventrículo derecho y la válvula tricúspide. En este contexto, las imágenes por resonancia magnética (RM) pueden proporcionar más información que permita identificar en el tiempo a los pacientes con mayor riesgo quirúrgico y menor supervivencia a medio plazo11.
También nos propusimos identificar los factores de riesgo de mortalidad. La peor clase funcional se asoció con un aumento de la mortalidad operatoria. También encontramos algunos marcadores bioquímicos preoperatorios relacionados con un aumento de la mortalidad, tales como la anemia y la hiponatremia, que predijeron un mal pronóstico. La etiología de la anemia en la población de estudio fue multifactorial: hemorragia gastrointestinal oculta secundaria a tratamiento anticoagulante crónico, carencias de hierro y vitamina B, enfermedad crónica (asociada con enfermedad inflamatoria relacionada con la edad)12 y anemia por dilución junto con hiponatremia. Todos los pacientes recibían tratamiento crónico con diuréticos antes de la cirugía y una cuarta parte estaban polimedicados con 2 diuréticos o más; sin embargo, la hiponatremia preoperatoria estaba relacionada con un aumento de la mortalidad operatoria, cualesquiera fueran el tipo y las dosis del tratamiento diurético.
En comparación con los datos descritos por otros autores, la mortalidad bruta de la cirugía de la válvula tricúspide combinada con cirugía valvular izquierda fue mayor en nuestra población, pero estas diferencias no fueron significativas cuando se calculó la tasa de mortalidad ajustada al riesgo13–15. Sin embargo, la triple cirugía valvular se asocia con una mayor mortalidad posoperatoria debida a disfunción del ventrículo derecho, independientemente de si se reparó o reemplazó la válvula tricúspide16,17 (figura 3).
Por último, se trató de identificar los factores de riesgo de disfunción cardiaca derecha posoperatoria. En una cuarta parte de los pacientes sometidos a cirugía de válvula tricúspide se observó insuficiencia cardiaca derecha posoperatoria, y fue la causa inmediata de mortalidad en una tercera parte de ellos. La etiología de la insuficiencia cardiaca derecha posoperatoria fue multifactorial. Por un lado, la función del ventrículo derecho se reduce durante la cirugía cardiaca, independientemente de las características de la intervención18; por otro lado, la anemia preoperatoria es un factor independiente de riesgo de bajo gasto cardiaco posoperatorio19. Se observó un aumento de la probabilidad de insuficiencia cardiaca derecha posoperatoria después de la triple cirugía valvular; sin embargo, no se identificó correlación entre la disfunción preoperatoria del ventrículo derecho y la insuficiencia cardiaca derecha posoperatoria. Esto podría explicarse porque, en estos pacientes, la indicación principal para la cirugía se basa en la valvulopatía izquierda, por lo que se infradiagnostica la disfunción ventricular derecha. Por loa tanto, consideramos que la exhaustiva evaluación preoperatoria ecocardiográfica y por RM de la válvula tricúspide y la función del ventrículo derecho permitiría identificar a los pacientes con mayor riesgo de insuficiencia cardiaca derecha posoperatoria.
LimitacionesEste es un estudio retrospectivo de un solo centro, con un tiempo de preselección largo, por lo cual la población podría no ser lo bastante representativa. Obviamente, la fisiopatología de la IT con deterioro del ventrículo derecho es una variable dependiente y relacionada con el tiempo, en el que los cambios anatomopatológicos, inicialmente reversibles en el ventrículo derecho, se transforman en irreversibles. La evaluación de este proceso fisiopatológico se realiza preferentemente mediante exploraciones ecocardiográficas detalladas secuenciales. Los parámetros clínicos (NYHA, insuficiencia cardiaca derecha, anomalías electrolíticas), tal y como se utilizan en este estudio, son signos y síntomas tardíos. Probablemente el seguimiento más apropiado después del primer diagnóstico de IT funcional grave en pacientes con valvulopatía izquierda deba incluir protocolos específicos ecocardiográficos y de RM secuenciales de la válvula tricúspide y de la función del ventrículo derecho. Ambos pueden ayudar a identificar marcadores relacionados con mayor riesgo de mortalidad, insuficiencia cardiaca derecha posoperatoria y disminución de la supervivencia a medio plazo que aconsejen el tratamiento quirúrgico precoz. En este estudio, se realizó un seguimiento a medio plazo de los pacientes, de modo que no hay conclusiones claras sobre la influencia del retraso de la cirugía en la mortalidad a largo plazo.
CONCLUSIONESNuestro estudio muestra que, en pacientes con IT grave y valvulopatía izquierda asociada, la triple cirugía valvular y una peor clase funcional preoperatoria aumentan la mortalidad operatoria. Una mayor demora entre el diagnóstico de IT grave y la cirugía disminuyó la supervivencia a medio plazo, incluso después de una adecuada corrección quirúrgica. Consideramos que, tras el primer diagnóstico de IT grave, los estudios ecocardiográficos secuenciales y de RM centrados en la función del ventrículo derecho y de la válvula tricúspide pueden ayudar a establecer el momento más adecuado para la cirugía.
FINANCIACIÓNNinguna.
CONTRIBUCIONES DE LOS AUTORESTodos los autores contribuyeron a la obtención, el análisis o la interpretación de los datos para el artículo y la aprobación final de la versión que se publica. B. Segura e Y. Carrascal también contribuyeron a la idea, el diseño, la redacción y la revisión crítica del artículo por su importante contenido intelectual.
CONFLICTO DE INTERESESNo se declara ninguno.
- –
El retraso en la cirugía de la IT grave se asocia con malos resultados y menor supervivencia.
- –
Algunos autores han sugerido que evitar el retraso quirúrgico de la IT grave podría reducir la mortalidad operatoria y la aparición de insuficiencia cardiaca derecha.
- –
Sin embargo, el momento óptimo para la cirugía continúa siendo controvertido.
En pacientes con IT grave y valvulopatía izquierda asociada:
- –
La triple cirugía valvular aumenta la mortalidad operatoria.
- –
Los retrasos en la cirugía reducen la supervivencia a medio plazo.
- –
Tras el primer diagnóstico de IT grave, los estudios ecocardiográficos y de RM secuenciales centrados en la función del ventrículo derecho y de la válvula tricúspide pueden ayudar a determinar el momento más adecuado para la cirugía.
Agradecemos a Manuel Carrasco Moraleja el asesoramiento estadístico.