Full English text available from: www.revespcardiol.org/en
Hace más de 100 años, se señaló que la hipotermia terapéutica podría ser útil tras una parada cardiaca, sobre la base de estudios animales y observaciones en pacientes aislados. Sin embargo, las guías de reanimación cardiopulmonar solo han recomendado su empleo desde 20031, para pacientes con ritmo cardiovertible que no recuperan la conciencia después de recuperar la circulación espontánea, basándose en dos pequeños estudios aleatorizados publicados en 20022,3. Desde entonces la incorporación de este tratamiento a las unidades de críticos ha sido lenta. Su utilidad parecía evidente, y han aparecido múltiples series nacionales y extranjeras que han resaltado la mejora del pronóstico en sus centros desde la incorporación de la hipotermia en sus protocolos asistenciales4,5. Las preguntas que empezaron a surgir entonces se centraban en el método, el momento de inicio, la temperatura objetivo y la duración de esta. Todo el conocimiento adquirido en el último siglo se ha tambaleado con la publicación, hace un año, de los 2 mayores estudios aleatorizados en pacientes recuperados de parada cardiaca extrahospitalaria (PCEH), en los que la hipotermia no mostró beneficio6,7. Ambas publicaciones han tenido un importante impacto en el manejo de estos pacientes. Aunque sin validez científica, en 18 blogs y 7 podcasts analizados por el Global Emergency Medicine Journal Club8, más del 65% de los participantes de una encuesta online han respondido que, a la vista de los resultados de estos estudios, el protocolo de manejo de estos pacientes en sus centros ha cambiado a un objetivo de 36°C o debería fijarse en ese umbral para evitar la hipertermia, en lugar de inducir hipotermia. No obstante, solo unos meses después de conocerse los resultados la mayoría reconocía que aún no lo había hecho.
Fuera de la hipotermia, ninguna medida ha mostrado en ensayos clínicos aleatorizados beneficio alguno para los pacientes en coma recuperados de una PCEH. Los profesionales que atendemos a estos pacientes nos preguntamos: ¿qué debemos hacer ahora en la práctica clínica diaria? Resulta evidente que el pronóstico de los pacientes ha mejorado y que estos resultados coinciden en el tiempo con la instauración de la hipotermia, pero se ha señalado que esta mejora podría deberse a un mejor cuidado de los pacientes por el cambio de actitud hacia ellos, al empezar a considerarse que es posible mejorar el pronóstico si se los maneja de manera protocolizada. Posiblemente, una reflexión sobre la evidencia disponible permita orientar el manejo en la práctica diaria hasta que no se disponga de más información.
ESTUDIOS EN ANIMALES DE EXPERIMENTACIÓNLas características comunes de los estudios en animales es que todos ellos emplean muestras con paradas de duración controlada y, además, en la mayoría de ellos la posterior circulación se asegura mediante circulación extracorpórea, lo que garantiza una reperfusión homogénea en todos los sujetos. Esto es muy difícil de conseguir en estudios en humanos. Uniformemente, la mayoría de ellos han demostrado que en condiciones controladas se encuentran diferencias significativas a favor de una mejoría funcional y anatómica en los animales de experimentación tratados a entre 32°C y 34°C9 empleando muestras pequeñas. Incluso se ha podido demostrar que hay un efecto dependiente de la dosis en cuanto al daño cerebral, ya que se produce menos daño cuanto menor sea la temperatura alcanzada10, aunque por debajo de 32°C puede aparecer un incremento de las complicaciones arrítmicas y de coagulopatía.
A diferencia de los estudios realizados en humanos, en los estudios en animales existen muchos aspectos relacionados con la hipotermia que podrían justificar en gran medida las diferencias encontradas frente a los estudios en humanos. En los estudios en animales la hipotermia se inicia precozmente después de recuperar el latido. A mayor retraso en la instauración de la hipotermia, su beneficio se diluye11. La estabilidad hemodinámica producida por la circulación extracorpórea podría no ser similar en pacientes en circulación espontánea sometidos a hipotermia. Por otra parte, los estudios en humanos incluyen muestras mucho más heterogéneas, lo que tiene gran impacto en el cálculo del tamaño muestral necesario para demostrar un efecto. A manera de ejemplo, tenemos la experiencia con la reperfusión en el seno del infarto agudo de miocardio. En los modelos animales su eficacia era evidente con pequeñas muestras, pero en humanos, para incluir muestras de pacientes heterogéneas, fue necesario realizar ensayos con varios miles de pacientes para demostrar su eficacia. Por el contrario, cuando se seleccionaron muestras de pacientes homogéneas, como los que presentan exclusivamente elevación del segmento ST y corta evolución, se pudo demostrar su eficacia con tan solo 250 pacientes12.
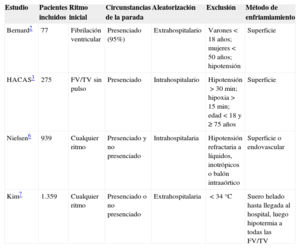
ESTUDIOS EN HUMANOSBásicamente, existen cuatro estudios que han aleatorizado la hipotermia frente a normotermia en pacientes comatosos después de recuperar el latido. Dos de ellos2,3 demostraron un efecto beneficioso de la hipotermia, mientras que los otros dos, más recientes6,7, no mostraron beneficio. Las principales diferencias entre los cuatro estudios se muestran en la tabla. Aunque la distinción entre un ensayo clínico con un diseño explicativo o un ensayo pragmático no es dicotómica, pues ambos forman parte de un continuo, y frecuentemente su distinción no es sencilla, ya que la mayoría de los ensayos tienen aspectos explicativos y pragmáticos. Los estudios que no obtuvieron un resultado favorable con hipotermia6,7 tienen un diseño primordialmente pragmático, es decir, son ensayos realizados en circunstancias del mundo real. Los estudios clínicos pragmáticos evalúan los efectos de las intervenciones tal como se llevan a cabo en la práctica habitual, tienen menos barreras en la inclusión de pacientes que podrían beneficiarse de un tratamiento, sus resultados son mucho más generalizables y son útiles para la toma de decisiones considerando las diferentes maneras en que se implementan las intervenciones en el mundo real. Los estudios pragmáticos sirven para conocer la efectividad de los tratamientos en la práctica general, pero tienen el inconveniente de que, al incluir grupos heterogéneos, necesitan generalmente muestras de gran tamaño para producir evidencia utilizable y fiable. La inclusión de más «factores de confusión», como comorbilidades o diferentes manejos, da lugar a que sea mucho más difícil encontrar diferencias significativas entre los grupos analizados (error β), incluso aunque estos factores sean considerados adecuadamente en el análisis estadístico. Por el contrario, los ensayos clínicos que obtuvieron resultados favorables tienen un diseño más cercano a un ensayo clínico explicativo2,3, a los diseños de estudios en animales: solo incluyeron ritmos desfibrilables y paradas presenciadas y emplearon igual método de enfriamiento en todos los pacientes. Los ensayos explicativos, realizados en escenarios más controlados, generalmente tienen la finalidad de generar conocimientos relativos a los efectos de intervenciones concretas en una enfermedad, seleccionan grupos en condiciones similares de aplicación y permiten evaluar el efecto de una técnica determinada. Tienen el inconveniente de no ser generalizables a todas las situaciones, pero tienen la ventaja de necesitar muestras más pequeñas, ser menos costosos y probar la eficacia de los conceptos.
Características de los diferentes estudios que han analizado el efecto de la hipotermia terapéutica en pacientes en coma reanimados de una parada cardiaca extrahospitalaria
| Estudio | Pacientes incluidos | Ritmo inicial | Circunstancias de la parada | Aleatorización | Exclusión | Método de enfriamiamiento |
|---|---|---|---|---|---|---|
| Bernard2 | 77 | Fibrilación ventricular | Presenciado (95%) | Extrahospitalario | Varones<18 años; mujeres<50 años; hipotensión | Superficie |
| HACAS3 | 275 | FV/TV sin pulso | Presenciado | Intrahospitalario | Hipotensión>30 min; hipoxia>15 min; edad<18 y ≥ 75 años | Superficie |
| Nielsen6 | 939 | Cualquier ritmo | Presenciado y no presenciado | Intrahospitalaria | Hipotensión refractaria a líquidos, inotrópicos o balón intraaórtico | Superficie o endovascular |
| Kim7 | 1.359 | Cualquier ritmo | Presenciado o no presenciado | Extrahospitalaria | <34°C | Suero helado hasta llegada al hospital, luego hipotermia a todas las FV/TV |
FV/TV: fibrilación ventricular/taquicardia ventricular.
Indudablemente, el estudio que más polémica ha generado es el TTM6. Es un ensayo aleatorizado multicéntrico internacional, en el que se aleatorizó a los pacientes a 33 o 36°C. La supervivencia al final del ensayo fue del 50% del grupo asignado a 33°C y el 48% del de 36°C. No hubo diferencias entre los diferentes subgrupos de edad, sexo, tiempo de reanimación, ritmo inicial, estado de shock al ingreso y tamaño del centro participante. Una de las principales fuentes de controversia, ensalzada por unos y criticada por otros, es la protocolización de la limitación del esfuerzo terapéutico en un momento similar en ambos grupos. Es necesario considerar que el grupo de 33°C estuvo significativamente más días en ventilación mecánica, por lo que estos pacientes tuvieron menos probabilidades de haber despertado antes de la evaluación predeterminada del pronóstico (el 44 frente al 52%; p=0,03) que el grupo de 36°C. También es conocido que, cuanto más baja es la temperatura a la que se somete al enfermo, más se demora su despertar13, básicamente por un metabolismo enlentecido a causa de las medicaciones sedantes. Existen otras justificaciones que también permiten explicar en parte las diferencias entre el TTM y otros estudios. En el estudio TTM no se permitió la hipertermia y se controló la temperatura en ambas ramas de tratamiento, por lo que los autores concluyen que este es el mecanismo de beneficio. Pero la mejora de la atención en ambos grupos, al realizar un tratamiento activo en ambas ramas, puede haber estrechado la diferencia entre ellos. En el estudio TTM el tiempo promedio para recuperar el latido fue 25 min, pero con un amplio intervalo intercuartílico que puede haber generado desequilibrios no tenidos en cuenta en el análisis. Además, en general los pacientes asignados a 33°C presentaban un perfil de peor riesgo que el asignado a 36°C. Por otra parte, también resulta llamativo el elevado porcentaje de pacientes con reflejo pupilar y corneal a la llegada al hospital (el 77 y el 65% respectivamente), mucho más elevado que en otros estudios, lo que podría indicar un alto porcentaje de pacientes con buen pronóstico. La presencia de respuesta pupilar es uno de los más fuertes predictores de la buena evolución neurológica. Posiblemente pueda deberse a que la reanimación cardiopulmonar básica se inició una mediana de 1 min tras la parada cardiaca. En el otro lado de la balanza, un número importante de pacientes llegaron con temperaturas<33°C, lo que podría indicar un subgrupo de enfermos con importante daño neurológico. Resulta evidente que los enfermos con un daño muy importante fallecerán independientemente del tratamiento y posiblemente la hipotermia tampoco tenga efecto alguno en pacientes con mínimo daño neurológico. Esto dejaría abierta la posibilidad de un efecto positivo de la hipotermia en pacientes con daño intermedio que podrían estar infrarrepresentados en el estudio TTM.
No hay que olvidar tampoco que el TTM se diseñó como estudio de superioridad de la asignación a 33°C sobre la de 36°C. No fue un diseño de no inferioridad de 36°C frente a 33°C. Por ello, la única conclusión posible es que el estudio TTM no ha demostrado superioridad de los 33°C sobre los 36°C como temperatura de destino, pero tampoco ha demostrado que 36°C no sea inferior que 33°C.
Con respecto al estudio de Kim et al7, quizá el aspecto más relevante, además del pragmatismo, es que solo compara el efecto de la hipotermia desde la recuperación del pulso hasta la llegada al hospital. Se trató a la mayoría de los pacientes con hipotermia una vez llegaron al hospital en ambas ramas de tratamiento, con un retraso promedio de 50 min. Esto solo permite concluir que en este escenario el enfriamiento con suero helado adelantado menos de 1 h no ofrece beneficio.
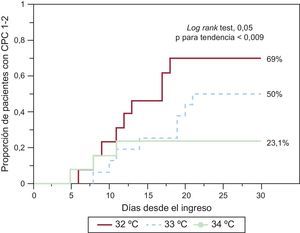
FUTURODada la controversia existente, es posible que sea necesario volver a plantearse nuevos ensayos con diseño explicativo para definir con mayor exactitud las cuestiones que han aparecido, antes de plantear un nuevo estudio con un diseño lo más pragmático posible. En este sentido, diseñamos un estudio piloto explicativo para valorar si tiene sentido explorar diferentes temperaturas de destino14. Este estudio piloto intentó reproducir condiciones lo más controladas posible en 36 pacientes resucitados de PCEH. Se intentó evitar la gran variabilidad de pronóstico existente en estos pacientes. La aleatorización a dos temperaturas se estratificó según el ritmo inicial, seleccionando las paradas presenciadas, y se utilizó un mismo método de enfriamiento endovascular e igual protocolo en todos los pacientes. En este estudio se pudo ver que, para los pacientes cuyo ritmo inicial era asistolia, el efecto del nivel de hipotermia no tuvo relación con el pronóstico, mientras que con ritmo inicial desfibrilable, por el contrario, hubo mejores resultados en los pacientes asignados a 32°C que en los de 34°C. Un estudio piloto no pretende modificar las pautas de tratamiento, solo pretende ser fuente de información para futuras investigaciones. Como las diferencias de los resultados entre ambas temperaturas podrían deberse también al azar o a un diferente perfil de riesgo, se han planteado análisis posteriores. Simultáneamente a este estudio piloto, se registró a todos los pacientes tratados con hipotermia durante el periodo de inclusión. Para los pacientes tratados con hipotermia no aleatorizados, se seleccionó una temperatura de destino de 33°C, que era la práctica habitual del centro. El resto del protocolo de atención fue similar al de los aleatorizados en cuanto a método de enfriamiento y manejo. Con la finalidad de obtener más información en un escenario con una morbimortalidad tan elevada, el comité ético del centro permitió el análisis anónimo de los resultados de los pacientes con ritmo desfibrilable que, aunque cumplían los criterios de inclusión y ninguno de exclusión, no fueron aleatorizados. La razón de que no se los aleatorizara en la mayoría de la ocasiones fue no tener disponible ningún representante legal durante la ventana de inclusión para que pudiese dar el consentimiento a la participación. En 3 casos sin embargo, los representantes manifestaron su oposición a que el tratamiento fuese aleatorizado y prefirieron el valor intermedio de 33°C. En el análisis del estudio piloto, para conocer los resultados se empleó una evaluación de la temperatura a ciegas al alta y a los 6 meses de evolución. Dado que algún paciente que se había recuperado neurológicamente falleció sin ser evaluado a ciegas, se realizó también un análisis del tiempo hasta la primera detección de una recuperación neurológica determinada por el facultativo que atendía al paciente, con grados 1 o 2 de la escala Cerebral Performance Category (CPC). Los resultados de este análisis se muestran en la figura. Obviamente estos resultados son solo informativos, pero apuntan a que podría haber un efecto dependiente de la dosis en cuanto al grado de hipotermia. Esta observación se ha tomado como base para un nuevo estudio explicativo de hallazgo de dosis, actualmente en marcha, el estudio multicéntrico internacional FROST-I (NCT02035839), con una participación mayoritaria española, que intenta obtener información suficiente aleatorizando una temperatura de destino de 32, 33 o 34°C en pacientes con ritmo desfibrilable. Posiblemente habrá resultados en la primera mitad de 2016, que permitirán determinar si es factible realizar un estudio pragmático en este campo.
Estimación de Kaplan-Meier del tiempo hasta la detección de un Cerebral Performance Category (CPC) 1-2 en los supervivientes a una parada cardiaca extrahospitalaria a los 30 días según diferentes temperaturas de destino asignadas en el estudio de Lopez-de-Sa et al14 y en registro simultáneo.
Tomando como base los datos ofrecidos, se debe tomar una decisión respecto a cómo tratar a los pacientes en el día a día. El International Liaison Committee on Resuscitation (ILCOR) recomienda que, a la espera de un consenso formal sobre la temperatura óptima a la que se debe mantener a estos pacientes, se debe inducir hipotermia de 32-34°C a los pacientes recuperados de PCEH con ritmo cardiovertible, aunque ahora podría aceptarse mantener una temperatura objetivo de 32-36°C15.
CONFLICTO DE INTERESESEl autor ha recibido honorarios por becas de investigación, asesoría y conferencias de ZOLL Circulation Inc.