Tras constatarse, a comienzos de siglo, que la intervención coronaria percutánea primaria (ICPp) era la mejor estrategia de reperfusión en el seno del síndrome coronario agudo con elevación del segmento ST (SCACEST)1, se desarrollaron las primeras redes de atención al infarto agudo de miocardio. El objetivo de estas redes era identificar y tratar ágilmente a los pacientes con esta entidad. Ello, junto con la evolución farmacológica, ha permitido mejorar notablemente el pronóstico a corto y largo plazo de los pacientes con SCACEST2,3. Sin embargo, este impacto ha sido desigual para los distintos grupos de edad, con un menor beneficio en el caso de los pacientes de edad más avanzada4.
La determinación del pronóstico de una entidad se ha basado tradicionalmente en las curvas de supervivencia acumulada. Sin embargo, este enfoque tiene tres importantes limitaciones. La primera de ellas, que el pronóstico no es un proceso estático, sino dinámico, que puede cambiar sustancialmente a lo largo del tiempo, en particular si el paciente sobrevive un determinado espacio temporal. En segundo lugar, las curvas de supervivencia acumulada no permiten discriminar qué porcentaje de la mortalidad es fruto de la enfermedad y cuál se debe a otras causas. Esto es especialmente importante para los pacientes de más edad, que tienen más causas de mortalidad en competencia con las de la entidad en estudio. En estos casos, las curvas de supervivencia acumulada ofrecen una visión de la enfermedad mucho más pesimista de lo que realmente es. Además, este enfoque tampoco permite evaluar el impacto neto de una intervención o tratamiento en el pronóstico vital. La tercera limitación es que, para establecer si el pronóstico de una entidad es bueno o malo, ha mejorado o empeorado, se debería poder compararlo con un estándar. Habitualmente nuestras comparaciones suelen ser temporales. Las entidades se comparan en términos de supervivencia respecto al pasado o en función de un tratamiento adicional que previamente no existía. Sin embargo, desde el punto de vista del paciente, la pregunta que subyace es cuál es su pronóstico respecto a la misma situación pero sin la enfermedad. Dicho de otro modo, qué expectativa vital tiene respecto a una persona de iguales sexo, edad y características que no haya sufrido la enfermedad. Ese marco comparativo es el que realmente establece el impacto de la enfermedad y permite evaluar su verdadero pronóstico.
Para soslayar estos inconvenientes, se han propuesto varios enfoques. Uno de los más interesantes es el que aboga por el cálculo de la supervivencia relativa (SpvR), que permite evaluar el impacto de una determinada entidad en los pacientes que la padecen. Esto es especialmente útil en los estudios observacionales, en los que es muy difícil establecer las diferentes causas de mortalidad. Para ello, se compara la curva de supervivencia acumulada de los individuos que sufren una enfermedad (supervivencia observada) con la de sus homólogos poblacionales de idénticas características pero sin esa condición (supervivencia esperada). Ese cociente de supervivencias es lo que se denomina SpvR. Esa comparativa ofrece notables ventajas. Permite calcular el exceso de mortalidad que supone padecer una enfermedad aislándolo de otras causas de muerte que también se comparten con la población general y habitualmente son desconocidas. Ofrece la posibilidad de cuantificar el impacto de los tratamientos aplicados. Y finalmente, ayuda a establecer si existe algún momento en que la expectativa de vida del paciente se iguala a la de sus homólogos sin enfermedad.
A la hora de calcular la SpvR, existen 2 dificultades que limitan su precisión y la distorsionan en sentidos opuestos. La primera es fruto de que, habitualmente, las tablas de supervivencia poblacionales que permiten comparar a la población general con la que sufre la enfermedad solo se encuentran ajustadas por edad, sexo y ubicación geográfica. Es decir, existen muchas otras covariables en la población en estudio que probablemente la predispongan a la enfermedad que no se ajustan en la población general. Este es el caso, por ejemplo, de los factores de riesgo de las enfermedades cardiovasculares. Sin ese ajuste, la supervivencia de la población general tiende a sobrestimarse y, por lo tanto, la SpvR estará subestimada. Por otro lado, si la condición en estudio es muy prevalente también en la población general, parte de la mortalidad que exhibe esa población será compartida con la de la población a estudio. Por lo tanto, la supervivencia observada de la población general se encontrará disminuida por la mortalidad atribuible a la enfermedad en estudio. Si se descontara, esa supervivencia sería mayor, es decir, se estaría subestimando la supervivencia de la población general. De este modo, cuando se calcula la SpvR, se tendería a sobrestimarla. Se han propuesto algunas soluciones que se podrían implementar para corregir estos errores5.
A pesar de las limitaciones expuestas, los análisis de SpvR y el cálculo del exceso de mortalidad se han utilizado con profusión desde hace tiempo, especialmente en el campo de la oncología6,7. A través de estas métricas, los oncólogos han podido determinar el marco temporal en que un paciente que ha sufrido un cáncer se podría considerar «curado». Es decir, en qué momento su expectativa vital se iguala a la de la población de sus mismas características que no ha padecido la enfermedad. Este interesante enfoque también se ha postulado para evaluar el pronóstico de las enfermedades cardiovasculares8.
Es precisamente este el contexto en que se debe enmarcar el estudio SurviSTEMI, recientemente publicado por Pascual et al. en Revista Española de Cardiología9. Los autores analizan a 1.722 pacientes con SCACEST reperfundidos mediante ICPp entre marzo de 2014 y marzo de 2020. El objetivo principal fue determinar si la supervivencia era similar a las de sus respectivas poblaciones homónimas de iguales sexo, edad y ubicación geográfica estratificadas en 2 subgrupos de edad <65 y ≥ 65 años. También realizaron un subanálisis en pacientes octogenarios. Para calcular la supervivencia poblacional esperada, utilizaron las tablas del Instituto Nacional de Estadística (INE). La supervivencia observada se calculó a través del método actuarial. El cociente entre ambas supervivencias permitió el cálculo de la SpvR y el exceso de mortalidad (1 – SpvR). Los autores ofrecen dichos cálculos a 5 años de seguimiento. Sin embargo, debido a que el tiempo de seguimiento medio fue de 34 meses (2,8 años), la imprecisión de las estimaciones a 4 y 5 años fue alta, por lo que quizá habría que centrarse en los resultados durante los primeros 3 años.
Los hallazgos del SurviSTEMI podrían resumirse en 3 aspectos:
- 1.
Independientemente de la edad, la SpvR fue menor y el exceso de mortalidad, mayor en los pacientes con SCACEST e ICPp que en sus homólogos en la población general.
- 2.
Este exceso de mortalidad fue más acentuado en los estratos de mayor edad y se concentró especialmente durante el primer año, después desaparecía.
- 3.
Al representar la SpvR y el exceso de mortalidad de los pacientes que sobrevivían los primeros 30 días, se observó que ambas métricas fueron similares a las de la población general de iguales edad, sexo y área geográfica.
Estos mismos resultados también se han recogido en otros trabajos. De forma prácticamente sistemática, se repite el mismo hallazgo. Los pacientes con SCACEST sometidos a ICPp que sobreviven el primer mes, independientemente de la edad, tienen un pronóstico excelente en términos de SpvR y exceso de mortalidad, comparable al de la población general10,11. De hecho, en este grupo de pacientes, a partir del primer año, las principales causas de mortalidad son las no cardiovasculares12.
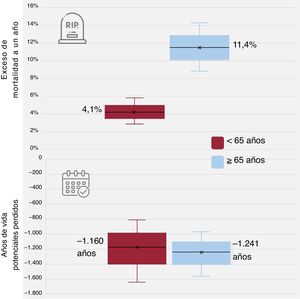
Un aspecto interesante del cálculo del exceso de mortalidad es que, además, permite cuantificar los años de vida potencialmente perdidos (AVPP). El exceso de mortalidad observado durante el primer año en el estudio SurviSTEMI9 fue ostensiblemente mayor en los pacientes de más edad (el 4,12% en los menores de 65 años, el 11,36% en el grupo ≥ 65 años y el 15,65% en el ≥ 80 años). Sin embargo, estas diferencias no permiten establecer el coste en términos de merma en expectativa vital. Se sabe que la enfermedad coronaria no solo es una de las principales causas de muerte, especialmente en los países occidentales, sino que también causa una mortalidad prematura. Se estima que en el año 2017 ocasionó unos 165 millones de AVPP13. Hemos realizado el cálculo de los AVPP para los estratos de edad <65 (media, 54,21) años y ≥ 65 (media, 75) años. Para ello se tomó el informe de las tablas de esperanza de vida que proporciona el INE14. Se consideraron la media de edad y el porcentaje de mujeres en cada uno de los grupos. Como se observa en la figura 1, aunque el exceso de mortalidad es casi 3 veces superior en el estrato de mayor edad, la cantidad de AVPP durante el primer año fue similar en ambos grupos. Ni la SpvR ni el exceso de mortalidad cuantifican este aspecto, aunque a partir de ellos se puede inferir. El cálculo de los AVPP proporciona una información adicional relevante sobre el verdadero coste en muertes prematuras de una entidad.
El estudio SurviSTEMI es un excelente ejemplo de la aplicación de la SpvR al ámbito de la cardiología. Este enfoque supone un cambio de óptica que arroja una información más útil que la que se deriva de la tradicional supervivencia acumulada. Permite comparar el pronóstico de una entidad respecto a la población estándar no enferma. También es capaz de objetivar el impacto de los diferentes tratamientos en la supervivencia. Desde el punto de vista del paciente, ofrece respuesta a preguntas cruciales en relación con sus expectativas vitales futuras y los marcos temporales a partir de los cuales su riesgo se iguala al de sus homólogos no enfermos. Finalmente, permite cuantificar el impacto en términos de coste vital a través de los AVPP.
En conclusión, el trabajo de Pascual et al.9 pone de manifiesto que, para el seleccionado grupo de pacientes con SCACEST tratados mediante ICPp que sobreviven el primer mes, el pronóstico vital es excelente respecto a la población general de iguales edad y sexo. Este pronóstico es peor para los pacientes de más edad, aunque en términos de AVPP el coste es similar al del estrato 20 años más joven, lo que pone de relevancia el enorme precio que supone una muerte prematura.
FINANCIACIÓNLos autores no han recibido financiación para este trabajo.
CONFLICTO DE INTERESESNo se declara ninguno.