Este comentario editorial tiene como objetivo presentar los aspectos más relevantes y novedosos de la nueva guía de la Sociedad Europea de Cardiología (ESC) 2020 sobre el tratamiento de las cardiopatías congénitas (CC) en el adulto1, en línea con las recomendaciones sobre Guías de Práctica Clínica marcadas por el Comité Ejecutivo de la Sociedad Española de Cardiología2.
Esta nueva versión de la guía es el resultado de una actualización de la publicada en 20103 a partir de una revisión sistemática de los avances acontecidos durante estos 10 años.
Como novedades, la guía presenta un formato en el que se especifican los cambios respecto a la guía previa3 (tabla 1), una serie de algoritmos muy útiles para la comprensión de las recomendaciones y nuevas secciones donde, entre otras, se enumeran las situaciones con falta de evidencia y se resumen los mensajes clave. Dentro de las afecciones específicas, se introduce un apartado sobre anomalías coronarias, de gran interés para cardiólogos no dedicados específicamente a las CC. Cabe destacar, además, la modificación del término «cardiopatías congénitas en el crecimiento» por el de cardiopatías congénitas del adulto, más apropiado y acorde con la práctica habitual.
Recomendaciones nuevas y revisadas
| Arritmias | ||
| N | • Se considera la ablación precoz con catéter como alternativa al tratamiento médico a largo plazo para la TSV y TV sintomáticas, siempre que el procedimiento se realice en centros con experiencia• Se propone la ablación de los istmos anatómicos relacionados con la TV en pacientes con TdF reparada con TV sostenida antes de la reintervención percutánea o quirúrgica en la OTSVD, ya que estos procedimientos pueden dificultar/inhabilitar la accesibilidad a los sustratos de la TV | |
| Síndrome de Eisenmenger/hipertensión arterial pulmonar | ||
| R | Se enfatiza la importancia del tratamiento secuencial de la HAP en el síndrome de Eisenmenger y la PM6M para la decisión de iniciar el tratamiento | En pacientes con síndrome de Eisenmenger y capacidad de esfuerzo reducida (distancia en la PM6M <450 m), se debe considerar una estrategia basada en monoterapia inicial con antagonista del receptor de endotelina seguida de terapia combinada cuando los pacientes no mejoren |
| Cortocircuitos | ||
| N | Es obligatorio medir la RVP de forma invasiva en pacientes con cortocircuitos y signos no invasivos de elevación de la PAP | |
| N/R | Las recomendaciones ajustadas para el cierre del cortocircuito (cuando Qp:Qs> 1,5) de acuerdo con la RVP calculada son: | |
| ≥ 5 UW pero disminuyendo a <5 UW después del tratamiento de la HAP: clase IIb para CIA (solo cierre fenestrado) | ||
| ≥ 5 UW para CIV y DAP (decisión individualizada y cuidadosa en centros con experiencia); clase IIb | ||
| N | En pacientes con CIA y enfermedad del VI, se recomienda hacer prueba con balón y sopesar cuidadosamente el beneficio de eliminar el cortocircuito I-D con el impacto potencialmente negativo del cierre de la CIA debido al aumento de la presión de llenado (considerando la posibilidad de cierre, cierre fenestrado o ausencia de cierre) | |
| Obstrucción del tracto de salida del ventrículo izquierdo y aortopatías | ||
| R | Reducir el umbral de gradiente Doppler medio para la intervención de la OTSVI de 50 a 40 mmHg | Está recomendada la cirugía en pacientes sintomáticos con EA valvular, subvalvular o supravalvular y un gradiente Doppler medio ≥40 mmHg |
| N | Se debe considerar un tratamiento percutáneo (stent) de la coartación en pacientes normotensos con aumento del gradiente confirmado por una determinación invasiva (pico-pico ≥ 20 mmHg) cuando sea técnicamente factible | |
| Obstrucción del tracto de salida del ventrículo derecho/tetralogía de Fallot/Ebstein | ||
| R | Incluir preferencia por el cateterismo intervencionista para la implantación de la válvula pulmonar en la TdF | En pacientes sin tracto de salida nativo, se prefiere la IPVP cuando sea anatómicamente factible |
| R | Especificar la dilatación del VD en el contexto de la sustitución de la válvula pulmonar para la TdF y los conductos del TSVD | Se debe considerar la sustitución de la válvula pulmonar en pacientes asintomáticos con RP grave o OTSVD, en presencia de dilatación progresiva del VD a VTSVDi ≥ 80 ml/m2, VTDVDi ≥ 160 ml/m2, o progresión de la RT hasta moderada como mínimo |
| Transposición de las grandes arterias | ||
| N | En la TGAcc, se debe considerar la estimulación biventricular en caso de bloqueo AV completo o requerimiento de estimulación ventricular > 40% | |
| Circulación de Fontan | ||
| N | La arritmia auricular sostenida con conducción AV rápida es una urgencia médica y debe tratarse de inmediato con cardioversión eléctrica ventricular > 40% | |
| N | Se debe considerar realizar regularmente pruebas de imagen hepática (ecografía, tomografía computarizada, resonancia magnética) | |
| N | Los antagonistas de los receptores de endotelina y los inhibidores de la fosfodiesterasa-5 pueden considerarse en pacientes seleccionados con presión/resistencia pulmonar elevadas en ausencia de aumento de la presión telediastólica ventricular | |
| Anomalías coronarias | ||
| N | Se recomienda obtener imágenes funcionales no farmacológicas (p. ej., estudio nuclear, ecocardiografía o RMC con estrés físico) en pacientes con anomalías coronarias, para confirmar/excluir la isquemia miocárdica | |
AV: auriculoventricular, CIA: comunicación interauricular, CIV: comunicación interventricular, DAP: ductus arterioso persistente, EA: estenosis aórtica, HAP: hipertensión arterial pulmonar, IPVP: implante percutáneo de válvula pulmonar, OSTVD: obstrucción del tracto de salida del ventrículo derecho, OTSVI: obstrucción del tracto de salida del ventrículo izquierdo, PAP: presión arterial pulmonar, PM6M: prueba de marcha de 6 minutos
RP: regurgitación pulmonar, RMC: resonancia magnética cardiaca, RT: regurgitación tricuspídea, RVP: resistencia vascular pulmonar, TdF: tetralogía de Fallot, TSV: taquicardia supraventricular, TSVD: tracto de salida del ventrículo derecho, TV: taquicardia ventricular, TGAcc: transposición de las grandes arterias congénitamente corregida, UW: unidades Wood, VTSVDi: volumen telediastólico del ventrículo derecho indexado.
Versión resumida de la tabla 3 de Baumgartner et al1. Reproducida con permiso de la Sociedad Europea de Cardiología y Oxford University Press.
Uno de los objetivos principales de las guías de práctica clínica es sustentar las recomendaciones en el mayor grado de evidencia posible. En esta especialidad, que trata con una gran variedad de enfermedades con un número de pacientes a menudo pequeño, los estudios aleatorizados o metanálisis son escasos. Con solo 3 recomendaciones con nivel de evidencia B y 1 con nivel A (todas procedentes de guías previamente publicadas), la gran mayoría de ellas se basan en el consenso de expertos, incluidas algunas controvertidas como la eliminación del test vasodilatador agudo, la inclusión de la estrategia «tratar y reparar» o los límites de resistencias vasculares pulmonares (RVP) en la toma de decisiones de cierre de la comunicación interauricular (CIA), el tratamiento vasodilatador pulmonar en el síndrome de Eisenmenger o los valores de corte del volumen del ventrículo derecho (VD) para recambio valvular pulmonar en la tetralogía de Fallot, por nombrar las más destacadas. Todo ello y la enorme heterogeneidad de la población de pacientes adultos con CC hacen inevitable la individualización en la toma de decisiones. Sin embargo, la guía es un instrumento fundamental para valorar a esta población y aporta una información indispensable y muy funcional para su tratamiento.
COMENTARIOS GENERALESOrganización de la asistenciaEl documento insiste en las recomendaciones para la transición del cuidado pediátrico al adulto y concreta la necesidad de establecer una planificación de asistencia avanzada a través de la configuración de equipos multidisciplinarios en centros especializados4,5. Especifica los recursos humanos que toda unidad especializada debe ofrecer, y destaca respecto a directrices previas6 la inclusión de enfermería especializada, expertos en enfermedad vascular pulmonar, genetistas y un equipo de cuidados paliativos.
La guía anterior3 estratificaba el cuidado del paciente en 3 niveles: pacientes que necesitan cuidados exclusivamente en centros especializados, pacientes para quienes se pueden establecer cuidados compartidos con los servicios cardiológicos generales y aquellos que pueden tratarse en unidades no especializadas, con acceso a cuidados especializados en caso necesario. La nueva guía mantiene estas recomendaciones, insiste en que el grado de complejidad no debería ser el único criterio para asignar a los pacientes a un determinado nivel de atención y aboga por que se valore a todos los pacientes al menos 1 vez en una unidad especializada, que marcará el nivel de asistencia y los intervalos de seguimiento. Como novedad, se incluye una tabla actualizada con la clasificación por niveles de complejidad en la que destaca la recalificación de los pacientes con transposición de grandes vasos reparados con cirugía de intercambio arterial en la categoría de moderada complejidad.
Técnicas diagnósticasUn enfoque multimodal es necesario para la evaluación completa del paciente en un entorno multidisciplinario para la interacción de los expertos en imagen en CC con el resto de los especialistas (cirujanos, cardiólogos intervencionistas, electrofisiólogos, etc.). Destaca la importancia de la prueba de esfuerzo cardiopulmonar para definir objetivamente la situación clínica del paciente y el momento óptimo de intervención, se insiste en que debería formar parte de los protocolos de seguimiento y se introduce por primera vez la utilidad de los biomarcadores en la evolución de los pacientes.
Embarazo, anticoncepción y asesoramiento genéticoEste apartado ocupa un lugar relevante, incluye una tabla donde se clasifican las afecciones con riesgo alto y muy alto de complicaciones relacionadas con la gestación. En este último grupo se encuentran las pacientes con hipertensión pulmonar o con circulación de Fontan con complicaciones evolutivas, para quienes se recomienda formalmente contraindicar el embarazo.
INSUFICIENCIA CARDIACANo se establecen unos criterios diagnósticos específicos, pero sí se reitera la importancia de hacer un cribado activo de los pacientes con alto riesgo, pues con frecuencia estos se presentan con síntomas atípicos7.
En el apartado de biomarcadores, se señala la escasa utilidad tanto del BNP como de la NT-proBNP para el diagnóstico de insuficiencia cardiaca (IC) debido a la ausencia de puntos de corte en las diferentes cardiopatías. Sin embargo, se recomienda su determinación seriada como factor pronóstico, si bien su utilidad es limitada en pacientes con cirugía de Fontan. Además, se específica que la hipoxia puede inducir la secreción de péptidos, por lo que una elevación de estos en pacientes cianóticos debe interpretarse dentro del contexto clínico.
Es importante el tratamiento, quirúrgico o percutáneo, de cualquier lesión estructural significativa, incluidas las arritmias, en todos los pacientes que se presenten con un nuevo episodio de IC. La heterogeneidad fisiopatológica de la IC en estos pacientes limita la extrapolación de los resultados de los estudios farmacológicos realizados en pacientes con cardiopatía adquirida. Se recomienda el tratamiento convencional de la IC para todos los pacientes con circulación biventricular y disfunción ventricular izquierda y, por primera vez, también los pacientes sintomáticos con disfunción del VD sistémico; no se hace ninguna recomendación sobre el sacubitrilo-valsartán o los inhibidores del cotransportador de sodio-glucosa tipo 2, dado que no hay evidencia en esta población. Se menciona la utilidad de la terapia de resincronización, aunque sus indicaciones están todavía en fase de investigación.
Se recomienda que el tratamiento de la IC aguda se haga en centros de referencia con capacidad de iniciar tratamientos avanzados, como el oxigenador extracorpóreo de membrana (ECMO) o la asistencia ventricular. Además, se propone que la evaluación para trasplante cardiaco se haga en centros de trasplante con cardiólogos especializados en IC de las CC, lo cual es uno de los conceptos más novedosos de la guía actual8. Sin embargo, es cuestionable que no se mencione la necesidad de que el equipo multidisciplinario que valore a estos pacientes incluya también a otros especialistas con experiencia en CC, como cirujanos cardiacos, anestesistas, intensivistas y hepatólogos9.
ARRITMIASEl apartado relativo a las arritmias y la muerte súbita cardiaca (MSC) se ha ampliado considerablemente en esta edición, y destaca la importancia de comprender los potenciales mecanismos implicados y la anatomía subyacente a las arritmias de estos pacientes. Incluye una tabla con información visual y clara sobre el riesgo de los diferentes tipos de arritmias en función de la CC, y se destaca el potencial riesgo de deterioro hemodinámico y muerte súbita en el caso de arritmias supraventriculares con conducción auriculoventricular (AV) rápida.
En el diagnóstico, se menciona el dudoso papel del Holter-ECG como técnica de cribado de taquiarritmias en pacientes asintomáticos, dada la alta prevalencia de eventos sin implicaciones clínicas ni terapéuticas, mientras que sí se refleja su utilidad para cribar disfunción sinusal o bloqueo AV.
Los pacientes con CC, sobre todo aquellos con cardiopatías de complejidad moderada o grave, deben ser valorados por equipos multidisciplinarios y en centros con experiencia en el tratamiento de adultos con CC y sus arritmias (clase I); se enfatiza la importancia de mantener el ritmo sinusal, particularmente en cardiopatías más complejas. En caso de taquiarritmias supraventriculares sostenidas, sintomáticas y recidivantes, se propone la ablación con catéter como primera opción sobre el tratamiento farmacológico, siempre que sea posible. Se aconseja anticoagulación crónica ante fibrilación auricular (FA) o taquicardia auricular macrorreentrante (TRIA) en los pacientes con CC moderada o compleja, mientras que en caso de CC simples, es necesario valorar la puntuación CHA2DS2-VASc. Para pacientes no anticoagulados con una FA o TRIA de evolución> 48 h, se menciona la necesidad de ecocardiograma transesofágico (ETE) antes de la cardioversión, pero no se dan recomendaciones para pacientes con episodio de duración <48 h, un aspecto tratado en la nueva edición de la guía de FA, publicada simultáneamente10. En estos casos, debería considerarse la complejidad de la cardiopatía y la situación clínica del paciente a la hora de valorar la necesidad de una ETE antes de la cardioversión.
Se propone la indicación de marcapasos para pacientes con síndrome de bradicardia-taquicardia para prevenir TRIA (clase IIa) en caso de ablación no efectiva y resincronizar a pacientes con transposición de los grandes vasos congénitamente corregida (VD sistémico) que sufran bloqueo AV completo o requieran estimulación> 40%, y se menciona la estimulación hisiana como alternativa a la resincronización convencional.
El apartado dedicado a la MSC y la estratificación del riesgo recoge, con las incertidumbres también conocidas7, las indicaciones de implante de desfibrilador automático implantable (DAI) en prevención primaria y secundaria más aceptadas en el ámbito de las CC. El DAI subcutáneo se plantea como alternativa para los pacientes con dificultades anatómicas, siempre que no precisen estimulación y considerando las limitaciones de sobresensado y ausencia de estimulación antitaquicardia.
HIPERTENSIÓN PULMONARPor primera vez se incluye en una guía de práctica clínica la nueva definición de hipertensión pulmonar (HP) precapilar, en la que disminuye el punto de corte de la presión pulmonar media de 25 a 20mmHg, mientras se mantienen los de las RVP ≥ 3 UW y de la presión capilar pulmonar ≤ 15 mmHg.
Se introduce la evaluación de riesgo como guía de tratamiento, y se recomienda el tratamiento combinado de inicio o secuencial.
En el síndrome de Eisenmenger se aconseja iniciar el tratamiento con antagonistas de los receptores de la endotelina (de forma genérica) de los pacientes con disminución de la capacidad de ejercicio (definida como distancia <450 m en la prueba de la marcha), en lugar de hacerlo según la clase funcional. En ausencia de respuesta, se recomienda el tratamiento combinado. En caso necesario, se aconseja la administración inhalada o subcutánea de prostaciclinas en lugar de epoprostenol endovenoso, para evitar las complicaciones inherentes a una vía central permanente.
No hay recomendaciones de tratamiento crónico para los pacientes con HP con elevación de RVP que contraindican el cierre del cortocircuito ni para los pacientes con HP segmentaria.
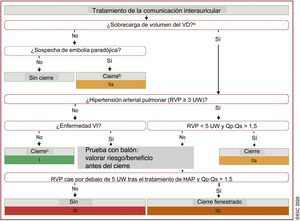
LESIONES ESPECÍFICASCortocircuitosCortocircuitos pretricuspídeosSe propone la oclusión transitoria del defecto mediante balón para valorar el comportamiento de la presión telediastólica del ventrículo izquierdo (VI) y evaluar la indicación de cierre en el tratamiento de la CIA de pacientes con presiones del VI altas y se recomiendan un cateterismo derecho y una prueba de esfuerzo para los pacientes con datos compatibles con HP (presión sistólica pulmonar> 40mmHg en el ecocardiograma) para conocer las RVP, el cociente entre flujo pulmonar y sistémico (QP/QS) y la presencia de desaturación sistémica al realizar ejercicio. Estos aspectos son clave para indicar el cierre del cortocircuito. Se establecen unas RVP <5 UW con QP/QS> 1,5 como límite superior de HP en la CIA que permitan el cierre del defecto. Las indicaciones de cierre (figura 1) son más restrictivas que en la guía de 2010 y contraindican definitivamente el cierre cuando las RVP permanecen> 5 UW tras tratamiento vasodilatador pulmonar.
Tratamiento de la comunicación interauricular. Reproducida de Baumgartner et al.1 con permiso de la Sociedad Europea de Cardiología y Oxford University Press. CIA: comunicación interauricular; HAP: hipertensión arterial pulmonar; I-D: izquierdo-derecho; Qp:Qs: cociente de flujo pulmonar a sistémico; RVP: resistencia vascular pulmonar; VD: ventrículo/ventricular derecho; UW: unidades Wood; VI: ventrículo/ventricular izquierdo. a Agrandamiento del VD con aumento del volumen de eyección. b Siempre que no haya HAP o enfermedad VI. c En pacientes ancianos no aptos para cierre con dispositivo, se debe sopesar cuidadosamente el riesgo quirúrgico frente al potencial beneficio del cierre de la CIA. d Sopesar cuidadosamente el beneficio de eliminar el cortocircuito I-D frente el impacto potencialmente negativo del cierre de la CIA por aumento de la presión de llenado (considerando cierre, cierre fenestrado y sin cierre).
Se recomienda la estrategia de «tratar y reparar» frente a la realización de test vasodilatador agudo para valorar el cierre del cortocircuito, aunque el grado de recomendación es solo IIb. Teniendo en cuenta que en los pacientes con HP precapilar en tratamiento doble de inicio se consiguen reducciones de las RVP del 50% solo durante un periodo concreto11, interpretar la reducción de las RVP en respuesta al tratamiento específico de la HP como garantía de cierre de la CIA es incierto, si además se considera que la HP tras la reparación de una CIA puede aparecer años después del cierre y tiene mal pronóstico12.
Cortocircuitos postricuspídeosLa evaluación de la HP en el cortocircuito postricupídeo es diferente, y admite niveles más altos de HP para su cierre. Se permite el cierre con RVP ≥ 5 UW siempre que se mantenga un QP/QS> 1,5, asumiendo que esta circunstancia será extraordinariamente rara en adultos y que deberá evaluarse en centros con experiencia en el tratamiento de estos pacientes. En estos casos, no hay ninguna indicación sobre la validez de «tratar y reparar» o la utilidad de realizar un test agudo vasodilatador para valorar la reversibilidad de la HP.
El algoritmo de indicación de cierre del cortocircuito se inicia con la presencia de sobrecarga de volumen del VI, pero siguen sin concretarse puntos de corte, ni se indica cómo debe cuantificarse. Este punto es especialmente controvertido en pacientes con HP grave (RVP> 5 UW), en los que es prácticamente imposible que se produzca una sobrecarga de volumen del VI por la lógica disminución del cortocircuito izquierda-derecha ante el incremento de las presiones. Además, puede dar lugar a interpretaciones erróneas al no establecer límites en las RVP que contraindiquen el cierre. Además, no se incluye el cociente de RVP y resistencias vasculares sistémicas, que es un punto crítico en la evaluación del cierre del cortocircuito en la edad pediátrica.
Como novedad, el cierre del ductus se rige únicamente por criterios hemodinámicos, y desaparece la indicación por auscultación de soplo continuo.
LESIONES OBSTRUCTIVAS DE CORAZÓN IZQUIERDO Y AORTOPATÍASLas novedades de la guía se sintetizan en la necesidad de individualizar las recomendaciones según la localización de la obstrucción o el tipo de aortopatía, menores umbrales para indicar intervención, la importancia del diagnóstico invasivo y la apuesta por las técnicas percutáneas y de reparación valvular como primera opción. Además, se incluyen por primera vez otros tipos de aortopatías hereditarias diferentes del síndrome de Marfan.
Estenosis valvular, subvalvular y supravalvular aórticaLas nuevas indicaciones de la estenosis valvular aórtica se adaptan a la guía de valvulopatías de 201713, se reduce el gradiente medio para indicar intervención a 40mmHg, se establece una indicación clase I para la estenosis de bajo flujo/bajo gradiente en pacientes sintomáticos con disfunción ventricular y evidencia de reserva contráctil y se incorporan factores de mal pronóstico, como la HP o elevación de biomarcadores, como indicación clase IIa en pacientes asintomáticos y de bajo riesgo quirúrgico. Como novedad, se recomienda el cribado mediante ecocardiografía para los familiares de primer grado de pacientes con válvula bicúspide (VAB), particularmente en casos con mayor riesgo de complicaciones aórticas (varones, atletas o hipertensos).
En términos generales, el umbral para indicar la intervención en pacientes asintomáticos y con bajo riesgo quirúrgico en la estenosis subvalvular y supravalvular aórtica es menor que en la valvular, particularmente cuando es posible conservar la válvula y, por lo tanto, puede evitarse la exposición de pacientes aún jóvenes al riesgo acumulado de complicaciones relacionadas con las prótesis. Quizás aún más interesantes son las novedades en el abordaje diagnóstico de ambas lesiones: se incluye la recomendación de evaluación y consejo genético mediante técnicas de micro-array ante la sospecha de síndrome de Willliams-Beuren y de secuenciar el gen de la elastina en formas no sindrómicas de estenosis supravalvular aórtica; se propone la imagen multimodal para algunas formas de estenosis subvalvular y, lo que es más importante, se subraya la utilidad del diagnóstico invasivo, particularmente en las lesiones de anatomía más compleja. Al contrario que las lesiones adquiridas, simples y localizadas, las lesiones congénitas son generalmente múltiples, de morfología tubular, con jets excéntricos y a menudo relacionadas con insuficiencia aórtica significativa o cortocircuitos. Estas características obligan a utilizar la ecuación modificada de Bernoulli (con la velocidad proximal a la estenosis) para el cálculo del gradiente y recurrir a diversos planos ecocardiográficos para obtener las verdaderas velocidades máximas, por lo que limitan la precisión del gradiente obtenido con Doppler14.
Coartación de aorta y aortopatías torácicas hereditariasSe recomienda confirmar el gradiente en la coartación aórtica mediante estudio invasivo, con una indicación preferente del tratamiento percutáneo sobre el abordaje quirúrgico, con criterios incluso menos estrictos, como representa el implante de stent en pacientes normotensos con gradientes invasivos pico ≥ 20mmHg (clase IIa). Se individualizan las indicaciones de tratamiento médico y quirúrgico según el tipo de aortopatía, se insiste en el diagnóstico genético y en ajustar las dimensiones de aorta a la superficie corporal en pacientes con síndrome de Turner, y se minimiza el riesgo de la aortopatía bicúspide con respecto a otras formas sindrómicas o familiares. No obstante, destaca la recomendación de contraindicar la gestación a las mujeres con VAB y aorta> 50mm. Finalmente, la guía insiste en el riesgo relativamente alto de recurrencia en la descendencia, tanto de las lesiones obstructivas del corazón izquierdo como en el caso de las aortopatías.
LESIONES OBSTRUCTIVAS DE CORAZÓN DERECHO Y TETRALOGÍA DE FALLOTObstrucción del tracto de salida del ventrículo derechoEn general, las indicaciones para cirugía son más estrictas si se requiere recambio valvular pulmonar y se incluye un esquema útil para clarificar la decisión. La valvuloplastia percutánea con balón es la de elección en casos de estenosis pulmonar no displásica, sin anillo hipoplásico y sin necesidad de intervención quirúrgica por otra causa. Es interesante recordar que los aneurismas de la arteria pulmonar, con bajo riesgo de rotura, normalmente no requieren intervención.
Tetralogía de FallotEn pacientes con insuficiencia pulmonar grave asintomática, se establecen puntos de corte de dilatación progresiva del VD como indicación de recambio valvular. La normalización de volúmenes del VD después del recambio valvular pulmonar es poco probable si estos superan 80ml/m2 de volumen telesistólico o 160ml/m2de volumen telediastólico, aunque aún no se ha demostrado beneficio clínico con esta mejora del remodelado del VD.
Una de las novedades más llamativas es que el implante percutáneo de prótesis pulmonar se convierte en el tratamiento de elección, si es técnicamente factible, para pacientes que ya son portadores de bioprótesis o conductos degenerados, actualmente con una recomendación de clase I15. La razón de esta indicación (con un nivel de recomendación más robusto que para las válvulas aórticas en la guía de valvulopatías) es el intento de minimizar el número de reintervenciones de la población a la que van dirigidas, habitualmente con una o varias cirugías previas. En este sentido, debe tenerse en cuenta el riesgo de endocarditis infecciosa al considerar la expansión de las indicaciones de prótesis pulmonares percutáneas.
Se aconseja con un grado de recomendación IIa (IIb en la guía previa) realizar un estudio electrofisiológico (estimulación eléctrica programada) a los pacientes con criterios de riesgo de MSC con el fin de establecer la indicación de implante de DAI en prevención primaria. Sin embargo, no se especifica el número de criterios de riesgo que tener en cuenta (para la realización del estudio y para la indicación de DAI) ni se indica la ablación de estas taquicardias ventriculares (TV) inducibles. Sin embargo, para los pacientes con TV clínicas que requieren implante quirúrgico o percutáneo de válvula pulmonar, sí se aconseja (clase IIa) realizar un estudio electrofisiológico prequirúrgico y la ablación de istmos que podrían quedar menos accesibles tras el implante. El beneficio de la ablación sistemática de los istmos de conducción lenta antes del implante de prótesis pulmonares está todavía en investigación.
TRANSPOSICIÓN DE GRANDES VASOSIntercambio auricularAunque no hay nuevas indicaciones, destaca la disminución del grado de recomendación de la reparación o sustitución de la válvula tricúspide sistémica con regurgitación grave en pacientes sintomáticos, puntualizando que la intervención debería realizarse sin disfunción ventricular relevante (FE de VD ≥ 40%), independientemente de los síntomas (clase IIa).
Con la edad aparecen más eventos arrítmicos, en especial supraventriculares, que no solo afectan a la calidad de vida sino también a la supervivencia. Se recomienda la ablación con catéter del flutter ístmico mediante punción transbaffle y se comenta que la estimulación eléctrica programada no es útil para la estratificación de riesgo, aunque no se ha publicado evidencia que respalde esta afirmación16.
Intercambio arterialSe destaca la utilidad de la resonancia magnética (RM) no solo en la evaluación de la anatomía del tronco pulmonar y sus ramas, sino también en el análisis de la distribución de la perfusión, sin requerir técnicas nucleares adicionales. Una perfusión pulmonar disminuida es una de las indicaciones de tratamiento percutáneo de la estenosis de ramas pulmonares, y se confirma el implante de stent con preferencia respecto a la cirugía.
Se resta importancia a la posible afección coronaria, dada su escasa prevalencia en adultos, e incluso se cuestiona el cribado sistemático con técnicas de imagen y se insiste en considerar la intervención quirúrgica de la raíz neoaórtica cuando el diámetro sea> 55 mm.
Transposición de grandes arterias congénitamente corregidaDefinitivamente se suprime la indicación de doble switch en la edad adulta por su alto riesgo quirúrgico. Se potencia el grado de recomendación (clase I) para el recambio valvular tricuspídeo en pacientes sintomáticos siempre y cuando la FE del VD sistémico sea> 40%. En cambio, para los pacientes asintomáticos, es necesario que se acompañe de dilatación progresiva o ligera disfunción del VD, y se insiste en que la FE del VD sistémico sea> 40% (clase IIa)17.
No se recomienda tratar con fármacos a los pacientes asintomáticos con el objetivo de mejorar el pronóstico. Además, se expone la viabilidad de la asistencia ventricular con dispositivos, y se advierte de que se puede requerir trabeculectomía del VD para el buen funcionamiento de la cánula.
CORAZÓN UNIVENTRICULAR Y CIRCULACIÓN DE FONTANCorazón univentricularLas intervenciones paliativas en estos pacientes deben restringirse siempre a casos muy seleccionados y tras una cuidadosa valoración. Como novedad, incluye la recomendación (aunque de clase IIb) de realizar una fístula sistemicopulmonar como posibilidad de tratamiento en pacientes con cianosis grave y flujo pulmonar disminuido que no son candidatos a conexión tipo Glenn.
FontanSe afianzan las pruebas de imagen, tanto la RM como la tomografía computarizada (TC) para la evaluación anatómica y funcional, de colaterales, trombos y flujo a través del conducto cavopulmonar, y se incide en la importancia del estudio hepático, tanto la función como el cribado de grados avanzados de cirrosis y hepatocarcinoma. Se recomienda estudiar periódicamente con pruebas de imagen, ecografía y RM/TC hepáticas, y analítica, incluida la determinación de alfa-fetoproteína, con una valoración inicial, y controles periódicos en función de la situación de cada paciente.
Se considera la posibilidad del tratamiento con vasodilatadores pulmonares para los pacientes con presiones pulmonares/circuito elevadas, siempre y cuando no haya elevación de la presión telediastólica del ventrículo único (clase IIb), aunque solo se ha demostrado su utilidad en casos con disminución de la capacidad funcional.
Como la pérdida del ritmo sinusal y las arritmias auriculares pueden causar un deterioro hemodinámico grave, se refuerza el papel de la cardioversión eléctrica precoz y se propone la ablación con catéter como primera opción terapéutica.
Como novedad, disminuye el umbral para el cateterismo cardiaco ante complicaciones evolutivas, pero no se lo considera como prueba diagnóstica habitual para los pacientes estables para permitir una valoración anatómica y hemodinámica más precisa que con otras técnicas18.
La indicación del tratamiento anticoagulante persiste como aspecto controvertido, aunque se establecen las mismas recomendaciones: trombos auriculares, arritmias o episodios tromboembólicos. Los anticoagulantes de acción directa son una posible opción, con eficacia y seguridad basadas solo en datos de registros, pero sin estudios aleatorizados que los avalen.
La opción del trasplante aparece como posibilidad cuando fracasa el tratamiento médico de la enteropatía pierdeproteínas, pero no se establecen criterios de trasplante cardiaco o hepático en el Fontan19.
ANOMALÍAS CORONARIASAnomalías del origen coronario en la aortaEl origen aórtico anómalo de la coronaria derecha en seno coronario izquierdo (OAAACD) es 6-10 veces más frecuente que el origen anómalo de la coronaria izquierda en el seno derecho (OAAACI), pero el mayor riesgo se asocia con este último como causa de MSC de menores de 35 años que realizan ejercicio físico extremo. Para el diagnóstico se considera necesario valorar aspectos anatómicos y clínicos y la demostración de isquemia inducible con técnicas de imagen con estrés no farmacológico, aunque su sensibilidad es baja, sobre todo en el OAAACD. La TC es la técnica de elección, ya que aporta más información que la coronariografía invasiva.
Las indicaciones de intervención quirúrgica son controvertidas por varios aspectos: el valor pronóstico de los diferentes factores de riesgo anatómicos y clínicos, la gran variabilidad de las técnicas quirúrgicas descritas, sin evidencias sobre la prevención de MSC de cada una de ellas y la persistencia de isquemia o síntomas en algunos pacientes tras la cirugía20. Hay que tener en cuenta estas consideraciones y sobre todo la experiencia quirúrgica para interpretar las indicaciones de la guía. Se considera razonable la cirugía para pacientes con OAAAC e isquemia demostrable independientemente de la clínica y pacientes con OAAACI asintomáticos y sin isquemia, pero con anatomía de riesgo (clase IIa). No se considera indicada para pacientes asintomáticos con OAAACD sin isquemia ni anatomía de riesgo (clase III) y no existe evidencia para el tratamiento farmacológico, la restricción del ejercicio o los estudios de arritmias.
Coronaria anómala con origen en arteria pulmonarLos pacientes con coronaria anómala con origen en arteria pulmonar tienen elevada mortalidad en la infancia, pero pueden sobrevivir hasta la edad adulta desarrollando circulación colateral intercoronaria. La evolución clínica varía desde formas silentes a IC, arritmias, etc. El origen anómalo puede ser de ambas coronarias, izquierda (ALCAPA) o derecha (ARCAPA) de menor repercusión. Los casos de ALCAPA son siempre quirúrgicos, mientras que en los de ARCAPA, la cirugía se reserva para los sintomáticos, con disfunción ventricular o isquemia demostrable.
CONCLUSIONESEl cuidado cardiológico de los adultos con CC debe orientarse desde la atención multidisciplinaria en unidades especializadas que puedan ofrecer la experiencia clínica y todas las técnicas diagnósticas y terapéuticas que esta heterogénea y compleja población requiere. Esta guía recoge las recomendaciones basadas en la evidencia actualmente disponible, pero todavía hay importantes lagunas en el conocimiento de estas enfermedades, que en los próximos años, mediante la investigación multicéntrica en red y el uso de nuevas metodologías (inteligencia artificial), esperamos poder aclarar.
CONFLICTO DE INTERESESLos autores no declaran ningún conflicto relacionado con el presente trabajo.
Grupo de Trabajo de la SEC para la guía ESC 2020 sobre el tratamiento de las cardiopatías congénitas en el adulto: Laura Dos (coordinadora), Joaquín Rueda Soriano (coordinador), Pablo Ávila, Pilar Escribano, M. Elvira Garrido-Lestache Rodríguez-Monte, Ana Elvira González, Isaac Martínez Bendayan, Sílvia Montserrat, Pastora Gallego, Rafael Alonso y M. Antonia Martínez Momblán.
Revisores expertos para la guía ESC 2020 sobre el tratamiento de las cardiopatías congénitas en el adulto: Rocío García Orta, José María Oliver Ruiz, Rafael Peinado Peinado, Óscar Cano Pérez, Federico Gutiérrez Larraya, Ariana González, Irene Méndez y María Lázaro Salvador.
Comité de Guías de la SEC: Pablo Avanzas, Gemma Berga Congost, Araceli Boraita, Héctor Bueno, David Calvo, Raquel Campuzano, Victoria Delgado, Laura Dos, Ignacio Ferreira-González, Juan José Gómez Doblas, Domingo Pascual Figal, Antonia Sambola, Ana Viana Tejedor, José Luis Ferreiro (copresidente) y Fernando Alfonso (copresidente).