La nueva guía de síncope incrementa de manera significativa el caudal de información sobre cómo diagnosticar y actuar ante esta entidad de tanta relevancia, no solo para cardiólogos, sino para todos los médicos implicados. Es bienvenida la incorporación de especialistas de urgencias, neurólogos y geriatras al grupo de trabajo.
El nuevo documento1 consta de 69 páginas e incorpora 440 referencias, frente a las 41 páginas y 213 referencias del previo2. Este incremento es mayor aún si se considera un nuevo apartado electrónico de material adicional denominado «Instrucciones prácticas». Este material incluye un extenso glosario que configura un lenguaje común, una definición de criterios y un descriptivo de técnicas e instrucciones de manejo. Es un complemento de alto valor en 38 páginas y 192 referencias.
Las recomendaciones se siguen moviendo en un entorno de incertidumbre similar. Cuantitativamente, el número de recomendaciones se ha incrementado en un 7%; sin embargo, el 40% son de tipo I (en 2009, el 49%) y solo el 3% son de nivel III (en 2009, el 14%). Tampoco ha cambiado sustancialmente el nivel de evidencia considerado, solo el 5% de nivel A (el 3% en 2009) y un mayoritario nivel C, con el 50% (el 52% en 2009).
Además de aspectos concretos novedosos, que se tratan en cada apartado, destaca el papel de las unidades de síncope en un compromiso de mejora de seguridad y eficiencia centrado en el paciente. Este mismo compromiso se plasma en la definición de la aproximación inicial y la estratificación de riesgo en los servicios de urgencias.
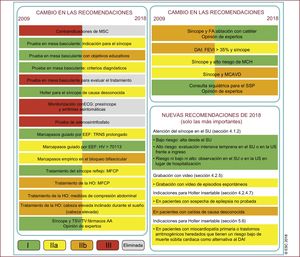
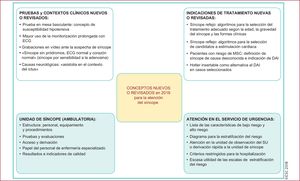
Más allá de las novedades concretas (figura 1), debemos resaltar los aspectos conceptuales que se han renovado y que se describen siguiendo el orden de los epígrafes de la guía original (figura 2).
Conceptos nuevos y revisados en la guía de 2018. AA: antiarrítmico; DAI: desfibrilador automático implantable; ECG: electrocardiograma; EEF: estudio electrofisiológico; FA: fibrilación auricular; FEVI: fracción de eyección del ventrículo izquierdo; HO: hipotensión ortostática; MCVD: miocardiopatía arritmogénica del ventrículo derecho; MCH: miocardiopatía hipertrófica; MFCP: maniobra física de contrapresión; MSC: masaje del seno carotídeo; SSP: seudosíncope psicogénico; STPO: síndrome de taquicardia postural ortostática; SU: servicio de urgencias; TRNS: tiempo de recuperación del nódulo sinusal; TSV: taquicardia supraventricular; TV: taquicardia ventricular; US: unidad de síncope. Reproducida con permiso de Brignole et al.1, por gentileza de la Sociedad Europea de Cardología y European Heart Journal, a través de OUP.
Cambio en las recomendaciones entre las guías de 2009 y 2018. Reproducida con permiso de Brignole et al.1, por gentileza de la Sociedad Europea de Cardología y European Heart Journal, a través de OUP.
La definición de síncope no ha variado, aunque se enfatiza la diferencia fisiopatológica con el resto de pérdidas transitorias del conocimiento.
La clasificación fisiopatológica de síncope no presenta diferencias significativas respecto a la guía de 2009. Se recuerda que la reducción del gasto cardiaco o de las resistencias periféricas son los mecanismos que originan la reducción del flujo cerebral general, característica definitoria del síncope.
Se mantiene la diferenciación entre síncope reflejo, síncope por hipotensión ortostática y síncope de origen cardiaco, y se destaca que pueden coexistir varios mecanismos en la génesis de un episodio sincopal. En el caso del síncope reflejo, se subraya que la vasodepresión, la cardioinhibición o la coexistencia de ambas son independientes de la causa de aquel.
Formas no sincopales de pérdida del conocimiento (real o aparente). Se describen brevemente los tipos de crisis epilépticas en las que se pierde el control motor, las pérdidas de conocimiento psicógenas y otras causas raras que distinguir de los verdaderos episodios sincopales.
EVALUACIÓN DIAGNÓSTICA Y TRATAMIENTO ACORDE CON LA ESTRATIFICACIÓN DEL RIESGOEvaluación inicialSe hace énfasis en la historia clínica detallada obtenida del paciente o testigos. Ha de estar encaminada a esclarecer si es un episodio de pérdida de conocimiento y si ha sido de origen sincopal, cuál es su etiología y estratificar el riesgo. Es novedoso el material adicional con instrucciones prácticas. Las recomendaciones sobre los criterios diagnósticos de síncope reflejo, hipotensión ortostática y síncope cardiogénico no han sufrido cambios sustanciales respecto a la guía previa. Es positivo que la guía ofrezca soluciones prácticas basadas en la amplia experiencia de los miembros del grupo de trabajo de la ESC.
Tratamiento del síncope en urgencias según la estratificación del riesgo. Uno de los aspectos más novedosos de la guía es las recomendaciones sobre el tratamiento del síncope en urgencias. El objetivo principal es reducir la tasa de ingresos hospitalarios sin comprometer la seguridad del paciente. La guía detalla de forma extensa los factores de bajo y alto riesgo obtenidos de la historia clínica, la exploración física y el electrocardiograma. Se establecen las indicaciones de otras exploraciones complementarias (monitorización hospitalaria ante la sospecha de síncope arrítmico, ecocardiografía si hay datos que indiquen cardiopatía estructural, masaje del seno carotídeo en mayores de 40 años, mesa basculante ante la sospecha de síncope reflejo u ortostático y analítica cuando sea necesario descartar causas secundarias). Se hace énfasis en que los pacientes con alto riesgo tienen más probabilidad de tener un síncope cardiogénico y, por lo tanto, más riesgo de muerte súbita que aquellos con bajo riesgo que, por el contrario, tienen más probabilidad de un síncope reflejo y buen pronóstico.
Se incide en que no todos los pacientes con alto riesgo requieren hospitalización. Se destaca el papel de las unidades de síncope como alternativas seguras y efectivas. Se establece como recomendación de clase I B que los pacientes con bajo riesgo sin recidivas pueden ser dados de alta desde urgencias, que los de alto riesgo pueden ingresar o ser evaluados exhaustivamente en urgencias o unidades de síncope y que a aquellos sin criterios de bajo ni alto riesgo se los puede estudiar en unidades de observación de urgencias o derivarlos a unidades de síncope en vez de ingresarlos. Se especifica que se puede derivar a unidades de síncope a los pacientes con bajo riesgo pero que requieran tratamiento específico (p. ej., por recidivas múltiples). Se resalta que los algoritmos de estratificación de riesgo no son superiores al juicio clínico a la hora de predecir eventos graves a corto plazo: su utilización es una recomendación de clase IIb. Es novedosa la consideración del presíncope igual que el síncope, ya que hay datos que indican que ambos tienen el mismo pronóstico.
La experiencia publicada sobre la implementación de unidades de síncope en nuestro entorno es escasa3. El proyecto SEC Excelente ofrece una oportunidad única para la creación de unidades con unos estándares de calidad específicos y homogéneos.
Pruebas diagnósticasLas pruebas diagnósticas no varían, pero se observa un cambio de «filosofía» al potenciar el estudio de las disautonomías como posible causa de los síncopes neuromediados. Es coherente la incorporación de la visión del neurólogo y de pruebas neurológicas al diagnóstico y, aunque menos, al tratamiento.
Masaje del seno carotídeo. Se insiste en que se practique en la evaluación inicial de los pacientes mayores de 40 años, ya que es una de las pruebas de mayor coste-efectividad. No hay cambios en el nivel de indicación ni en los criterios diagnósticos positivos (presencia de síncope junto con pausa asistólica> 3 s o caída de la presión arterial sistólica> 50 mmHg). Hay una consideración mayor diferente: se ha descartado la contraindicación de realizar el test a pacientes con accidente cerebrovascular (ACV) en los 3 meses previos o con soplos carotídeos. Otras consideraciones que merecen comentario:
- •
Se insiste en que el masaje del seno carotídeo debe realizarse primero en decúbito y luego en ortostatismo (habitualmente en la mesa basculante [MB], salvo que ya fuera positiva).
- •
Se añade un comentario algo confuso: se indica la prueba en el síncope de causa desconocida «compatible con un mecanismo reflejo». Se entiende que se dice para que no se deje de diagnosticar un caso de síncope más grave en un paciente con test positivo.
- •
El diagnóstico de la hipersensibilidad carotídea podría haber sido más contundente, ya que hay base en la literatura para ello4. Se menciona que las pausas> 3 s asintomáticas (hipersensibilidad del seno carotídeo) tienen escaso valor diagnóstico sobre la causa del síncope.
- •
Se desarrolla que ante una prueba positiva se debe explicitar el doble componente (vasodepresor y cardioinhibidor). Para ello se insiste en 2 maniobras: repetición del test con monitorización arterial no invasiva «latido a latido» tras atropina o realizar una prueba en MB (tilt-test). La observación de un componente vasodepresor dominante iría en contra del implante de un marcapasos (MP).
Pruebas de ortostatismo. Es una prueba básica inicial de alto rendimiento diagnóstico y coste-efectiva. Su nivel de indicación ha pasado de I B a I C manteniendo los criterios diagnósticos clásicos (I C si hay síncope en la prueba y IIa C si hay caída significativa de la presión arterial, aunque sin síncope). Se hace hincapié en que la intolerancia ortostática inicial (aquella que se produce en menos de 30 s tras el ortostatismo) no se puede diagnosticar con un esfigmomanómetro y es necesaria la toma «latido a latido» (indicación IIb C). Se define con exactitud el POTS (postural orthostatic tachycardia syndrom) como el aumento de la frecuencia cardiaca en más de 30 latidos o frecuencia> 120 lpm con síntomas asociados y sin hipotensión. La definición no incluye que el aumento debería ser> 40 lpm en adolescentes, como recomienda el consenso de hipotensión ortostática y POTS5.
Mesa basculante. El cambio más sutil del documento se relaciona con esta prueba. De entrada, parece degradada —como prueba diagnóstica, pasa de I B a IIa B— y los criterios diagnósticos pierden su indicación I para pasar a IIa. Además se mantiene su falta de utilidad para dirigir el tratamiento. Sin embargo, sus aplicaciones son múltiples: valoración de componente vasodepresor, diagnóstico diferencial (epilepsia, síncope psiquiátrico), valoración de pausa asistólica, entrenamiento en reconocimiento pródromos, con fines de investigación o videoencefalografía. La MB pasa a ser una prueba de valoración de la «sensibilidad hipotensiva». En el contexto de la intolerancia ortostática (bien POTS, bien hipotensión neurógena), su utilidad es clara.
Pruebas básicas de la función autonómicaSe incorporan la maniobra de Valsalva, la prueba de respiración profunda (deep breathing) y otros con niveles de indicación II en caso de sospecha de intolerancia ortostática. La monitorización ambulatoria de la presión arterial es una indicación de clase I si hay sospecha de hipertensión nocturna.
Monitorización electrocardiográficaMonitorización hospitalaria. Se recomienda monitorización inmediata para los pacientes con alto riesgo (I C), sin cambios.
Se echa en falta una recomendación clara sobre el tiempo de monitorización, y es notable la falta de evidencia. En otro apartado se proponen 6 h en urgencias y 24 h en hospitalización para los pacientes con alto riesgo, sin respaldo científico. Este vacío es relevante: una monitorización demasiado breve puede suponer un riesgo para algún paciente, y una demasiado prolongada supone un consumo de recursos innecesario.
Holter, grabadoras de eventos, aplicaciones de teléfonos inteligentes y grabadoras externas continuas. No hay cambios relevantes. Las aplicaciones de los teléfonos inteligentes, aunque novedosas, tienen la dificultad de que es el paciente quien debe activarlas ante un síncope.
En el caso de las grabadoras externas continuas, sigue con recomendación de clase IIa B para pacientes con un intervalo entre episodios <4 semanas.
Holter insertables. La recomendación para pacientes «no de alto riesgo» con síncope recurrente de origen incierto y alta probabilidad de recurrencia durante el periodo de vigencia de la batería y la indicación para pacientes con alto riesgo tras una evaluación exhaustiva infructuosa siguen siendo de clase I, ahora con mayor nivel de evidencia.
Se hace hincapié en la utilidad de la monitorización prolongada, que supere los 3 años. Otro aspecto destacado y respaldado ampliamente es el implante precoz del dispositivo durante el proceso diagnóstico. No solo tiene relevancia clínica, sino que simplifica la atención al paciente con un ahorro importante.
La recomendación de implante para los pacientes con síncope reflejo confirmado o sospechado con episodios múltiples o frecuentes se mantiene sin cambios: IIa C.
Se añaden 2 recomendaciones nuevas con implicaciones clínicas: para pacientes con caídas inexplicadas y pacientes con sospecha de epilepsia en los que el tratamiento no es efectivo. Lo primero es muy relevante en pacientes ancianos, por la elevada prevalencia de caídas y la dificultad diagnóstica. Lo segundo también: un diagnóstico erróneo de epilepsia acarrea un tratamiento no exento de efectos secundarios y deja al paciente sin el tratamiento correcto.
Una novedad es la mención a la posibilidad de monitorización a distancia, lo que aumenta el rendimiento diagnóstico al acortar el tiempo de detección.
Criterios diagnósticos de los hallazgos del Holter insertable. El número de recomendaciones disminuye a 2: los hallazgos son diagnósticos cuando hay correlación entre síncope y arritmia y cuando, en ausencia de síncope durante el registro, se observan pausas prolongadas, bloqueo auriculoventricular de grado III o Mobitz II o taquicardia rápida.
Se menciona como consejo, y no como recomendación, que la ausencia de arritmia durante el síncope descarta un síncope arrítmico, y que la presencia de arritmia significativa durante un presíncope puede considerarse un hallazgo diagnóstico.
Grabación de vídeo. Esta técnica aparece como recomendación por primera vez, en 2 supuestos. El primero, ante eventos en el domicilio, se anima a pacientes y familiares a que los graben, sin dejar de prestar asistencia inmediata al paciente si lo precisa. Aunque las nuevas tecnologías (teléfonos inteligentes) lo hacen factible y puede tener relevancia en el diagnóstico, no hay evidencia científica clara. Además, la grabación puede ser difícil debido a la brevedad de la mayoría de los episodios y el contexto emocional.
El segundo es el uso de vídeo durante la prueba de la MB para mejorar la observación clínica de los eventos inducidos. Aunque de clase IIb, esta recomendación está más documentada y es más factible.
Estudio electrofisiológico. La guía reconoce la reducción del valor diagnóstico del estudio electrofisiológico (EEF). Su uso se restringiría a un 2-3% de los síncopes de etiología incierta. Recuerda sus limitaciones como el bajo valor predictivo negativo y la inespecificidad de la inducción de TV polimorfas o FV en la mayoría de las cardiopatías estructurales.
Sigue siendo de utilidad en situaciones específicas como:
- •
Bradicardia sinusal asintomática. Cuando las pruebas no invasivas no han conseguido correlacionar el síncope con la bradicardia (nueva indicación IIb B, sin fundamento en nuevos estudios). Si el tiempo de recuperación sinusal corregido está prolongado (> 525 ms), se recomienda el implante de MP (IIa B).
- •
Bloqueo bifascicular (IIa B, sin cambios). Si el intervalo HV es> 70 ms o hay bloqueo auriculoventricular de segundo o tercer grado con la estimulación o el estrés farmacológico, se recomienda implante de MP (I-B) (antes si el HV entre 70-100ms (IIa-B) y cuando el HV> 100ms (I-B)).
- •
Sospecha de taquicardia. Sin cambios significativos. En IAM previo u otra cardiopatía estructural (con sustrato de fibrosis) con síncope de origen incierto tras estudio no invasivo, el estudio electrofisiológico tendría indicación I B.
En el síncope precedido de palpitaciones: indicación IIb C. El estudio electrofisiológico es diagnóstico si se induce una taquicardia ventricular monomorfa o una taquicardia supraventricular que reproduzca los síntomas espontáneos o la hipotensión (I C). La utilidad del estudio electrofisiológico en el síndrome de Brugada con síncope sigue siendo controvertida, por lo que se retira la recomendación IIb B previa.
Adenosina endógena y otros biomarcadoresPrueba de adenosina. Introduce como novedad el síncope por asistolia por sensibilidad a adenosina, sin pródromos, ECG basal normal y ausencia de cardiopatía, que podría deberse a una liberación de adenosina endógena6. Se analiza la utilidad del test de ATP para seleccionar a los pacientes candidatos a MP: su bajo valor predictivo no permite recomendar su uso sistemático.
Biomarcadores cardiovasculares e inmunológicos. Se menciona la posible utilidad futura de biomarcadores y autoanticuerpos de disfunción autonómica, dejando claro que requiere más evidencia.
Ecocardiografía. La ecocardiografía sigue indicada (I B) ante la sospecha de cardiopatía estructural. Se introduce la indicación de ecocardiografía en ejercicio (I C) para detectar obstrucción inducible en el tracto de salida del ventrículo izquierdo en pacientes con miocardiopatía hipertrófica y síncope postural o de esfuerzo con gradiente <50 mmHg en reposo o inducido.
Prueba de esfuerzo. Misma indicación en el síncope durante o precozmente tras el esfuerzo (I C). Se subraya la diferencia del síncope de esfuerzo (causas cardiacas casi exclusivamente) y del posesfuerzo (mayoritariamente de origen reflejo). Se mantienen los criterios diagnósticos en la ergometría (I C).
Coronariografía. Se recomienda la coronariografía igual que para los pacientes sin síncope (IIa C). Se insiste en que la angiografía no diagnostica la causa del síncope y que la intervención percutánea no se asocia con reducción en las readmisiones por síncope7.
TRATAMIENTO DEL SÍNCOPEPrincipios generalesSe mantiene el esquema de tratamiento según estratificación de riesgo y la identificación del mecanismo específico, si es posible. Se hace mayor hincapié en la importancia del mecanismo del síncope para asegurar la eficacia en la prevención de recurrencias con el tratamiento.
Se echa en falta diferenciar claramente los objetivos del tratamiento: prolongar la vida, evitar o disminuir las consecuencias físicas (o síquicas) y evitar las recurrencias. Atendiendo al texto, se percibe como único objetivo evitar recurrencias
Tratamiento del síncope reflejoSe recuerda el pronóstico favorable de esta entidad y la probabilidad de recurrencias. Se insiste en las recomendaciones sobre el estilo de vida, y la identificación y prevención de los factores desencadenantes como elemento crítico del tratamiento. Este papel de la educación ha demostrado que se asocia a una disminución de la mortalidad y las complicaciones en otras enfermedades cardiovasculares6–9. Destaca como novedad la existencia de una hoja de información a los pacientes, realizada por pacientes y familiares, muy útil para reforzar la formación sanitaria. La principal limitación es la falta de evidencia científica en el área de síncope.
Es novedoso un esquema práctico y claro sobre el tratamiento del síncope reflejo. Las mencionadas medidas formativas destacan como primera medida terapéutica que realizar en todos los casos.
Se reduce el nivel de recomendación de la indicación de maniobras isométricas (de I B a IIa B). Se debe a su poca utilidad en el estudio ISSUE-3 en pacientes de edad avanzada y sin pródromos prolongados y reconocibles. Puesto que pueden ser de utilidad en pacientes jóvenes con periodo prodrómico prolongado, se detallan en las «Instrucciones Prácticas».
La recomendación del entrenamiento de basculación sigue siendo de clase IIb B. Es una medida potencialmente útil pero poco práctica, difícil de mantener durante largo tiempo, y no hay nueva evidencia relevante.
Se añade la indicación de eliminar o reducir el tratamiento hipotensor de los pacientes con síncope vasodepresor. Esta recomendación tiene utilidad clínica clara, ya que es muy factible y en los estudios citados no hay efecto deletéreo en el control de la presión arterial.
El uso del alfaagonista midodrina en pacientes con síncope vasovagal resistente a las medidas educacionales se mantiene como recomendación IIb B, y se mantiene la recomendación de clase III A para la contraindicación de bloqueadores beta.
Como novedad destaca la introducción de la fludrocortisona, aunque solamente se ha demostrado útil a dosis altas y está contraindicada para los ancianos y los hipertensos, por lo que su utilidad en la práctica clínica real está limitada.
Estimulación cardiaca. Desde la última guía se ha generado evidencia sustancial acerca de la eficacia del MP en el tratamiento del síncope reflejo. En mayores de 40 años, cuando el mecanismo es predominantemente cardioinhibitorio, los MP bicamerales (en modo de estimulación DDD) reducen de manera significativa las recurrencias. De ahí que documentar una bradiarritmia sea fundamental.
Se definen 4 posibles indicaciones, las primeras 3 para mayores de 40 años: a) documentación espontánea de bradiarritmia (IIa B); b) síndrome del seno carotídeo con mecanismo cardioinhibitorio (IIa B); c) asistolia inducida en la prueba de la MB (IIb B), y d) síncope asociado con hipersensibilidad a la adenosina (IIb B).
Un aspecto controvertido, como reconocen los propios autores, es que en la asistolia inducida en la MB se postergue la indicación de MP a la clase IIb y se priorice la documentación de una bradiarritmia espontánea. Todo ello pese a que en 2 estudios el MP redujo significativamente las recurrencias en estos casos10,11.
Tratamiento de los síndromes de hipotensión ortostática e intolerancia ortostáticaPasan los años y el tratamiento sigue siendo el mismo y con poca eficacia. Solo la ingesta de agua y sal tiene una indicación de clase I C. Existe poca evidencia de su efectividad: en las guías americanas, la recomendación es IIb12. Las demás medidas físicas habituales tienen recomendación IIa. De los fármacos, solo la midodrina y la fludrocortisona tienen un nivel de indicación IIa. La droxidopa, único fármaco aprobado por la FDA junto con la midodrina, no se recomienda, y tampoco los bloqueadores beta, a diferencia de las guías norteamericanas, donde tienen indicación IIa y IIb respectivamente. Se especifica, apropiadamente, que en personas mayores hipertensas con síncope se puede ser más tolerante en el tratamiento hipotensor.
Tratamiento del síncope debido a arritmiasSíncope debido a disfunción intrínseca sinoauricular o del sistema de conducción auriculoventricular. Las indicaciones de implante de MP no se han modificado sustancialmente. Hay 2 aspectos que se detallan: a) en sujetos con ENS sin documentación de pausas sintomáticas, se recomienda descartar otras alternativas diagnósticas (particularmente el síncope de mecanismo reflejo) antes del implante de un MP, para reducir la elevada tasa de recurrencias sincopales, que en algunas series llega al 28%, y b) en pacientes con síncopes y bloqueo bifascicular en el ECG, para sentar la indicación de MP se recomienda la documentación de un hallazgo patológico en un estudio electrofisiológico o una pausa significativa en un Holter insertable.
Síncope debido a taquiarritmias. La ablación con catéter aparece como la primera opción para evitar síncopes en pacientes con arritmias supraventriculares y ventriculares (se entiende que en sustratos susceptibles, fundamentalmente taquicardia ventricular monomórfica).
Se realizan 2 acotaciones: a) individualizar la opción terapéutica (ablación o fármacos) en la fibrilación auricular y el flutter izquierdo (en las guías previas se priorizaba el tratamiento médico); b) la documentación de arritmias ventriculares obliga a considerar el implante de un desfibrilador automático implantable (DAI) para reducir la mortalidad en sujetos con fracción de eyección del ventrículo izquierdo (FEVI) ≤ 35% (I A) o con infarto previo e inducción de taquicardia ventricular (I C). Un punto de corte de la FEVI supone un criterio más específico comparado con el concepto de «cardiopatía estructural» previo, más indefinido.
Síncope debido a disfunción intrínseca sinoauricular o del sistema de conducción auriculoventricular. Se enfatiza que el enfoque de estos pacientes debe ir dirigido al tratamiento de la enfermedad de base (para mejorar el pronóstico) y no solo al estudio etiológico del síncope (no siempre arrítmico) para prevenir recurrencias.
Tratamiento del síncope de causa desconocida en pacientes con alto riesgo de muerte súbita cardiaca. Se trata de sujetos con síncope presuntamente debido a arritmias ventriculares que no se han podido documentar. Por lo tanto, son «síncopes de etiología desconocida» que, al acontecer en sujetos con alto riesgo de arritmias ventriculares, obligan a sospechar un origen arrítmico («síncope con sospecha de origen arrítmico»).
Se plantean 2 alternativas: a) implante de un DAI, dado que en este entorno el síncope incrementa significativamente el riesgo de muerte súbita, y b) completar el estudio etiológico (con intención de documentar la arritmia clínica) mediante el implante de un registrador subcutáneo en sujetos con bajo riesgo que no tienen indicación de DAI.
Se recomienda que la decisión final integre toda la información disponible pese a que, salvo en la miocardiopatía hipertrófica, no hay escalas de riesgo validadas. Por ello el nivel de evidencia de la mayoría de las indicaciones es C.
Respecto a la disfunción del ventrículo izquierdo, se respetan las indicaciones de DAI para prevenir la incidencia de muerte súbita en caso de función deprimida, según las indicaciones reconocidas. Se introduce la indicación para los casos sin indicación en el epígrafe previo —lo que puede incluir casos con FEVI reducida pero> 35%— con un nivel IIa C. Para estos pacientes se puede plantear el implante de un registrador, con un nivel IIB C.
Sorprende que no se mencione el estudio electrofisiológico como herramienta diagnóstica, pese a su utilidad demostrada en pacientes con síncope e infarto de miocardio. Paradójicamente, esta recomendación se recoge en la sección dedicada al estudio electrofisiológico como indicación I B.
TEMAS ESPECIALESNo se hace referencia al paciente anciano, sino al paciente con comorbilidades y fragilidad. Resulta confuso, ya que se analizan fundamentalmente aspectos de la población anciana. Hay consenso entre los autores sobre la complejidad de tratar el síncope en el anciano, por ello se recomienda un abordaje multidisciplinario. Es novedoso valorar el papel de la medicación (sobre todo hipotensora y psicotrópica). La evaluación debe incluir la de su estado físico general y cognitivo y se equiparan el manejo diagnóstico de las caídas inexplicadas y el del síncope13.
En edad pediátrica no se hace ninguna modificación. En este contexto, el síncope es frecuente y generalmente benigno. El tratamiento de los pacientes con síncope neuromediado en edad pediátrica se debe basar en instruir y tranquilizar a su entorno. Se echa en falta mención al tratamiento farmacológico: hay algunos estudios aleatorizados que han demostrado un posible efecto beneficioso de la midodrina14. Tampoco se mencionan otras opciones como la fludrocortisona y el MP, que han mostrado eficacia en estudios pequeños y observacionales.
SÍNCOPE PSICÓGENOEste grupo de pacientes no fue tenido en cuenta en la guía previa. Es una entidad probablemente infradiagnosticada a la que se está dando mayor relevancia15. Se proponen claves diagnósticas y se hace referencia a la grabación del episodio. Como base del tratamiento, debe ser el especialista que hace el diagnóstico quien explique su naturaleza al paciente.
CAUSAS NEUROLÓGICAS Y «FALSOS SÍNCOPES»Exploraciones neurológicasLa evaluación neurológica tiene indicación de clase I C si hay fallo autonómico o sospecha de epilepsia. La epilepsia probablemente sea el diagnóstico diferencial más difícil del síncope y tiene un amplio desarrollo en la guía. De especial importancia para el cardiólogo es la «asistolia ictal» en el contexto de crisis parciales, ya que su tratamiento final, además de antiepilépticos, puede incluir el implante de un MP. Afortunadamente, es muy rara y no hay que confundirla con la muerte súbita del epiléptico (nocturna y en el contexto de crisis generalizadas). Se hace una breve exposición de otras enfermedades como el accidente cerebrovascular, la migraña, la cataplejía y las caídas fulminantes o drop attacks.
Se hace hincapié en que el electroencefalograma, el Doppler de troncos supraaórticos y la tomografía computarizada o la resonancia magnética (RM) craneal no están indicados en caso de síncope (recomendación de clase III B). Sin embargo, es importante destacar que, a diferencia de la guía previa, se recomienda una RM (I C) craneal para los casos con signos de parkinsonismo, ataxia o deterioro cognitivo. Se recalca que el electroencefalograma solo podría tener utilidad en casos dudosos o para establecer el diagnóstico de síncope psicógeno si se registra un episodio provocado. Es novedosa la recomendación (I B) de realizar cribado de anticuerpos paraneoplásicos (y búsqueda activa de neoplasia oculta en caso de que sean positivos) y anticuerpos antirreceptor gangliónico de la acetilcolina si hay un inicio agudo o subagudo de disfunción autonómica. Se propone un diagrama sobre las exploraciones que realizar a los pacientes con disfunción autonómica que indica pruebas de imagen, biopsia de piel o incluso tests genéticos en función de la presentación clínica. Se ofrece información complementaria en la web sobre la interpretación de dichas exploraciones.
ASPECTOS ORGANIZATIVOSLos factores organizativos se centran en el concepto de unidad de síncope (US), tomando como referencia el documento de consenso publicado por la ESC en 201516, donde se sientan las bases del modelo.
Por primera vez se establece una definición clara de US y se hace referencia al concepto de «especialista en síncope». En anteriores guías se hacía hincapié en la necesidad de un modelo multidisciplinario colaborativo. Ahora se centra el interés en la presencia de al menos un médico «especializado» en síncope que lidere el proceso.
La US puede tener una entidad física o virtual, pero debe disponer de personal dedicado y recursos diagnósticos y terapéuticos propios. Se establece por primera vez la necesidad de llevar un control de calidad de las unidades mediante la medición y el control de indicadores concretos.
Es oportuno recordar que la US propuesta está basada en el consenso de los autores. La atención estandarizada de los pacientes con síncope reduce la realización de pruebas innecesarias y la tasa de ingresos. Mientras que esto se fundamenta en datos objetivos, la evidencia que respalda que una US mejora la asistencia es débil. No se aclara que no se ha demostrado que un modelo sea mejor que otro, por lo que las unidades deben ajustarse a las peculiaridades y los recursos de cada medio concreto. El único modelo de US avalado por un estudio aleatorizado es el del estudio SEEDS de la clínica Mayo17, para el tratamiento de pacientes con síncope de etiología desconocida y riesgo intermedio en el servicio de urgencias. Este es el único admitido por otras sociedades científicas y, aunque mencionado en el apartado sobre atención del síncope en urgencias, no se comenta al hablar de las US.
CONFLICTO DE INTERESESNo se declara ninguno.
Grupo de Trabajo de la SEC para la guía ESC 2018 sobre el diagnóstico y tratamiento del síncope: Fernando Arribas, Gonzalo Barón-Esquivias, Blanca Coll Vinent, Felipe Rodríguez Entem, Jesús Martínez Alday, Ángel Martínez Brotons, Núria Rivas Gándara y Javier Jiménez Candil.
Revisores expertos para la guía ESC sobre el diagnóstico y tratamiento del síncope: Ricardo Ruiz Granell, José Miguel Ormaetxe, José Luis Merino, Rafael Peinado, Ángel Moya, Pablo Díez Villanueva, Clara Bonanad, Héctor García Pardo, Jorge Toquero, Felipe Atienza y Xulio Beiras.
Comité de Guías de la SEC: Fernando Alfonso, Borja Ibáñez, Fernando Arribas, Gemma Berga Congost, Héctor Bueno, Arturo Evangelista, Ignacio Ferreira-González, Manuel Jiménez Navarro, Francisco Marín, Leopoldo Pérez de Isla, Antonia Sambola, Rafael Vázquez García y Ana Viana Tejedor.